Dermohypodermites bactériennes nécrosantes et fasciites nécrosantes de l’adulte
V. Souday and E. Frénoy
Introduction
La nomenclature de certaines pathologies infectieuses des tissus mous a été redéfinie de façon à utiliser des termes adéquats à l’occasion d’une conférence de consensus ; elle permet d’isoler notamment les dermohypodermites des fasciites et des myosites [1]. Dans ce chapitre, seront traités certains aspects rencontrés en réanimation, c’est-à-dire les dermohypodermites bactériennes nécrosantes (DHBN) et les fasciites nécrosantes (FN), qui imposent une prise en charge chirurgicale, contrairement aux formes non nécrosantes. Des revues générales de ces pathologies ont déjà été publiées par la Société de réanimation de langue française (SRLF) [2, 3, 4 and 5]. L’intérêt de l’imagerie dans ces situations sera donc plus particulièrement discuté. L’urgence du diagnostic, pour une prise en charge appropriée rapide, chirurgicale, est au centre de cette discussion.
Classification et nosologie
Les dermohypodermites bactériennes (DHB) sont des infections de l’épiderme, du derme et de l’hypoderme, respectant l’aponévrose superficielle, structure fibreuse résistante, adhérente au muscle sous-jacent. Les fasciites proviennent de ce fascia (aponévrose). Les qualificatifs « nécrosant » ou « non nécrosant » sont rajoutés selon les cas ; cette nécrose concerne le tissu conjonctif et la graisse. On distingue ainsi les DHBN avec fasciite nécrosante (DHBN-FN) ou sans. La forme la plus classique de DHB est non nécrosante ; c’est l’érysipèle. Les myosites concernent les muscles sous-jacents. Cette classification a été élaborée en 2000 lors d’une conférence de consensus de la Société de pathologie infectieuse de langue française et de la Société française de dermatologie sur la prise en charge des érysipèles et des FN [1] (figure 1). Elle vise, entre autres, à préciser des subtilités de langage autour du terme de cellulite, trop vague anatomiquement. Elle a néanmoins un intérêt clinique limité lors de la prise en charge initiale : la présentation aspécifique fréquente de ces infections, leur intrication, l’évolution rapide d’une forme à l’autre et l’extension en profondeur expliquent ainsi probablement la sous-estimation du diagnostic et, par conséquent, les retards opératoires [2, 3, 4 and 5].
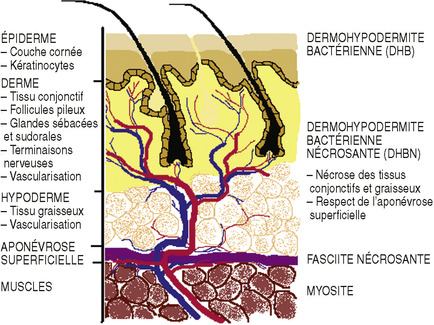 |
| Figure 1 Terminologie selon la classification histologique (d’après [1]). |
Toutes les formes nécrosantes du derme et/ou du fascia et/ou des muscles entrent sous le terme générique de gangrène (Figure 2, Figure 3 and Figure 4). D’autres types d’affections des tissus mous peuvent mimer ces présentations initiales et sont abordées dans la partie « Diagnostic différentiel ».
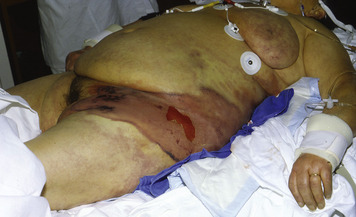 |
| Figure 2 Gangrène de type dermohypodermite bactérienne nécrosante périnéale. Aspect assez précoce avec extension aux flans. |
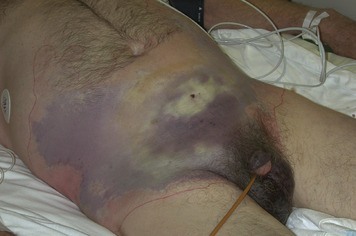 |
| Figure 3 Gangrène de type fasciite nécrosante abdomino-périnéale. |
 |
| Figure 4 Gangrène de type myonécrose. |
La microbiologie des DHBN et des FN correspond à une flore essentiellement bactérienne, fréquemment polymorphe, associant souvent des aérobies et des anaérobies [6, 7]. Certaines localisations ont des spécificités [1, 2, 3, 4 and 5]. Les streptocoques du groupe A (Steptococcus pyogenes) sont les plus documentés [6, 8, 9]. L’inoculum a pour origine une effraction cutanée et/ou muqueuse, fréquemment passée inaperçue.
Présentation clinique
Même si la localisation aux membres inférieurs est la plus classique, toutes les autres surfaces corporelles (membres supérieurs, périnée, abdomen, tête et cou, thorax, etc.) peuvent être concernées. L’absence initiale de signe clinique spécifique contraste avec le caractère explosif potentiel de ces infections qui, dans les formes foudroyantes, mènent au décès dans un tableau de choc septique avec défaillance multiviscérale caricaturale. Le piège initial est de se contenter, à tort, du diagnostic de DHB non nécrosante devant un placard induré rouge, chaud, douloureux qui présente déjà quelques atypies. Certains signes doivent faire évoquer une forme nécrosante dont le traitement ne sera plus médical mais médicochirurgical.
Une réévaluation clinique pluriquotidienne est indispensable, avec circonscription au feutre des lésions pour faciliter le suivi entre équipes, le diagnostic différentiel à la phase précoce entre les formes nécrosantes débutantes et non nécrosantes étant presque impossible. Le problème de ces pathologies du tissu sous-cutané vient donc de l’aspect tardif des signes évocateurs : douleurs spontanées intenses et phlyctènes à contenu sérohématique peu spécifiques, puis décoloration cutanée avec aspect ecchymotique, livide, cyanosé plus spécifique et, enfin, nécrose franche, crépitations, odeur putride, hypo-esthésie et signes généraux aboutissant à terme à un choc septique et à une défaillance multiviscérale [2, 3, 4 and 5, 10].
Pronostic et facteurs de risque
Bien qu’il n’existe pas d’études prospectives, de nombreuses séries publiées plaident pour une prise en charge chirurgicale optimisée dès les premières heures des DHBN et/ou FN [6, 7, 10, 11 and 12]. La mortalité globale varie de 14,7 à 29 % sur les plus grandes séries publiées récentes [6, 7, 8 and 9, 11]. Le pronostic vital dépend ainsi du délai entre l’apparition des signes et l’hospitalisation mais, surtout, entre l’admission et le traitement chirurgical, ces délais se jouant en termes d’heures. Des délais optimaux de moins de 24 h sont évoqués [7, 8, 10]. Une multitude d’autres facteurs de risque ou pronostiques sont évoqués, sans certitude, dont le diabète, l’obésité, l’âge et l’utilisation d’anti-inflammatoires [2, 3, 4 and 5, 10].
Actuellement, seule la réalisation au lit du malade d’une biopsie chirurgicale de taille suffisante, comprenant le fascia (avec examen anatomopathologique extemporané) ou d’une incision avec visualisation des fascias diminue la mortalité par un diagnostic précoce et une prise en charge plus rapide au bloc opératoire [9, 12]. Ces procédures invasives ne se sont cependant pas imposées pour des raisons logistiques ou de répugnance face à un geste chirurgical délabrant. Plus récemment, d’autres approches par la biologie (score LRINEC) et la mesure des pressions tissulaires en oxygène ont fait l’objet de publications sans emporter non plus la conviction du clinicien [10]. L’amélioration du pronostic vital par la réalisation d’une imagerie préopératoire, quelle qu’elle soit, n’a jamais été étudiée. Les délais inhérents à l’obtention notamment d’une tomodensitométrie (TDM) ou d’une imagerie par résonance magnétique (IRM) peuvent, en pratique, atteindre quelques heures si ce n’est quelques jours. La pertinence de ce type d’examen pour réaliser un diagnostic précoce s’oppose donc à un risque certain de retard opératoire, engageant le pronostic vital [10]. En ce sens, le médecin doit choisir le moyen le plus rapide pour accéder au diagnostic.
Diagnostic différentiel
Le principal problème concerne les pathologies ne requérant pas de chirurgie en urgence pour lesquelles une abstention chirurgicale initiale n’est donc pas délétère. Les formes non nécrosantes de DHB représentent ainsi le principal écueil diagnostique [8]. De multiples autres pathologies peuvent être évoquées : abcès, myosites infectieuses, maladie veineuse thrombo-embolique, pathologies tumorales, arthrite, dermatomyosite, pyoderma gangrenosum [8, 13, 14 and 15].
Intérêts et limites des diverses techniques d’imagerie
Radiographie standard
Dans un contexte évocateur, une radiographie, en première intention, notamment quand elle est réalisée au lit du malade, permet de rapidement évoquer la nécrose pour envisager un geste chirurgical sans retard. Il n’existe qu’une seule série publiée décrivant spécifiquement les caractères radiologiques des DHBN-FN et myonécroses [16].
Une radiographie peut mettre en évidence des clartés au sein des parties molles, la plupart du temps multiples, diffuses, de petites tailles, sans niveau hydroaérique. Elles correspondent à du gaz, provenant de germes producteurs de gaz tels les anaérobies, responsables de nécrose tissulaire. La présence d’air sur un cliché n’est pas prédictive d’un germe spécifique, même si ce sont surtout des Clostridium qui sont alors isolés. Elle traduit cependant un processus déjà évolué et permet de distinguer une DHBN-FN d’une simple DHB [17]. Cette spécificité chute en traumatologie ou en postopératoire, car une effraction cutanée peut être responsable d’un emphysème sous-cutané. Quel que soit le site anatomique de l’infection, ce gaz est facile à mettre en évidence quand il est en quantité suffisante (Figure 5, Figure 6, Figure 7 and Figure 8) [18]. Mais une localisation précise aux derme, fascia ou muscles est cependant souvent impossible [16]. La détection de gaz est jugée plus facile avec une radiographie qu’avec l’examen clinique [7, 16, 19, 20]. La sensibilité de la radiographie pour mettre en évidence du gaz n’a jamais été évaluée correctement. Elle varie de 11 à 100 % sur des séries rétrospectives de FN et/ou myonécroses où les données sont incomplètes, l’examen clinique ne retrouvant alors une crépitation neigeuse que dans 12 à 36 % des cas [6, 8, 16].
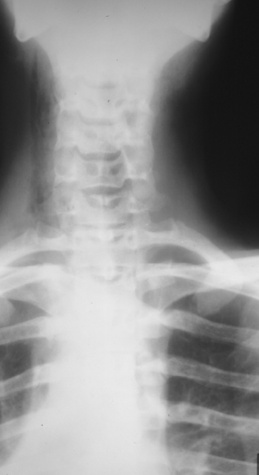 |
| Figure 5 Radiographie cervicale de face. Présence de gaz diffusant dans les parties molles latérocervicales droites. |
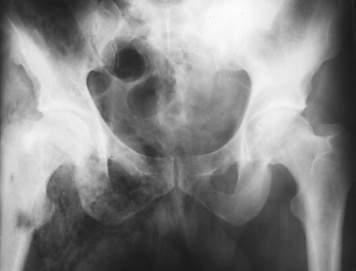 |
| Figure 6 Radiographie de bassin de face. Présence de gaz diffusant dans les parties molles à droite. |
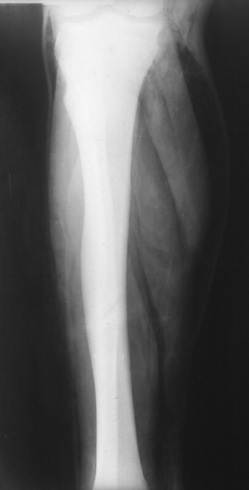 |
| Figure 7 Radiographie de jambe de face. Présence de gaz diffusant en quantité dans tous les fascias. |
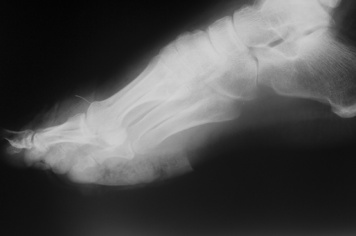 |
| Figure 8 Radiographie de pied de profil. Présence de gaz en petite quantité dans la partie antérieure de la voûte plantaire. |
Un épaississement des parties molles, facile à voir par comparaison avec le côté controlatéral, n’a pas de spécificité et est donc peu contributif au diagnostic et/ou au pronostic.
Un éventuel corps étranger, radio-opaque, est visualisable.
Les clichés de radiographie osseuse permettent par ailleurs d’éliminer une ostéite ou ostéomyélite associée.
La radiographie n’a pas d’autre intérêt qu’iconographique à un stade avancé de la maladie où le diagnostic devient évident cliniquement. L’utilité d’un cliché standard est cependant probable pour conforter une incertitude diagnostique de nécrose pour les localisations où un scanner ou bien une IRM ne seront pas indispensables à la prise en charge chirurgicale, c’est-à-dire les membres ou le périnée. Un cliché standard ne permet en aucun cas d’éliminer le diagnostic et de s’affranchir d’une exploration chirurgicale ou d’une technique plus fiable d’imagerie s’il ne met pas de gaz en évidence.
Échographie
Plus récemment, l’utilisation de l’échographie a été décrite pour améliorer l’accessibilité au diagnostic de FN en urgence. Sa réalisation possible, en urgence, au lit du patient, sans nécessité de produit de contraste en fait un examen potentiellement intéressant pour un diagnostic précoce. Elle pourrait permettre de préciser la localisation d’un processus inflammatoire des tissus mous (tissu sous-cutané, fascia, muscle, articulation, bourse, tendon), la nature de ce processus (abcès, DHB, FN, thrombophlébite, etc.), d’identifier une cause locale (corps étranger parfois radiotransparent, fistule, etc.) [21]. Le diagnostic de nécrose pourrait être évoqué avant l’apparition de signes cliniques patents [22]. Seules les DHBN-FN des membres ont fait l’objet de séries descriptives [13, 21].
La plus grande série décrite, prospective, est monocentrique et comprend 62 patients adultes suspects de FN des membres ayant bénéficié d’une imagerie par échographie, réalisée par un opérateur entraîné. Un diagnostic de FN n’a finalement été retenu que dans 17 cas (tous avec confirmation histologique). Les autres diagnostics correspondaient à 39 DHB, 4 thromboses veineuses et 2 myosites. Les éléments du diagnostic étaient un épaississement diffus du tissu sous-cutané avec une couche d’échogénicité hydrique > 4mm d’épaisseur le long du fascia en comparaison du côté controlatéral [13]. Des foyers hyperéchogènes traduisent la présence de gaz (figure 9). La sensibilité a été de 88,2 %, la spécificité de 93,3 %, la valeur prédictive positive de 83,3 %, la valeur prédictive négative de 95,4 %.
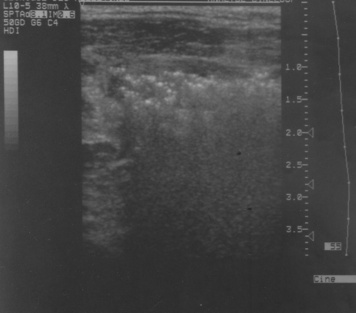 |
| Figure 9 Échographie cervicale d’une fasciite nécrosante avec extension intrathoracique (voir tomodensitométrie du même patient, figure 13). Mise en évidence de gaz en grande quantité sous la forme de multiples foyers hyperéchogènes. |
Ces bons résultats sont cependant remis en cause par une étude rétrospective de 32 autres cas de FN de l’adulte, d’autant que les aspects échographiques des DHB sont aspécifiques [17, 23]. Les limites de cet examen sont liées à l’accès difficile de certaines régions comme le périnée, à son caractère « opérateur entraîné », et enfin à l’absence d’évaluation de son intérêt sur la morbidité et la mortalité de ces patients.
Scanner
La TDM et l’IRM sont les examens potentiellement les plus intéressants du point de vue de l’imagerie. Leur pertinence vis-à-vis du pronostic reste cependant à démontrer. Ils sont plus utiles que la radiographie ou l’échographie pour le bilan lésionnel des infections des parties molles, notamment pour la paroi thoracique ou l’abdomen [17, 25]. De multiples cas cliniques rapportent une meilleure sensibilité de la TDM par comparaison à la radiographie pour visualiser du gaz dans les parties molles [26, 27].
En pratique, le scanner est le plus couramment utilisé du fait de son accessibilité. De petites séries de patients (4 à 20 malades) ont permis de décrire les aspects les plus fréquemment retrouvés [26, 28, 29].
Dans les DHBN, le scanner met en évidence systématiquement une infiltration graisseuse avec épaississement de la peau rehaussé par le contraste (figure 10). Plus tardivement et occasionnellement (64 % pour la tête et le cou dans la série de Becker [28]) du gaz est visualisé, parfois en très petite quantité, dans les parties molles (figure 10). Des images collectées sans parois correspondant à de la nécrose tissulaire et non à des abcès sont retrouvées en proportion extrêmement variable selon les auteurs [26, 28].
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree








