Chapitre 25 Procréatique
• Énumérer les principales causes d’infertilité féminine. (B)
• Énumérer les principales causes d’infertilité masculine. (B)
• Interroger et examiner une femme consultant pour infertilité (B)
• Interroger et examiner un homme consultant pour infertilité (B)
• Expliquer au couple la hiérarchie des examens à pratiquer pour explorer une infécondité. (B)
• Pratiquer et interpréter un test de Hühner. (C)
• Interpréter un spermocytogramme. (B)
• Expliquer le principe, les indications et les résultats des différentes méthodes d’assistance médicale à la procréation : FIV, IAD, IAC, ICSI. (C)
Fertilité et infertilité
Définitions
Nous appellerons fécond un couple qui a conçu et fertile un couple qui est apte à concevoir. La fertilité est une potentialité (contraire infertile) ; la fécondité est un fait : j’ai un enfant, donc le contraire est l’infécondité. On peut donc être fertile et infécond (avortements spontanés répétés par exemple).
Quelques chiffres
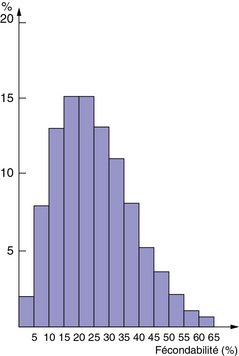
En effet, la fécondabilité est très variable d’un couple à l’autre (figure 25.1) du fait de :
 facteurs féminins : âge, qualité de l’ovulation, qualité de la glaire, des trompes, de la fécondabilité de l’ovocyte, de la réceptivité de l’endomètre ;
facteurs féminins : âge, qualité de l’ovulation, qualité de la glaire, des trompes, de la fécondabilité de l’ovocyte, de la réceptivité de l’endomètre ;
 facteurs masculins : concentration, mobilité, morphologie des spermatozoïdes ; défaut de fécondance ;
facteurs masculins : concentration, mobilité, morphologie des spermatozoïdes ; défaut de fécondance ;
Pour les couples normaux et jeunes, la fécondabilité est de 25 % par cycle, le délai nécessaire à concevoir est en moyenne de 4 mois. On voit bien dans la figure 25.2 que presque tous les couples qui ont cette fécondabilité auront conçu au bout d’un an.
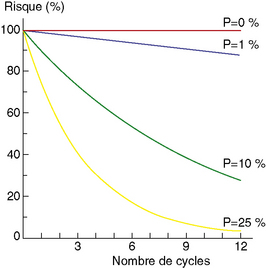
Figure 25.2 Risques de n’avoir pas conçu après ncycles pour les couples de fécondabilité à 25 %, 10 %, 1 %, 0 %.
(d’après Schwartz)
À partir de quand faire des examens ?
Pour 100 couples venant consulter en l’absence de grossesse après 6 mois d’essai, le simple fait d’attendre un an permet d’espérer 64 grossesses. Le tableau 25.1 indique le pourcentage de couples stériles en fonction de la durée de l’infécondité. S’ils consultent au bout d’un an, 24 % seulement sont stériles, au bout de 2 ans 52 %, au bout de 5 ans 89 %.
Étiologie de l’infertilité (Thonneau, 1991)
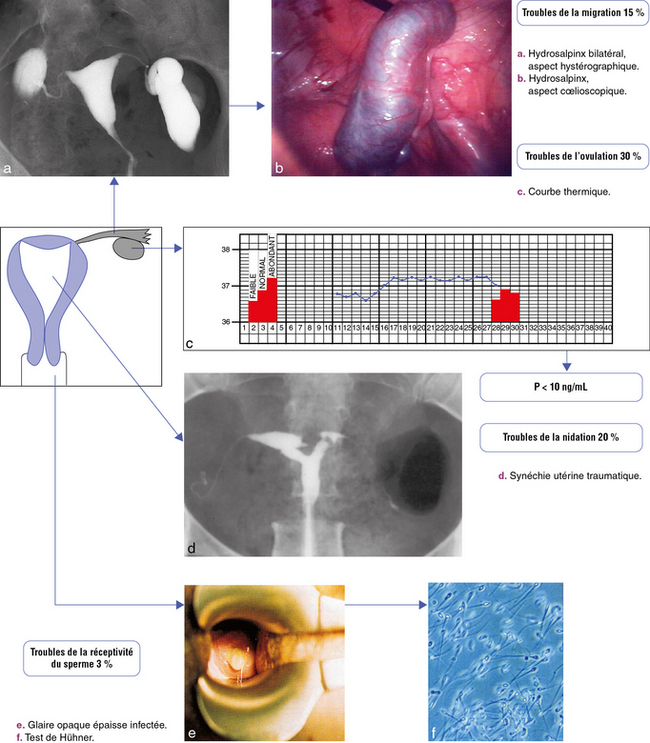
Causes féminines isolées de l’infertilité (planche 25.1)
Elles représentent 30 % des cas, qu’il s’agisse de :
 troubles de la réceptivité du sperme : vaginite, cervicite – 3 % ;
troubles de la réceptivité du sperme : vaginite, cervicite – 3 % ;
 troubles de l’ovulation – 30 % ;
troubles de l’ovulation – 30 % ;
 troubles de la migration des spermatozoïdes – 15 % ;
troubles de la migration des spermatozoïdes – 15 % ;
Planche 25.1 Causes d’infertilité chez la femme
Causes masculines isolées de l’infertilité
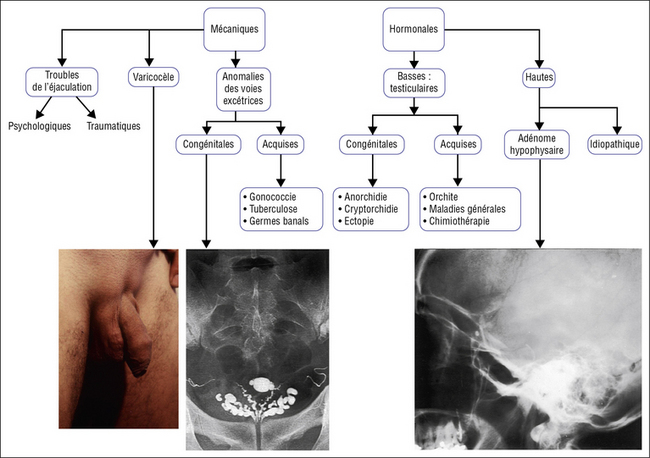
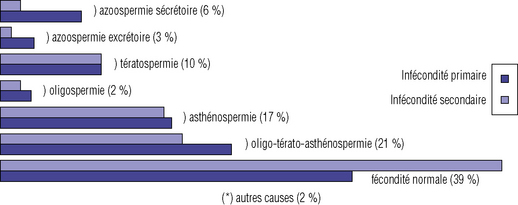
De même les causes isolées masculines de l’infertilité sont responsables pour 30 % (figure 25.3) :
 azoospermie secrétoire – 6 % ou excrétoire – 3 % ;
azoospermie secrétoire – 6 % ou excrétoire – 3 % ;
 oligo-asthénozoospermie, la plus fréquente – 21 % ;
oligo-asthénozoospermie, la plus fréquente – 21 % ;
Elles sont mixtes dans 27 % des cas et l’hypofécondité reste inexpliquée dans 10 % des cas.
Infertilité primaire et infertilité secondaire
La stérilité est dite primaire s’il n’y a jamais eu de fécondation. Elle est dite secondaire si la femme, après une ou plusieurs grossesses et quelle qu’en soit l’issue (fausse couche, GEU), n’est pas féconde alors qu’elle le désire.
Infertilité de l’homme
Avant d’aborder l’examen de l’homme, il faut préciser les modalités d’exploration du testicule comme nous avons vu pour l’exploration de l’ovaire (cf. chap. 4).
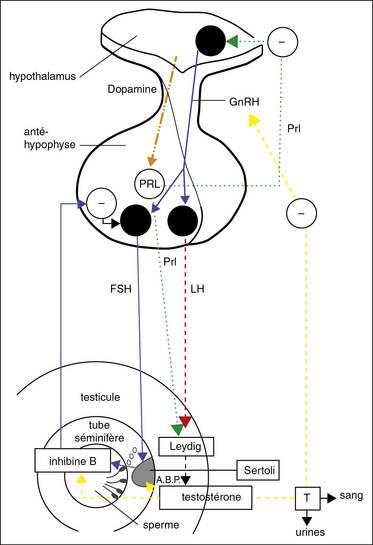
Rappel physiologique du fonctionnement du testicule (figure 25.4)
Testicule endocrinien
Il est constitué par les cellules de Leydig sous la dépendance de la LH hypophysaire qui fait donc sécréter la testostérone. Cette dernière hormone freine la sécrétion de LH (feedback négatif) après transformation par le tissu nerveux en dihydrotestostérone (DHT) et estradiol.
Spermatogenèse
On trouve dans le tube séminifère, deux types de cellules :
 lescellules de Sertoli qui sont la matrice de la maturation des cellules germinales. Elles ont un rôle nutritionnel pour ces cellules. Elles assurent dans le tube séminifère un environnement adéquat en testostérone qu’elles concentrent grâce à l’androgen binding protein (ABP) qu’elles sécrètent ;
lescellules de Sertoli qui sont la matrice de la maturation des cellules germinales. Elles ont un rôle nutritionnel pour ces cellules. Elles assurent dans le tube séminifère un environnement adéquat en testostérone qu’elles concentrent grâce à l’androgen binding protein (ABP) qu’elles sécrètent ;
 les cellules de la lignée germinale se différencient progressivement à partir de la cellule souche ou spermatogonie. Durant la spermiogenèse (53 jours de maturation des cellules rondes), à partir de la cellule souche ou spermatogonie, il y a transformation en spermatocyte I. Une première méiose réductionnelle se situant entre les stades spermatocytes I et II permet de passer de cellules à 2 n chromosomes à deux cellules à n chromosomes, suivie d’une méiose équationnelle, deux spermatocytes II à n chromosomes donnant quatre spermatides.
les cellules de la lignée germinale se différencient progressivement à partir de la cellule souche ou spermatogonie. Durant la spermiogenèse (53 jours de maturation des cellules rondes), à partir de la cellule souche ou spermatogonie, il y a transformation en spermatocyte I. Une première méiose réductionnelle se situant entre les stades spermatocytes I et II permet de passer de cellules à 2 n chromosomes à deux cellules à n chromosomes, suivie d’une méiose équationnelle, deux spermatocytes II à n chromosomes donnant quatre spermatides.
La durée de la spermatogenèse est de 74 jours (53 + 21 j).
Comment explorer le testicule ?
Spermogramme
Le spermogramme est un examen indispensable mais difficile à interpréter (tableau 25.2).
Tableau 25.2 Spermogramme et spermocytogramme normaux.
| Conditions | Recueil par masturbation au laboratoire Abstinence 2 à 8 jours |
| Résultats | pH : > 7,2 – Concentration/mL : > 15 millions/mL (12–16) ; oligospermie < 15 millions/mL – Nombre total des spermatozoïdes par éjaculat : > 39 millions (33–46) – Formes mobiles : 40 % à 1 h ; 30 % à 4 h – Formes vivantes : > 58 % (55–63) – Formes normales : David > 4 % ; Kruger ou David modifié > 15 % – Mobilité étude en 4 grades : a trajet fléchant > 25 μ/s ; b lente et progressive 5–25 μ/s ; c mobilité sur place ; grade d’immobile. a > 32 % ; a + b > 40 % ; asthénozoospermie si a + b + c < 40 % |
| Biochimie séminale | Les normes par éjaculat varient selon le laboratoire mais consensus pour : |
(OMS, mai 2010; Cooper, 2010)
Il comporte en fait deux parties : le spermogramme (volume, PH, numération des spermatozoïdes, vitalité, mobilité) et le spermocytogramme (étude des formes normales).
Lesperme doit être recueilli dans un récipient stérile gradué spécifique à large ouverture, par masturbation et au laboratoire (si possible agréé pour l’AMP : liste sur le site Internet de l’Agence de biomédecine).
Les normes viennent d’être actualisées en 2010 par l’OMS.
Le volume normal du sperme doit être entre 1 et 6 cc. Un volume trop réduit fera craindre :
Quatre heures après l’émission, la mobilité ne doit pas avoir diminué de plus de 50 % comparativement à la 1re heure. Une mauvaise mobilité s’appelle asthénozoospermie. Elle peut être initiale, et souvent d’origine testiculaire liée à la qualité des spermatozoïdes. Elle peut être secondaire (asthénozoospermie à la 4e heure), alors qu’elle était normale à la 1re heure, ce qui évoque une infection des glandes annexes (vésicules séminales, prostate).
L’analyse du mouvement par microvidéographie assistée par ordinateur ou computer-aided sperm analysis (CASA) permet de mesurer de manière plus objective la vitesse progressive (VSL) ou curvilinéaire (VCL), l’amplitude latérale du battement de la tête (ALH), la fréquence des battements de la tête des spermatozoïdes. Mais ces mesures ne sont pas encore d’une aide suffisante pour être obligatoires, même si elles peuvent, lors du test de migration survie, prévoir un échec possible d’insémination ou de FIV (HAS, 2006a).
Étude après fixation et coloration
Lanécrozoospermie est définie par la présence d’un pourcentage élevé (> 42 %) de spermatozoïdes morts, donc colorables par le test négrosine éosine de Williams.
Les formes atypiques ou tératozoospermie. C’est le pourcentage de spermatozoïdes atypiques pour 100 spermatozoïdes. Elle est étudiée après fixation et coloration des spermatozoïdes. Les atypies sont disséminées, portant sur la tête, la pièce intermédiaire ou le flagelle.
Une grossesse est possible malgré un taux bas de formes typiques.
Une tératozoospermie peut avoir une étiologie précise et il faut rechercher :
 la tératozoospermie de la varicocèle caractérisée par une prédominance d’anomalies des têtes lancéolées ou en massue, associées à des restes cytoplasmiques de la pièce intermédiaire et à une angulation du flagelle, est discutée ;
la tératozoospermie de la varicocèle caractérisée par une prédominance d’anomalies des têtes lancéolées ou en massue, associées à des restes cytoplasmiques de la pièce intermédiaire et à une angulation du flagelle, est discutée ;
 la tératozoospermie évoque une infection s’il y a des anomalies du flagelle (flagelles enroulés) et des polynucléaires en grand nombre.
la tératozoospermie évoque une infection s’il y a des anomalies du flagelle (flagelles enroulés) et des polynucléaires en grand nombre.
Le MAR-test est un test de dépistage d’une anomalie immunologique (anticorps antispermatozoïdes qui inhibent la mobilité) soupçonnée par la présence d’un grand nombre d’agglutinats. Il est contrôlé en cas de positivité par un test d’immuno-billes spécifiques (IGG, IGA ou IGM). Les anticorps antispermatozoïdes du sperme sont retrouvés chez 3 à 8 % des hommes inféconds. Présents, ils entraînent une asthénozoospermie, voire une nécrozoospermie, ou interfèrent avec le transport cervical, la migration des spermatozoïdes, ou compromettent l’interaction spermatozoïde–ovocyte (test postcoïtal négatif). La fluctuation des taux d’anticorps, si le taux de détection, est bas peut permettre des grossesses spontanées. En cas de taux élevés, c’est la FIV–ICSI qui donne les meilleurs résultats de grossesse.
Biochimie du sperme
Elle peut être utile en cas d’azoospermie excrétoire pour préciser le niveau de l’obstruction. Elle nécessite une abstinence de 4 à 5 jours. Le volume nécessaire pour effectuer ces dosages biochimiques étant supérieur à 3 mL, on dosera en général deux ou trois marqueurs :
 des vésicules séminales : le fructose et le magnésium dont la baisse signe la vésiculite ; l’absence de fructose est un argument en faveur d’une agénésie des vésicules séminales, observée en cas de mucoviscidose ;
des vésicules séminales : le fructose et le magnésium dont la baisse signe la vésiculite ; l’absence de fructose est un argument en faveur d’une agénésie des vésicules séminales, observée en cas de mucoviscidose ;
 des sécrétions prostatiques, les phosphatases acides, le zinc qui baissent en cas de prostatite ;
des sécrétions prostatiques, les phosphatases acides, le zinc qui baissent en cas de prostatite ;
 des sécrétions épididymaires : la carnitine est synthétisée par l’épididyme et, à un moindre degré, par les vésicules séminales. Un taux normal chez un sujet azoospermique témoigne de l’intégrité de la voie excrétrice. L’abaissement de la carnitine est en faveur d’une séquelle d’épididymite.
des sécrétions épididymaires : la carnitine est synthétisée par l’épididyme et, à un moindre degré, par les vésicules séminales. Un taux normal chez un sujet azoospermique témoigne de l’intégrité de la voie excrétrice. L’abaissement de la carnitine est en faveur d’une séquelle d’épididymite.
L’interprétation du spermogramme doit donc être nuancée, en tenant compte de l’abstinence, des modalités de recueil, de la numération, de la mobilité et de la tératozoospermie. Le paramètre le plus important semble être la mobilité qui est le mieux corrélée avec la fécondabilité. Le spermogramme n’explore pas la survie et la mobilité du spermatozoïde dans son milieu physiologique qui est la glaire de la femme. Il n’explore pas non plus les possibilités de pénétration du spermatozoïde à travers la membrane pellucide de l’ovocyte. La distribution des anomalies du spermogramme chez les hommes consultants pour infécondité est rapportée dans la figure 25.5.
Dosages hormonaux plasmatiques
FSH etLH sont élevées : il y a des lésions testiculaires irréversibles. Il ne faut pas prescrire de traitements médicaux, même sous la pression des couples. Une étude génétique (caryotype) détecte souvent un syndrome de Klinefelter (XXY complet ou en mosaïque). En cas d’azoospermie ou de cryptozoospermie, une technique d’assistance médicale à la procréation comme l’injection intracytoplasmique de spermatozoïdes (ICSI) avec au maximum une recherche intratesticulaire de spermatozoïdes, dans le même temps que l’ICSI ou en différé, peuvent être proposées ou une solution de remplacement comme l’IAD ou l’adoption. On n’omettra pas de substituer en testostérone ces patients en raison du risque d’ostéoporose.
FSH, LH ettestostérone sont basses : il s’agit ici d’un hypogonadisme hypogonadotrope par défaut de stimulation hypophysaire, a priori curable, une fois l’étiologie précisée et une lésion organique hypothalamo-hypophysaire éliminée par IRM. Il est alors possible de stimuler la spermatogénèse par un traitement par gonadotrophines FSH et LH avec la nécessité d’une autoconservation lors des spermogrammes de contrôle. Le traitement est long, coûteux et le patient doit être très motivé et encouragé.
Échographie
L’échographie doit être systématique :
 abdominale : elle permet de vérifier les reins (recherche d’anomalies du développement urogénital) ;
abdominale : elle permet de vérifier les reins (recherche d’anomalies du développement urogénital) ;
 des bourses : mesure du volume des testicules, calcifications intratesticulaires, zone hétérogène du parenchyme. Elle permet aussi d’explorer l’épididyme, le déférent ;
des bourses : mesure du volume des testicules, calcifications intratesticulaires, zone hétérogène du parenchyme. Elle permet aussi d’explorer l’épididyme, le déférent ;
 si nécessaire endorectale (en expliquant au patient les conditions de l’examen) : elle explore les canaux déférents, les vésicules séminales et la prostate (calcifications, séquelles d’infection). Cette exploration est utile dans les azoospermies excrétoires pour rechercher une absence de vésicule séminale ou d’ampoule déférentielle signant une agénésie vésiculo-déférentielle, un kyste de l’utricule prostatique faisant obstacle à l’issue du sperme.
si nécessaire endorectale (en expliquant au patient les conditions de l’examen) : elle explore les canaux déférents, les vésicules séminales et la prostate (calcifications, séquelles d’infection). Cette exploration est utile dans les azoospermies excrétoires pour rechercher une absence de vésicule séminale ou d’ampoule déférentielle signant une agénésie vésiculo-déférentielle, un kyste de l’utricule prostatique faisant obstacle à l’issue du sperme.
Examens à visée génétique
L’étude du caryotype des hommes inféconds a montré une augmentation de la fréquence des anomalies chromosomiques portant sur les gonosomes ou les autosomes. L’incidence de ces anomalies augmente avec la gravité de l’atteinte spermatique (5 % dans les oligozoospermies inférieures à 10 millions/cc et 20 % dans les azoospermies).
Étude de biologie moléculaire : une anomalie du gène CFTR ((ABCC7) impliqué dans la mucoviscidose, fréquemment retrouvée chez les azoospermes, doit être recherchée avant une ICSI.
La recherche des microdélétions de l’Y est systématique si la numération est inférieure à 5 millions/mL avant toute tentative de FIV. En cas de positivité, un conseil génétique est obligatoire (HAS, 2006b).
Biopsie testiculaire
Ce prélèvement qui nécessite une anesthésie permet, chez des sujets ayant une azoospermie avec FSH normale ou non ou une cryptozoospermie trop variable, de recueillir des spermatozoïdes pour une ICSI en extemporané de la tentative féminine d’induction de FIV ou de congeler les spermatozoïdes obtenus par dilacération du parenchyme testiculaire. Le volume testiculaire importe peu et la découverte d’un caryotype XXY n’est pas une contre-indication à cette exploration, car quelques tubes séminifères fonctionnels peuvent être retrouvés. Cette biopsie doit être faite dans un service comportant une unité de procréation médicalement assistée.
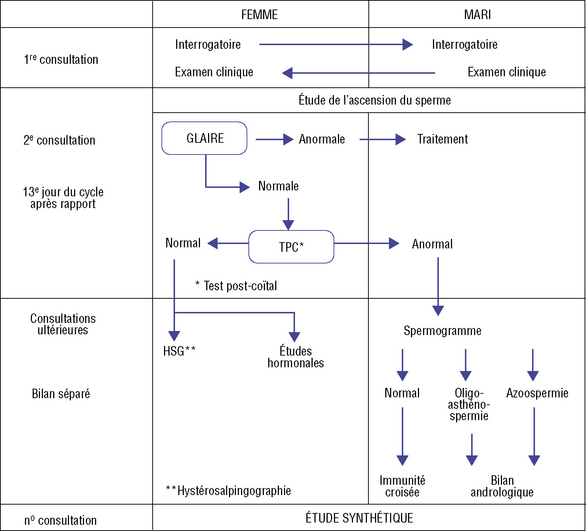
Examen clinique du couple infertile (figure 25.6)
L’examen du couple infertile se fait en trois étapes :
 la première consultation est celle du généraliste ;
la première consultation est celle du généraliste ;
 la deuxième est l’étude de l’ascension du sperme ;
la deuxième est l’étude de l’ascension du sperme ;
 les consultations ultérieures sont souvent affaire de spécialistes (HAS, 2008c).
les consultations ultérieures sont souvent affaire de spécialistes (HAS, 2008c).
Premier examen (tableau 25.3)
Après cet interrogatoire général, on interrogera l’homme et la femme séparément.
Interrogatoire de la femme
Il précisera son poids, sa taille, permettant le calcul de l’index de masse corporelle (IMC = P/T2), défavorable à partir de 30 (augmentation du risque de FCS et de diabète gestationnel). Un IMC supérieur à 40 nécessite un avis d’un médecin nutritionniste en évoquant d’emblée une possibilité de chirurgie bariatrique avant l’obtention de la grossesse. Il faut encourager au maximum entre l’âge de 30 à 35 ans une perte de poids (> 5 %) avec un suivi diététique et profiter de cette période d’attente pour tenter d’éradiquer le tabagisme ou lutter contre les autres addictions (Freour, 2008). La notion d’immunité contre la rubéole et la toxoplasmose sera précisée. Si la femme n’a pas eu la rubéole, une vaccination sera entreprise avant de se lancer dans les investigations que nécessite l’infertilité. De même on demandera une sérologie de l’hépatite B, C et du Sida. On conseillera de suivre au mieux les recommandations de la consultation préconceptionnelle (HAS).
L’interrogatoire sera orienté sur trois problèmes :
 la recherche de troubles des règles et de l’ovulation ;
la recherche de troubles des règles et de l’ovulation ;
 la vérification de l’intégrité de la cavité utérine, de la perméabilité des trompes (recherche d’une infection, étude des antécédents chirurgicaux pelviens) ;
la vérification de l’intégrité de la cavité utérine, de la perméabilité des trompes (recherche d’une infection, étude des antécédents chirurgicaux pelviens) ;
Dans les antécédents médicaux, on recherchera :
 une tuberculose : on fera préciser l’existence ou non d’une vaccination par le BCG, la notion d’aménorrhée secondaire lors d’une primo-infection traitée, surtout chez les femmes transplantées ou immunodéprimées ;
une tuberculose : on fera préciser l’existence ou non d’une vaccination par le BCG, la notion d’aménorrhée secondaire lors d’une primo-infection traitée, surtout chez les femmes transplantées ou immunodéprimées ;
 la notion d’infection ancienne du vagin ou du col, de leucorrhées, de cervicite, de conisation, d’IVG répétées ;
la notion d’infection ancienne du vagin ou du col, de leucorrhées, de cervicite, de conisation, d’IVG répétées ;
 la notion de salpingite : souvent méconnue de la malade, et on fera préciser la notion de leucorrhées, d’algies pelviennes, de fièvre plus ou moins soignée par des antibiotiques, d’hospitalisations ;
la notion de salpingite : souvent méconnue de la malade, et on fera préciser la notion de leucorrhées, d’algies pelviennes, de fièvre plus ou moins soignée par des antibiotiques, d’hospitalisations ;
 la notion d’une endométriose ovarienne ou péritonéale.
la notion d’une endométriose ovarienne ou péritonéale.
Dans les antécédents chirurgicaux, on recherchera :
 l’appendicectomie : soit banale, soit compliquée de péritonite ou de drainage ; des adhérences péri-tubo-ovariennes pouvant avoir pour origine une infection appendiculaire ;
l’appendicectomie : soit banale, soit compliquée de péritonite ou de drainage ; des adhérences péri-tubo-ovariennes pouvant avoir pour origine une infection appendiculaire ;
 les salpingites opérées ou cœlioscopées ;
les salpingites opérées ou cœlioscopées ;
Dans les antécédents obstétricaux, on précisera :
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree