Chapitre 20 Leucorrhées1
Examen d’une femme qui consulte pour une leucorrhée
Diagnostic étiologique des leucorrhées chez la femme en période d’activité génitale
Diagnostic étiologique des leucorrhées chez la femme ménopausée
Diagnostic étiologique des leucorrhées chez la petite fille
Femme enceinte et portage des bactéries à haut risque infectieux maternofœtal
• Diagnostiquer une leucorrhée physiologique. (B)
• Diagnostiquer et traiter une leucorrhée à – (B) : Trichomonas ; Candida albicans ; gonocoque ; Chlamydia trachomatis ; Gardnerella vaginalis.
• Diagnostiquer et traiter une cervicite. (B)
• Diagnostiquer et traiter une endométrite. (B)
• Diagnostiquer une pyométrie, en connaître les causes et mettre en route le traitement le plus approprié. (B)
Rappel physiopathologique
Sécrétions physiologiques
Desquamation vaginale
Le milieu vaginal est composé d’une phase liquide, riche en eau et en substances d’origine plasmatique. Les éléments solides et figurés du milieu vaginal sont formés de cellules vaginales exfoliées, de leucocytes et de bactéries. Il est normalement acide (pH : 3,8 à 4,6), ce qui le protège de la plupart des infections, sauf des mycoses. Cette acidité est liée à la transformation en acide lactique du glycogène accumulé dans les cellules épithéliales, sous l’action du bacille de Döderlein et de toutes bactéries capables de formation lactique, la charge en glycogène dépendant des estrogènes.
Glaire cervicale
Sécrétée par l’épithélium cylindrique de l’endocol, elle est translucide, analogue au blanc d’œuf cru, cristallisant en feuille de fougère. Son abondance augmente du 8e au 15e jour du cycle chez une femme bien réglée. Très abondante lors de l’ovulation, elle peut apparaître à la vulve où classiquement elle empèse le linge.
Toutes ces sécrétions physiologiques :
Infection génitale
L’infection génitale n’est pas le fait d’une bactérie isolée. Elle met en jeu trois facteurs :
Hôte
Appareil génital bas
Les sécrétions vaginales contiennent de 106 à 108 bactéries/mL. Il s’agit du bacille de Döderlein mais aussi de cocci et bacilles en différentes proportions (tableau 20.1).
Tableau 20.1 Flore vaginale normale.
Elle est constituée de 106 à 108 bactéries par gramme de sécrétions vaginales. Trois groupes de bactéries peuvent être définis en fonction de leur origine écologique.
| Groupe I | La flore bactérienne de portage habituel (flore dominante) est spécifiquement adaptée à la cavité vaginale constituée de lactobacilles (flore de Döderlein) de 104 espèces/femme : Lactobacillus crispatus, gasseri, jensenii, iners… Classiquement observables à la coloration de Gram sous la forme de gros bacilles à Gram (+), certaines espèces ont une apparence de bacilles à Gram (+) plus fins, voire coccoïdes, en courtes chaînettes faisant penser à tort à des corynébactéries et des streptocoques |
| Groupe II | La flore bactérienne issue de la flore digestive colonise souvent les voies génitales maternelles. Elle est observée chez 2 à 80 % des femmes selon les bactéries impliquées. Elle est constituée de : – Streptococcus agalactiae et Enterococcus – enterobactéries (Escherichia coli +++) mais aussi Proteus, Morganella, Klebsiella, Enterobacter et Serratia chez les patientes ayant reçu de multiples antibiothérapies ou ayant parfois été colonisées par des produits contaminés (dans ce cadre, il est exceptionnellement isolé Pseudomonas et Acinetobacter) – staphylocoques coagulase (+) et (−) – bactéries anaérobies (Bacteroides spp., Prevotella spp., Porphyromonas spp., Fusobacterium spp., Clostridium spp., Peptostreptococcus spp., Veillonella spp., Mobiluncus) – mycoplasmes (en particulier Mycoplasma hominis et M. genitalium), Ureaplasma urealyticum, certains génogroupes de Haemophilus spécifiquement adaptés à la flore génitale |
| Groupe III | Des hôtes usuels de la flore oropharyngée colonisent exceptionnellement la cavité vaginale. Elle est observée chez 0,1 à 2 % des femmes selon les bactéries en cause. Toutes les bactéries oropharyngées peuvent être isolées de la cavité vaginale mais le plus souvent il s’agit de : |
Le vagin normal se défend facilement contre ces bactéries par plusieurs mécanismes :
 d’une part la muqueuse vaginale produit, à partir de ses souches moyennes et profondes, une grande quantité de glycogène qui est transformé en acide lactique par la flore vaginale, notamment par les bacilles de Döderlein, maintenant ainsi un pH inférieur à 5,5, non favorable au développement bactérien ;
d’une part la muqueuse vaginale produit, à partir de ses souches moyennes et profondes, une grande quantité de glycogène qui est transformé en acide lactique par la flore vaginale, notamment par les bacilles de Döderlein, maintenant ainsi un pH inférieur à 5,5, non favorable au développement bactérien ;
 d’autre part, la muqueuse vaginale élimine à partir des plexus veineux et lymphatiques un transsudat qui possède des propriétés antibactériennes.
d’autre part, la muqueuse vaginale élimine à partir des plexus veineux et lymphatiques un transsudat qui possède des propriétés antibactériennes.
Bactéries et agents infectieux divers
On les divise schématiquement en deux groupes :
 les agents responsables d’infections spécifiques (tableau 20.2). Ces germes sont généralement transmis par contact sexuel (sauf le BK) et sont responsables de lésions spécifiques dont le diagnostic est clinique ;
les agents responsables d’infections spécifiques (tableau 20.2). Ces germes sont généralement transmis par contact sexuel (sauf le BK) et sont responsables de lésions spécifiques dont le diagnostic est clinique ;
 les germes ne déterminant pas de lésions spécifiques (cf. tableau 20.1) et pouvant être retrouvés à l’état normal au niveau cervicovaginal.
les germes ne déterminant pas de lésions spécifiques (cf. tableau 20.1) et pouvant être retrouvés à l’état normal au niveau cervicovaginal.
Tableau 20.2 Agents responsables d’infection spécifique.
| Agents générateurs de suppurations |
| Trichomonas, Chlamydia trachomatis Gonocoques Levures Biovar Trachoma Servovar. D à K |
| Agents en principe non générateurs de leucorrhées, sauf infection surajoutée |
| BK Tréponème pâle Bacille de Ducrey (chancre mou) Chlamydia trachomatis Biovar lymphogranuloma Servovar L1 L2 L3 (maladie de Nicolas-Favre) Corpuscules de MacLeod (responsables de la donovanose) |
Facteurs de contamination
Le médecin est responsable d’infections aux nombreux germes non spécifiques :
 lors des manœuvres endo-utérines par exemple : pose de stérilet, biopsie d’endomètre, hystérographie, hystéroscopie curetage ;
lors des manœuvres endo-utérines par exemple : pose de stérilet, biopsie d’endomètre, hystérographie, hystéroscopie curetage ;
 dans le post-partum et le post-abortum : si les manœuvres ont été septiques ou si la cavité utérine a été mal vidée ;
dans le post-partum et le post-abortum : si les manœuvres ont été septiques ou si la cavité utérine a été mal vidée ;
 par ses actes thérapeutiques : sténoses cervicales après électrocoagulation ou cryothérapie, laser ;
par ses actes thérapeutiques : sténoses cervicales après électrocoagulation ou cryothérapie, laser ;
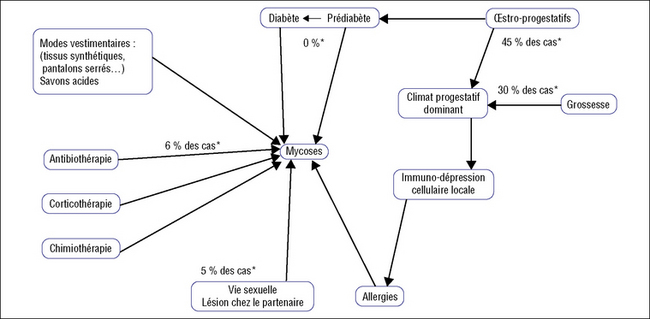
 par ses prescriptions : hormonales, antibiotiques, corticoïdes, cytolytiques qui dépriment les moyens de défense.
par ses prescriptions : hormonales, antibiotiques, corticoïdes, cytolytiques qui dépriment les moyens de défense.
La malade elle-même est en cause par le terrain qu’elle offre à l’agent infectieux :
Propagation de l’infection
 par diffusion par voie muqueuse, c’est le cas du gonocoque. Du vagin et de l’exocol, il gagne par infection progressivement extensive de la muqueuse, l’endocol, l’utérus, les annexes ;
par diffusion par voie muqueuse, c’est le cas du gonocoque. Du vagin et de l’exocol, il gagne par infection progressivement extensive de la muqueuse, l’endocol, l’utérus, les annexes ;
 par inoculation. L’ensemencement se fait au niveau de l’utérus (ex. : pose de stérilet, manœuvres abortives) et gagne dans ce cas les annexes, rarement par voie muqueuse, mais par voie lymphatique et par voie veineuse pouvant entraîner la constitution de thrombophlébite avec infiltration paramétrique ;
par inoculation. L’ensemencement se fait au niveau de l’utérus (ex. : pose de stérilet, manœuvres abortives) et gagne dans ce cas les annexes, rarement par voie muqueuse, mais par voie lymphatique et par voie veineuse pouvant entraîner la constitution de thrombophlébite avec infiltration paramétrique ;
 par infection d’une lésion préexistante :
par infection d’une lésion préexistante :
 indirecte : par rétention en amont de la lésion des sécrétions plus ou moins nécrotiques qui s’infectent ;
indirecte : par rétention en amont de la lésion des sécrétions plus ou moins nécrotiques qui s’infectent ; par inoculation salpingienne directe :
par inoculation salpingienne directe :
 de l’intérieur : classiquement, l’ovaire est intrapéritonéal et « flirte » à droite avec l’appendice, à gauche avec le côlon sigmoïde,
de l’intérieur : classiquement, l’ovaire est intrapéritonéal et « flirte » à droite avec l’appendice, à gauche avec le côlon sigmoïde, un foyer intrapéritonéal pelvien appendiculaire ou colique sigmoïdien pourrait être responsable d’inoculation salpingienne ;
un foyer intrapéritonéal pelvien appendiculaire ou colique sigmoïdien pourrait être responsable d’inoculation salpingienne ; rarement, par inoculation hématogène. À partir d’un foyer lointain par voie sanguine (métastases septiques) :
rarement, par inoculation hématogène. À partir d’un foyer lointain par voie sanguine (métastases septiques) :
 à partir d’un repaire bactérien au niveau du col utérin : dans les infections mal ou insuffisamment traitées, le col peut jouer le rôle d’un excellent repaire pour les bactéries. La diffusion à partir de ces repaires par voie lymphatique, veineuse et muqueuse, pourra être à l’origine de réchauffement d’infections anciennes.
à partir d’un repaire bactérien au niveau du col utérin : dans les infections mal ou insuffisamment traitées, le col peut jouer le rôle d’un excellent repaire pour les bactéries. La diffusion à partir de ces repaires par voie lymphatique, veineuse et muqueuse, pourra être à l’origine de réchauffement d’infections anciennes.
Conclusion
En conclusion de ce rappel physiopathologique, on peut dissocier bactériologiquement :
 l’appareil génital haut qui est stérile : tout prélèvement positif à ce niveau, s’il a été techniquement bien réalisé, est le reflet d’une pathologie infectieuse. Les infections y sont de deux types, spécifiques ou non spécifiques. Pour toute infection à germe non spécifique, une cause liée à l’hôte ou à un acte médical doit pouvoir être retrouvée ;
l’appareil génital haut qui est stérile : tout prélèvement positif à ce niveau, s’il a été techniquement bien réalisé, est le reflet d’une pathologie infectieuse. Les infections y sont de deux types, spécifiques ou non spécifiques. Pour toute infection à germe non spécifique, une cause liée à l’hôte ou à un acte médical doit pouvoir être retrouvée ;
 l’appareil génital bas : tout prélèvement à ce niveau est discutable. S’il est assez facile de confirmer une infection spécifique, l’isolement de tout autre germe est aléatoire.
l’appareil génital bas : tout prélèvement à ce niveau est discutable. S’il est assez facile de confirmer une infection spécifique, l’isolement de tout autre germe est aléatoire.
Examen d’une femme qui consulte pour une leucorrhée
Un interrogatoire soigneux
Il nécessite de recueillir les informations suivantes :
 caractères de l’écoulement : abondance, variations au cours du cycle, aspect, odeur ;
caractères de l’écoulement : abondance, variations au cours du cycle, aspect, odeur ;
 circonstances de survenue : après un rapport, après un traitement médicamenteux (antibiotiques, corticoïdes, antimitotiques, estroprogestatifs), après des explorations gynécologiques au cours de la grossesse ;
circonstances de survenue : après un rapport, après un traitement médicamenteux (antibiotiques, corticoïdes, antimitotiques, estroprogestatifs), après des explorations gynécologiques au cours de la grossesse ;
 les signes fonctionnels associés :
les signes fonctionnels associés :
Examen gynécologique
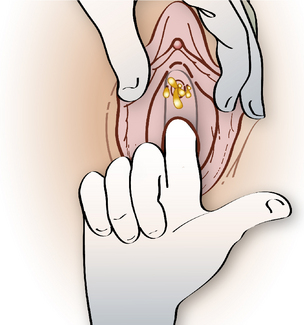
L’inspection de la région vulvopérinéale précise l’état de la peau et de la muqueuse : congestion, œdème, lésions de grattage. On recherchera particulièrement une rougeur localisée ou un écoulement purulent au niveau de l’urètre (figure 20.1), des glandes de Skene ou de Bartholin.
 l’état de la muqueuse normale ou congestive ;
l’état de la muqueuse normale ou congestive ;
 l’aspect de la glaire limpide, louche, purulente. C’est le moment de faire un prélèvement pour l’examen extemporané de la glaire et des sécrétions vaginales (cf. chap. 2).
l’aspect de la glaire limpide, louche, purulente. C’est le moment de faire un prélèvement pour l’examen extemporané de la glaire et des sécrétions vaginales (cf. chap. 2).
Le toucher vaginal permet d’apprécier les annexes, on notera si :
En retirant le doigt du vagin, on n’oubliera pas de masser d’arrière en avant la zone sous-urétrale pour essayer de faire sourdre une goutte de pus de l’urètre ou des glandes de Skene (cf. figure 20.1), l’existence d’une urétrite étant très évocatrice de gonorrhée.
On recherchera des signes associés : fièvre, adénopathies, douleurs hépatiques.
L’examen du partenaire, s’il est présent à la consultation, est très souhaitable.
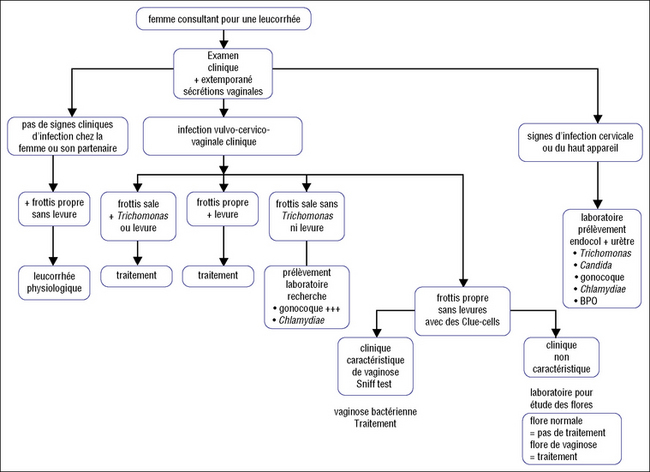
Examen extemporané de sécrétion vaginale (figures 20.2 et 20.3)
C’est un temps essentiel de la consultation, nous en avons vu les modalités au chapitre 2.
 propre, sans Trichomonas, ni levure, ni polynucléaire ;
propre, sans Trichomonas, ni levure, ni polynucléaire ;
 propre avec des cellules indicatrices (clue cells). Ce sont de nombreuses cellules vaginales superficielles enduites de petits bacilles ;
propre avec des cellules indicatrices (clue cells). Ce sont de nombreuses cellules vaginales superficielles enduites de petits bacilles ;
 sale, avec Trichomonas et/ou levure ;
sale, avec Trichomonas et/ou levure ;
 sale, sans Trichomonas ni levure, mais avec des polynucléaires plus ou moins altérés des cellules profondes.
sale, sans Trichomonas ni levure, mais avec des polynucléaires plus ou moins altérés des cellules profondes.
Le Sniff test ou test à la potasse consiste à mélanger sur une lame de sécrétions vaginales une goutte de potasse à 10 %, il se dégage alors une odeur de poisson pourri, témoin de la présence de bases aminées volatiles présentes dans les vaginites non spécifiques ou vaginoses dues à Gardnerella vaginalis et aux anaérobies.
Prélèvement bactériologique au laboratoire
Il est loin d’être toujours obligatoire ; il ne sera prescrit que si :
 il existe des signes cliniques d’infection du haut appareil. En cas de positivité, un antibiogramme est utile ;
il existe des signes cliniques d’infection du haut appareil. En cas de positivité, un antibiogramme est utile ;
 il existe un contage vénérien avec urétrite du partenaire ou chez la femme ;
il existe un contage vénérien avec urétrite du partenaire ou chez la femme ;
 l’examen montre un frottis sale sans Trichomonas ni levures ;
l’examen montre un frottis sale sans Trichomonas ni levures ;
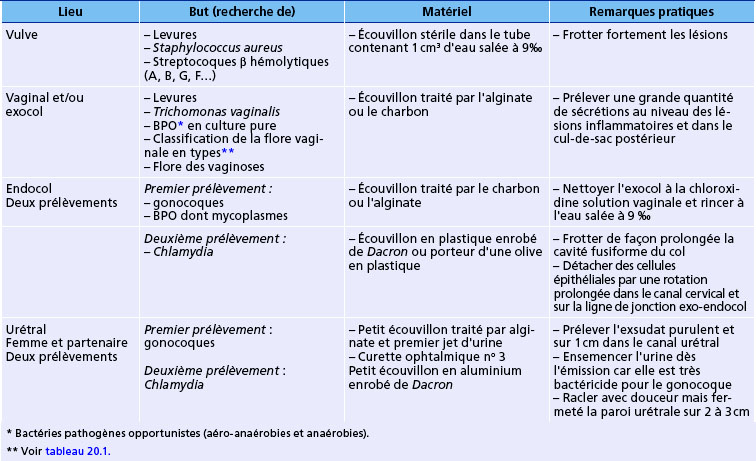
 les résultats de l’examen extemporané sont discordants par rapport à l’examen clinique. Le choix du prélèvement sera guidé par l’examen clinique et dépend du germe recherché (tableau 20.3) ;
les résultats de l’examen extemporané sont discordants par rapport à l’examen clinique. Le choix du prélèvement sera guidé par l’examen clinique et dépend du germe recherché (tableau 20.3) ;
 le transport doit être long, les prélèvements seront faits au laboratoire, sinon le praticien doit utiliser des milieux de transport et des kits fournis par le laboratoire.
le transport doit être long, les prélèvements seront faits au laboratoire, sinon le praticien doit utiliser des milieux de transport et des kits fournis par le laboratoire.