Chapitre 1 Exploration osseuse, musculaire et tendineuse en imagerie du sport
Au cours de ces trois dernières décennies, l’imagerie médicale et la médecine du sport se sont développées de manière très importante grâce aux progrès de l’imagerie qui ont permis dans bien des cas une meilleure compréhension des symptomatologies [7].
Cet important développement des possibilités diagnostiques présente cependant des contreparties :
– il ne faut pas qu’il entraîne une superposition systématique d’examens onéreux. C’est un aspect capital de nos jours, imposant une connaissance correcte des possibilités de ces techniques pour déterminer, en fonction de l’examen clinique, la technique d’imagerie la plus utile ;
– d’autre part, ces moyens sophistiqués n’ont un intérêt que s’ils ont un impact diagnostique et surtout thérapeutique. Par exemple, pourquoi mettre en évidence le nombre de ligaments lésés dans une entorse de cheville si on ne compte pas modifier l’attitude thérapeutique en instaurant le même traitement, quelle que soit la gravité de l’entorse ?
– de plus, certaines lésions peuvent entraîner des séquelles visibles en imagerie sans conséquence fonctionnelle. Le cas du muscle du sportif est un bon exemple, vu les images souvent fort inquiétantes observées en échographie et en IRM après cicatrisation alors que celle-ci est parfaitement acquise et que le muscle est fonctionnellement normal. Ces images ne doivent donc en aucun cas faire interrompre l’activité sportive ou retarder sa reprise.
Exploration osseuse
Lésions aiguës
Fracture et luxation
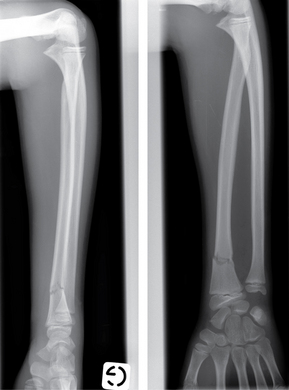
Pour l’exploration des lésions des membres, les clichés standard comportant deux incidences orthogonales sont la base nécessaire et souvent suffisante (fig. 1.1). En cas de doute ou de vue insuffisante, des incidences obliques, des clichés centrés en scopie et des incidences comparatives complètent l’examen.
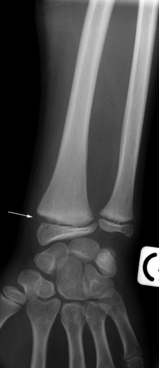
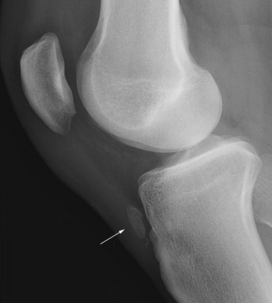
On connaît le piège classique des fractures visibles uniquement après légère résorption osseuse au voisinage des berges de la fracture. Elles justifient la réalisation d’un contrôle à 8 jours, mais il est possible d’éviter une immobilisation inutile, voire préjudiciable, pour le sportif et de lever directement le doute par une autre technique d’imagerie. La tomodensitométrie est souvent effectuée mais il paraît plus logique et efficace de proposer dans un premier temps la réalisation d’une échographie qui montre parfaitement l’interruption corticale et l’hématome de voisinage, ainsi que l’épanchement associé si l’atteinte est intra-articulaire (fig. 1.2). Les lésions du scaphoïde et celles des côtes, voire du processus majeur de l’épaule, peuvent ainsi être diagnostiquées sans retard [39].
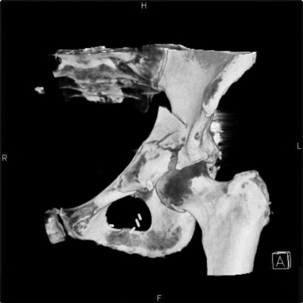
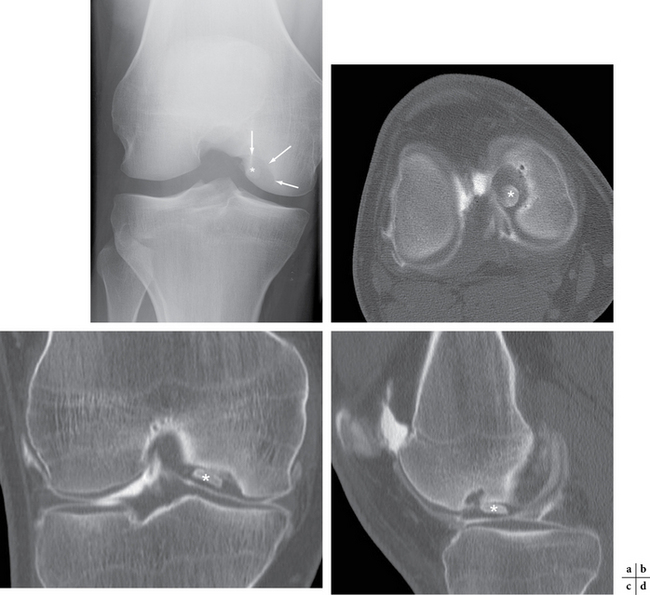
En cas de lésions complexes, de suspicion d’atteinte sous-talienne ou coxo-fémorale, c’est la tomodensitométrie, imagerie « calcium » idéale, qui prend le relais des clichés standard, confirmant l’existence d’une lésion et permettant une cartographie précise grâce aux reconstructions multiplanaires (fig. 1.3).
Contusion osseuse
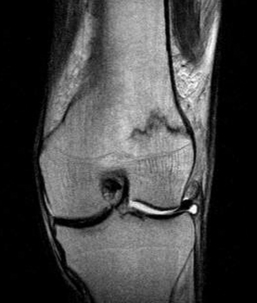
Suspectée après un traumatisme direct sans lésion corticale décelée, la découverte de la contusion osseuse repose sur l’IRM, montrant l’image classique en hyposignal T1, hypersignal T2 [48, 60, 68] (fig. 1.4). La mise en évidence d’une contusion n’est bien entendu pas indispensable, mais sa découverte peut expliquer une symptomatologie douloureuse inhabituelle. On connaît par ailleurs l’importance de ce type d’image après rupture du ligament croisé antérieur.
Hématome sous-périosté
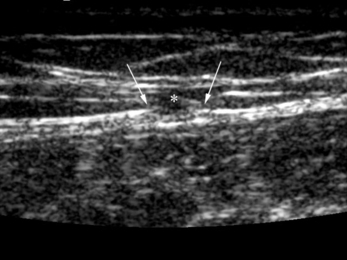
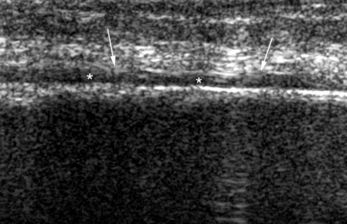
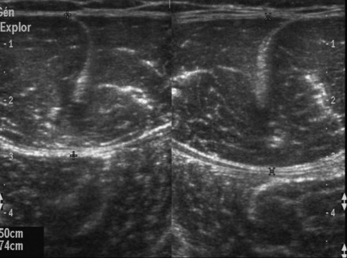
Source de tuméfaction inhabituelle et de douleurs persistantes, l’hématome sous-périosté se recherche par l’échographie qui montre une plage anéchogène juxtacorticale refoulant la fine ligne hyperéchogène du périoste (fig. 1.5) [53]. L’intégrité de la corticale est habituelle, mais de tels hématomes peuvent également accompagner les fractures. En cas de persistance, il est possible de réaliser une ponction échoguidée.
Arrachement apophysaire
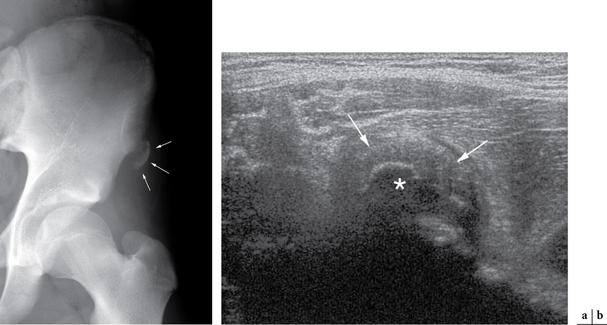
L’arrachement apophysaire [27, 31, 46, 79, 80] s’observe en particulier au niveau de la hanche du jeune footballeur atteignant de manière spécifique le noyau épiphysaire iliaque antéro-inférieur (où s’insère le tendon direct du droit fémoral) (fig. 1.6). D’autres localisations sont possibles, les plus fréquentes étant le noyau ischiatique, la crête iliaque et l’épine iliaque antéro-supérieure.
Le diagnostic précoce de ces lésions est nécessaire car on connaît l’importance des ossifications secondaires, en particulier dans les arrachements négligés. Leur mise en évidence fait appel aux clichés radiographiques standard avec incidences centrées comparatives, mais un complément échographique est pratiquement toujours indispensable pour visualiser l’importance de l’hématome réactionnel et déterminer, par l’épreuve de contraction, si le noyau est mobilisable, ce qui peut orienter vers une fixation chirurgicale [15]. De plus, en cas de lésion située au niveau du bassin, l’examen ultrasonore sera préféré pour les contrôles afin de limiter l’irradiation, ces zones étant souvent difficiles à dégager d’un point de vue radiographique à l’origine de nombreuses incidences.
Lésion du cartilage de conjugaison
Souvent soupçonnée mais difficile à prouver, le diagnostic de cette lésion fait appel aux clichés standard strictement comparatifs, justifiant leur réalisation systématique chez l’enfant et l’adolescent. Ils sont complétés, en cas de doute, par une échographie qui montre une tuméfaction hypo-échogène située juste en regard du cartilage ou un hématome sous-périosté débutant à son contact (fig. 1.7) [53]. Ces zones sont électivement douloureuses au palper échoscopique. Après guérison, une fusion précoce, source d’asymétrie de croissance, doit être recherchée. Elles ne se marquent parfois que par la présence de ponts osseux difficiles à visualiser sur les clichés standard, imposant la réalisation d’un complément tomodensitométrique avec reconstruction.
Lésions chroniques
Fracture de fatigue [2, 6, 8, 40, 47, 53]
L’insuffisance des clichés standard dans ce type de lésion est connue puisqu’ils ne sont positifs qu’après 3 à 4 semaines pour les lésions « classiques », et restent toujours insuffisants pour les atteintes longitudinales ou dans les régions d’accès difficiles comme le sacrum.
– le contrôle à 3 semaines si la symptomatologie clinique est suffisamment explicite, mais cette stratégie diagnostique « économique » est souvent difficile à faire accepter au sportif ;
– l’échographie (fig. 1.8) qui est trop souvent ignorée dans ce type de pathologie, alors qu’elle est positive dès le début de la symptomatologie avec présence d’une gangue hyperéchogène péricorticale, puis d’un hématome sous-périosté typique, précédant de plusieurs semaines l’apparition d’un remaniement focal de la corticale sous-jacente. La spécificité de ces signes est importante, confirmant le diagnostic et permettant la mise en route du traitement spécifique avant le contrôle radiologique à 3 semaines qui reste nécessaire pour montrer l’évolution du cal [10, 53, 55, 62] ;
– le recours à l’IRM (fig. 1.9) est souvent proposé ; on y retrouve le remaniement médullaire décrit dans les contusions osseuses au centre duquel la fracture est bien visible, en particulier après injection de gadolinium. Cette solution « onéreuse » ne devrait être utilisée que dans les cas difficiles, après échec des autres techniques [1, 42, 43] ;
– la scintigraphie est également prescrite dans ce type d’indication, mais son prix et son manque de spécificité la rendent moins utile.
Remaniement apophysaire
En cas d’hyperutilisation, les phénomènes de traction répétés au niveau des attaches tendineuses peuvent, chez le jeune adolescent sportif, être à l’origine d’un remaniement apophysaire électivement douloureux et gênant la pratique sportive. La maladie d’Osgood-Schlatter en est l’exemple le plus connu (fig. 1.10) et, comme la symptomatologie clinique y est typique, aucune investigation d’imagerie n’est nécessaire si l’évolution est conforme à l’attente du clinicien. La maladie de Sever est également souvent évoquée en cas de douleur talonnière du jeune sportif. Les clichés standard souvent réalisés ne montrent qu’une densification et une fragmentation du noyau épiphysaire, le plus souvent similaires à celles observées du côté opposé et identique à celles décelées chez d’autres enfants asymptomatiques du même âge… il faut donc les interpréter avec la plus grande prudence !
Ostéochondrose
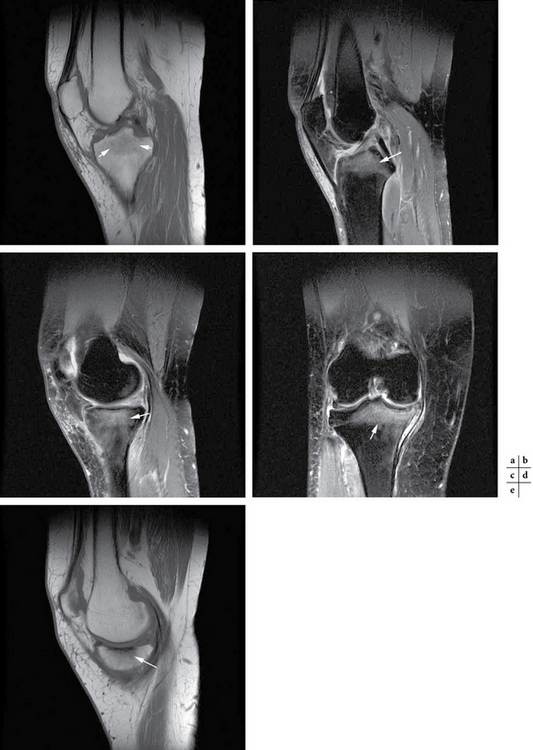
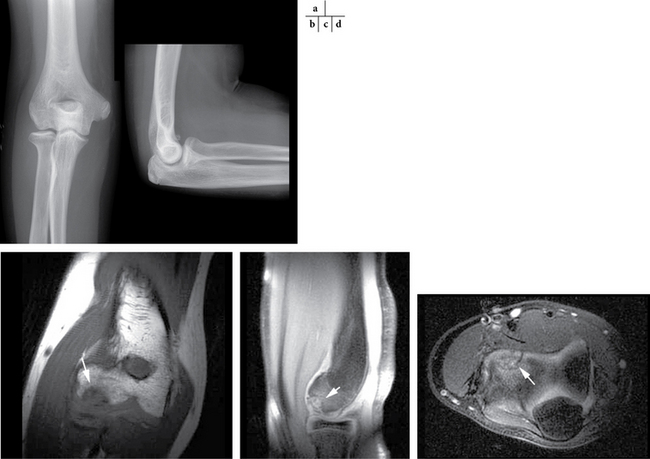
Des ostéochondrites (qu’il faudrait plutôt appeler ostéochondroses) sont parfois découvertes fortuitement sur les clichés standard en l’absence de toute symptomatologie douloureuse, mais peuvent aussi être à l’origine de douleurs essentiellement en cas de lésion cartilagineuse adjacente, voire de mobilisation du fragment. Les condyles du genou (fig. 1.11) sont souvent en cause [47], mais d’autres topographies peuvent être citées, en particulier le coude [12] dans le cadre de la maladie de Panner (fig. 1.12). Le respect du cartilage et l’aspect du fond de la « niche » sont les éléments essentiels à analyser dans ce type de pathologie imposant, en cas de douleur, le recours à l’arthroscanner, voire à l’arthro-IRM.
Périostite
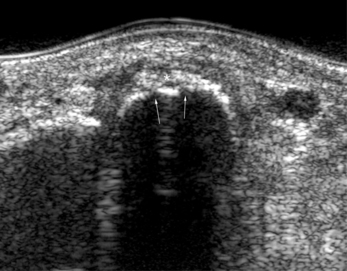
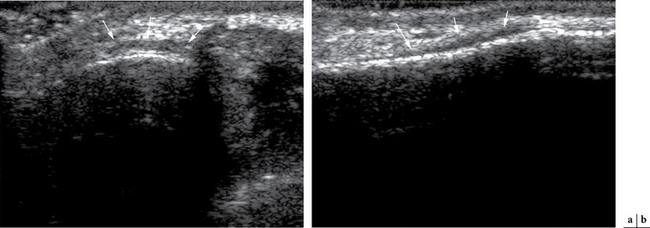
Souvent évoquée en cas de douleur antéro-médiale à l’union du tiers moyen et du tiers inférieur de la jambe, la « périostite » résulte de phénomènes de traction inhabituels à l’attache de l’aponévrose et des fibres musculaires au versant médial de la diaphyse tibiale [3,20]. Les clichés standard sont réalisés dans un premier temps pour éliminer une autre pathologie ; ils sont le plus souvent normaux. Seule une discrète apposition périostée est décelée au stade tardif, mais elle ne peut être différenciée de celle produite par une fracture de fatigue longitudinale. C’est l’échographie [16] qui est l’examen le plus utile dans ces cas, montrant, par comparaison au côté opposé, l’épaississement hypo-échogène de la jonction entre l’aponévrose et le périoste (fig. 1.13).
Exploration musculaire
La description des lésions musculaires est en général beaucoup plus précise dans les journaux sportifs que dans les dossiers médicaux, car leur évaluation précise par imagerie est rarement effectuée ; la clinique suffit dans la majorité des cas, mais ce manque de précision est parfois à l’origine de difficultés diagnostiques et d’hésitations thérapeutiques. Le siège exact et l’extension de la lésion ne sont pas toujours faciles à déterminer même après un examen clinique rigoureux (rarement effectué en pratique courante). De même, les atteintes chroniques peuvent être à l’origine de douleurs persistantes et d’une limitation des performances, justifiant une recherche étiologique par l’imagerie afin d’obtenir un traitement plus spécifique [8, 13, 19, 69].
L’analyse du muscle et de ses enveloppes a grandement bénéficié des progrès de l’imagerie moderne, permettant, grâce à l’échographie et à l’IRM qui étudient la structure même du muscle, un démembrement précis de pathologies jusqu’alors réservées à l’anatomopathologiste et au chirurgien. La tomodensitométrie n’a en revanche pratiquement pas d’intérêt dans les atteintes musculaires, car sa discrimination en contraste n’est pas suffisante.
Principes de réalisation et intérêt des différentes techniques
Échographie
Pour cela, une échographie performante doit répondre à certains critères [8, 13, 16, 17, 19, 59, 66, 69] :
– utilisation d’un matériel de haut de gamme ;
– étude comparative (fig. 1.14) ;
– étude dynamique systématique ;
– annotation correcte des clichés (pour faire « passer » le message de l’imageur au clinicien).
IRM [19]
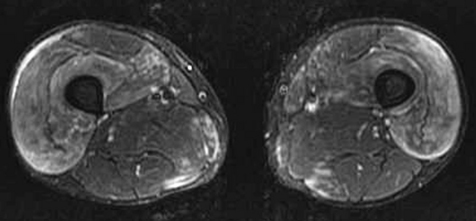
À l’état normal, le muscle a un signal intermédiaire sur les séquences pondérées T1 et en T2 (fig. 1.15). Il présente à l’effort une augmentation de son signal sur les coupes pondérées T2 (fig. 1.16) en raison d’une majoration de l’eau extracellulaire (exercice modéré) et de l’eau intra- et extracellulaire (exercice intense). La persistance d’un signal élevé une heure après l’effort pourrait être un facteur favorisant de lésion ultérieure.
La cartographie anatomique fournie par l’IRM est précieuse, en particulier en pré-opératoire, car l’extension des lésions est bien montrée dans les trois plans de l’espace et l’évolution du signal de l’hématome est un élément important pour dater le traumatisme [66].
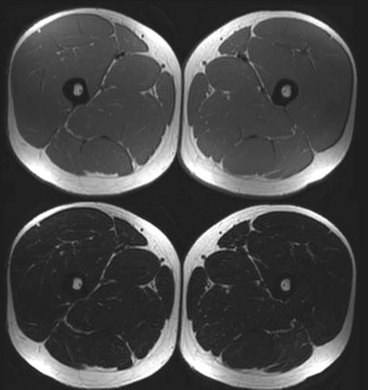
Même si les coupes axiales sont les plus importantes, il faut réaliser l’examen dans les trois plans de l’espace. Au moins une série (dans le plan axial) doit utiliser une séquence où les composantes anatomiques du muscle et de ses enveloppes sont bien définies (c’est-à-dire les coupes pondérées en T1). Celles-ci montrent également les dégénérescences graisseuses (fig. 1.17) éventuelles et les différents stades d’hématome. En revanche, ce sont surtout les séquences de détection des lésions faisant appel à l’importante discrimination en contraste de l’IRM (séquence STIR ou après saturation de la graisse) qui sont la base de l’examen. L’injection de gadolinium est rarement effectuée en cas de lésion musculaire traumatique, mais peut être nécessaire dans les lésions séquellaires et pour le diagnostic différentiel si une autre lésion musculaire est suspectée.
Aspect du muscle normal
Principes anatomiques
Jonctions musculo-tendineuses et musculo-aponévrotiques [13, 17, 33]
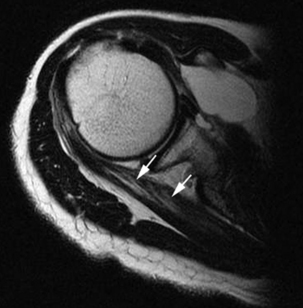
Au niveau des jonctions musculo-tendineuses, on observe une interpénétration étroite entre les nappes tendineuses issues du tendon d’insertion et la masse charnue du muscle. Cette ramification est à l’origine de la surface très importante de cette jonction myotendineuse dans la majorité des muscles (fig. 1.18), mais tous les intermédiaires existent avec parfois, comme au niveau du tendon direct du droit fémoral, présence d’une jonction musculo-tendineuse très courte et ponctuelle. La jonction myotendineuse peut également s’effectuer par l’insertion des fibres sur l’un des versants du tendon (le tendon subscapulaire ou le tendon calcanéen par exemple) (fig. 1.19).
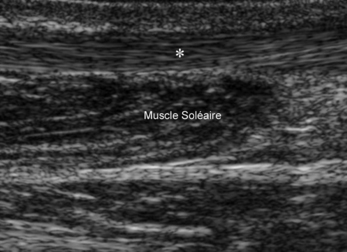
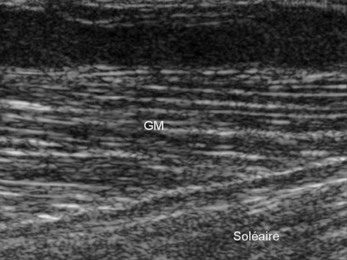
Par ailleurs, certains muscles ne s’insèrent pas sur un tendon, ses fibres s’attachant obliquement sur une aponévrose, elle-même accolée à celle du muscle voisin comme pour le gastrocnémien sur le soléaire (fig. 1.20). Ces couches fibro-musculaires successives peuvent être à l’origine de décollements traumatiques et de désinsertions progressives car les dissections montrent à ces niveaux l’existence de véritables plans de clivage.
Vascularisation des cloisons
La lésion musculaire intrinsèque n’est donc pas seulement une déchirure des fibres musculaires, mais surtout la désinsertion des fibres qui se « décollent » des cloisons intrinsèques longitudinales associée aux saignements occasionnés par la dilacération de ces véritables lames « porte-vaisseaux » [13, 17].
Des lésions uniquement aponévrotiques sont également retrouvées, sous la forme d’un décollement entre deux aponévroses, voire d’une lésion focale, partielle ou complète d’une aponévrose péri- ou centro-musculaire [33].
Aspect échographique normal
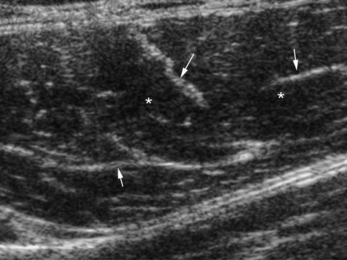
À l’état normal, le muscle est visualisé en échographie par une alternance de fibres musculaires hypo-échogènes et de bandes conjonctivo-graisseuses hyperéchogènes correspondant au tissu de soutien des fibres (périmysium). Cette juxtaposition donne un aspect « penné » dans le sens longitudinal et « piqueté » dans le plan axial (fig. 1.21). Les aponévroses et leurs cloisons fibreuses intramusculaires sont toujours hyperéchogènes et servent de repères anatomiques lors de l’étude échographique. C’est l’étude axiale comparative qui doit être privilégiée pour la recherche des lésions, car les coupes sagittales et frontales présentent trop de fausses images pathologiques résultant des croisements aponévrotiques et ne servent qu’à quantifier l’importance des lésions [17, 20].
Aspect IRM normal
Le muscle normal présente un signal d’intensité intermédiaire sur les coupes pondérées en T1 et un signal relativement bas en T2 car il contient peu d’eau libre extracellulaire (voir fig. 1.15). Comme en échographie, le repérage est facilité par la présence du squelette fibreux tendineux et aponévrotique, qui est essentiellement en hyposignal dans toutes les séquences mais peut comporter des composantes vasculaires et graisseuses à l’origine de zones linéaires en hypersignal.
Classification des lésions musculaires
En pathologie sportive, le plus logique est de se fonder sur le mode d’apparition des lésions, en distinguant les atteintes aiguës des souffrances chroniques [8, 13, 45, 69, 70].
Lésion aiguë
Lésion extrinsèque : la contusion
Résultant d’un traumatisme direct, elle est à l’origine d’une lésion centro-musculaire hétérogène correspondant à la désorganisation, voire à la dilacération des fibres et du tissu conjonctif de soutien, mais aussi à l’hématome intramusculaire partiellement cailloté et à la réaction œdémato-inflammatoire.
Lésion intrinsèque
– la jonction entre les fibres musculaires et une cloison aponévrotique centro-musculaire ;
– l’interface entre le muscle et l’aponévrose périmusculaire ;
Lésions chroniques
On distingue dans ce groupe les lésions d’« hyperutilisation » et les séquelles de lésions aiguës.
Lésions d’hyperutilisation
On y retrouve tout d’abord les DOMS (delete onset muscular soreness) qui se manifestent par des douleurs diffuses et une impotence fonctionnelle survenant 2 à 3 jours après des efforts d’intensité inhabituelle. On peut considérer que ces atteintes correspondent à des « courbatures » importantes dont les répercussions fonctionnelles sont parfois impressionnantes, mais qui disparaissent toujours spontanément et sans séquelles en quelques jours. Des lésions des microfibrilles musculaires respectant le tissu conjonctif de soutien et la libération de métabolites sont évoquées pour expliquer ces lésions.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree



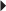 ).
).


