Chapitre 4 Imagerie du poignet et de la main
4.1 Imagerie du poignet
Pathologie fracturaire
Fracture du scaphoïde
La fracture du scaphoïde représente 70 à 90 % des fractures des os du carpe. Elle n’est pas spécifique à un sport en particulier car n’importe quelle chute sur le poignet peut en être la cause. On peut toutefois citer l’haltérophilie comme responsable de fracture du scaphoïde à la suite de la déviation brutale du poignet en extension dorsale avec inclinaison radiale lors de l’épaulé-jeté ou de l’arraché. Cette fracture survient le plus souvent lors d’une chute sur la main dominante, le poignet étant en hyperextension, pronation et inclinaison radiale, mettant en contact le scaphoïde et le rebord dorsal du radius (fig. 4.1). Le pôle proximal du scaphoïde est maintenu contre le radius par la mise en tension des ligaments extrinsèques palmaires alors que le pôle distal n’est pas stabilisé. Les contraintes mécaniques prédominent alors sur ce dernier et la fracture se produit sur la zone intermédiaire, fragile : le col du scaphoïde. Moins fréquemment, un traumatisme direct ou une mise en tension du retinaculum des fléchisseurs peut engendrer une fracture isolée du tubercule. Les fractures proximales intra-articulaires résultent d’une impaction directe contre l’extrémité distale du radius.
Fig. 4.1 Schéma du mécanisme responsable de la fracture du scaphoïde.
Le poignet est en hyperextension, pronation et inclinaison radiale.
Imagerie
Radiographies
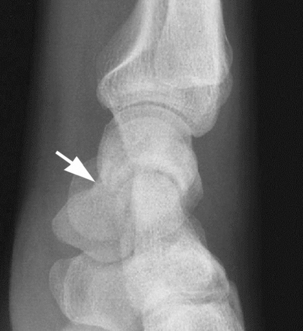
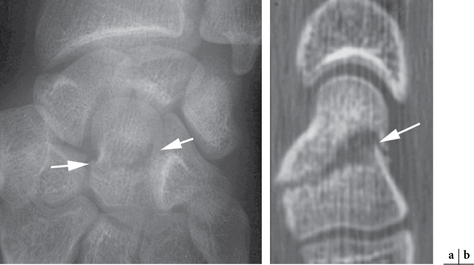
Elles doivent comporter au minimum les incidences classiques (face et profil) et les incidences permettant de dérouler le scaphoïde : Schneck 1 (la main est à plat en inclinaison ulnaire forcée), Schneck 2 (la main repose sur la table dans une position d’écriture dégageant la tubérosité du scaphoïde). D’autres incidences peuvent être utilisées, comme celle de Stecher (poignet en inclinaison ulnaire forcée avec le poing fermé) ou celle de Bridgman (main à plat et doigts en extension à 20° permettant une bonne vision du pôle proximal du scaphoïde). L’identification du trait de fracture est évidemment le meilleur signe à chercher (fig. 4.2). L’orientation du trait de fracture dépend essentiellement du degré d’extension et d’inclinaison radiale du poignet au moment de l’impact. Les signes indirects, comme le refoulement du liseré graisseux radio-transparent en regard du bord radial du scaphoïde par l’hématome, sont très utiles mais peu spécifiques. Sur le cliché de profil, on recherche une instabilité en DISI (dorsal intercalated segmental instability) d’origine osseuse par bascule du fragment distal du scaphoïde, ou mixte (osseuse et ligamentaire) (fig. 4.3). Le taux de faux négatifs sur les radiographies standard initiales est élevé puisqu’il représente 20 à 25 % et même jusqu’à 65 % selon les séries [21]. De plus, le délai de visualisation du trait de facture sur ces radiographies est variable (2 à 12 semaines) et semble d’autant plus long que les patients sont jeunes [66]. L’attitude classique du contrôle radiographique à 2 semaines du traumatisme après une immobilisation stricte, à la recherche d’une meilleure visibilité du trait en raison de la résorption osseuse des berges, tend à être progressivement abandonnée du fait de sa sensibilité médiocre mais également de la nécessité d’avoir une certitude diagnostique pour un traitement optimal et une reprise adaptée de l’activité chez le sportif de haut niveau. D’autres techniques d’imagerie (échographie, scanner, IRM, scintigraphie) sont alors utilisées. Signalons toutefois que la scintigraphie présente un intérêt limité car elle n’a de valeur que si elle est négative, permettant alors d’éliminer une fracture du scaphoïde.
Échographie
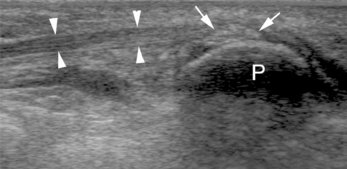
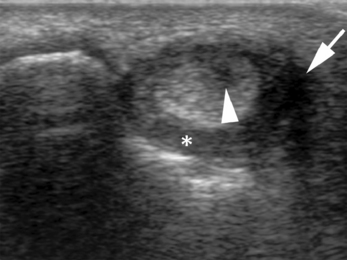
Cet examen doit être réalisé à l’aide d’une sonde superficielle et de manière exhaustive et systématique avec étude des versants dorsal, palmaire et latéral du scaphoïde en inclinaison ulnaire. On reproduit la douleur à la pression sous la sonde. Toute interruption ou décroché de la fine bande hyperéchogène représentant la corticale doit faire évoquer une fracture, surtout si elle est associée à une tuméfaction hypo-échogène et compressible des tissus mous (hémarthrose) ou non compressible (hématome) [66] (fig. 4.4). La seule présence d’une anomalie des parties molles sans interruption corticale n’est pas suffisante puisqu’elle est présente dans d’autres lésions traumatiques et notamment celles des ligaments intrinsèques isolés [66]. Il est très utile de bien connaître l’anatomie normale puisque par exemple, par voie latérale, le tubercule du scaphoïde peut simuler une fracture [13]. Des lésions dégénératives avec irrégularité corticale peuvent également créer des faux positifs [66]. Selon Herneth et al. [69], la présence d’une ligne échogène parallèle à la corticale osseuse correspondrait à un soulèvement du périoste « scaphoïdien » par un hématome post-traumatique, témoignant d’une fracture du scaphoïde. Cependant, la couverture du scaphoïde par du cartilage sur plus de 75 % de sa surface rend controversée l’explication physiopathologique de ce signe. L’absence de périoste explique d’ailleurs l’importance d’une bonne coaptation osseuse des deux fragments fracturaires pour une consolidation optimale. Cette image serait expliquée par l’utilisation d’un gain échographique élevé entraînant une réverbération d’une partie des ondes acoustiques par l’interface entre le cartilage et les parties molles [33]. D’autres signes indirects peuvent être utilisés, notamment la recherche d’une augmentation de la distance entre la corticale du scaphoïde et l’artère radiale, en comparaison avec le côté controlatéral, par l’œdème des parties molles [31].
Les fractures tuberculaires sont plus fréquentes et faciles à détecter en échographie que celles du pôle proximal ou du tubercule distal [66].
Tomodensitométrie
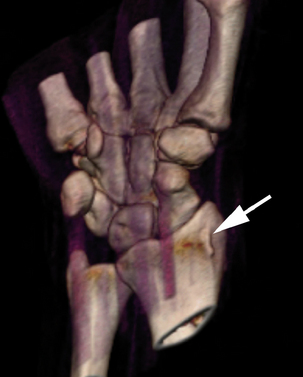
En cas de fracture corticale, c’est sans aucun doute l’examen le plus performant dans l’analyse fine du trait de fracture (surtout dans les 3 jours après le traumatisme [22]) et du déplacement des fragments (fig. 4.5). Il est également efficace dans la recherche des lésions osseuses fréquemment associées (fracture du capitatum, du processus styloïde radial ou de l’épiphyse radiale, luxation périlunarienne). En revanche, sa sensibilité diminue en cas de fracture trabéculaire.
Imagerie par résonance magnétique
Cet examen peut être réalisé immédiatement après le traumatisme. Il peut objectiver le trait de fracture, notamment pour les fractures trabéculaires non visualisées sur le scanner, mais aussi la réaction œdémateuse associée des berges fracturaires et des parties molles adjacentes (fig. 4.6). Des séquences en coronal T1 et STIR en coupes fines (2,4 mm tous les 0,3 mm) seront au minimum réalisées. Le signal du trait de fracture est variable notamment en T1 où il peut être bas, élevé ou intermédiaire [22]. La spécificité et la sensibilité de cette technique dans la détection des fractures occultes du scaphoïde approchent les 100 % [22] avec une variabilité interobservateur très faible [12].
Plusieurs algorithmes diagnostiques de suspicion de fracture du scaphoïde ont été proposés dans la littérature. La conduite à tenir dépend évidemment de l’accessibilité aux différentes techniques d’imagerie. Une IRM représente un coût élevé mais sa négativité compense ce coût en évitant un arrêt de travail inutile [93]. L’algorithme qui nous paraît le plus efficace est donné en encadré 4.1 [66].
Des questions restent encore à élucider, notamment celle de savoir s’il faut traiter par immobilisation une fracture trabéculaire visualisée en IRM. Dans le cas contraire, le scanner à la recherche d’une fracture corticale occulte pourrait s’avérer suffisant.
Classifications
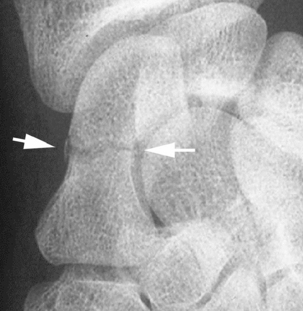
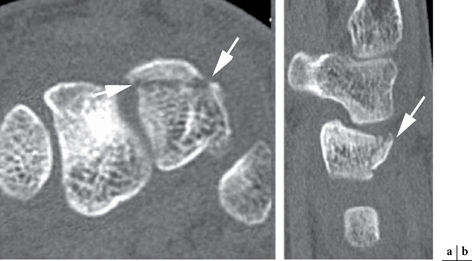
En France, la classification la plus utilisée est celle de Schernberg. Elle analyse le trait de fracture sur un cliché radiographique de face, poing fermé, en tenant compte de deux éléments anatomiques : la jonction de la surface scapho-lunaire et de la ligne de maximum de densité en dedans et la tubérosité latérale en dehors. Six types ont ainsi été définis (fig. 4.7 et 4.8) :
– type 1 : fracture pôle proximal (5 %). Le trait débute à la jonction du tiers proximal et des deux tiers distaux de la surface articulaire radiale. Il se dirige obliquement en bas et en avant pour se terminer à la jonction entre les articulations scapho-lunaires et scapho-capitales ;
– type 2 : fracture corporéale haute (20 %). Le trait naît au milieu de la surface radiale pour se terminer à la jonction du tiers supérieur et des deux tiers inférieurs de la ligne de maximum de densité en regard de la surface articulaire scapho-capitale ;
– type 3 : fracture corporéale basse (40 %). Le trait naît au-dessus du tubercule externe pour se terminer vers le milieu de la ligne de densité maximum ;
– Type 4 : fracture transtubérositaire (25 %). Le trait naît au niveau de la tubérosité radiale et se dirige vers le milieu de la ligne de densité maximum ;
– type 5 : fracture du pied (6 %). De face, le trait traverse l’anneau du scaphoïde et est donc difficilement visible. De profil, le trait naît au-dessous du tubercule du scaphoïde et se termine en dedans au niveau de l’articulation scapho-capitale ;
– type 6 : fracture du tubercule distal (4 %, surtout chez les enfants). Cette fracture concerne une portion plus ou moins importante de la berge antérieure du scaphoïde.
La classification d’Herbert, qui distingue les fractures stables des fractures instables, est également largement utilisée :
Traitement
Un traitement par ostéosynthèse percutanée est également possible dans les fractures non déplacées corporéales pour diminuer l’immobilisation, notamment chez le sportif de haut niveau. Une attelle de plâtre à visée antalgique et anti-inflammatoire est utilisée durant les 8 à 15 premiers jours. Cependant, cela engendre, par rapport à un traitement orthopédique, des risques d’infections, de lésions nerveuses et d’algoneurodystrophie [47].
Cas particulier : fracture de fatigue du scaphoïde
– flexions forcées dans les sports de lancer ;
– impactions radiales répétitives dans les sports de raquette et particulièrement dans la gestuelle du lift ;
– impactions à axe neutre dans les sports de combat par transmission de contrainte de la 2e colonne du doigt avec fracture oblique, voire verticale ;
– mouvements répétitifs en flexion dorsale, contrainte d’appui lors de la pratique de la gymnastique et de l’haltérophilie.
Complications des fractures du scaphoïde
La majorité des fractures du scaphoïde consolident sans complication en 6 à 12 semaines selon le siège, le type de fracture et l’existence d’un déplacement associé. Il faudra se méfier des prises en charge retardées, a fortiori chez le sportif. En radiographie, une bande de sclérose unique ou dédoublée délimitant une fine bande plus claire traduit la consolidation.
Pseudarthrose
Elle ne doit être évoquée qu’à partir de 6 mois. Les classifications utilisées en France sont celles d’Herbert et d’Alnot. Elles sont favorisées par des traitements inadaptés ou insuffisants, un déplacement du foyer fracturaire, une rupture traumatique du ligament scapho-lunaire avec instabilité en DISI ou encore une nécrose aseptique du fragment proximal. Il s’ensuit une plicature antérieure du scaphoïde en forme de haricot à convexité postérieure entraînant un collapsus carpien. Le pôle proximal du scaphoïde vient se coucher sur le tubercule distal. L’os semi-lunaire suit le mouvement du pôle proximal à cause du ligament scapho-lunaire avec déplacement en DISI. La nécrose du pôle proximal n’est pas systématique. L’évolution se fait vers l’arthrose radio-scaphoïdienne puis médio-carpienne (SNAC wrist).
La classification des pseudarthroses selon Herbert est la suivante :
– type D1 : pseudarthrose serrée avec fibrose interfragmentaire ;
– type D2 : pseudarthrose lâche sans déformation osseuse ;
– type D3 : pseudarthrose lâche avec déformation osseuse ;
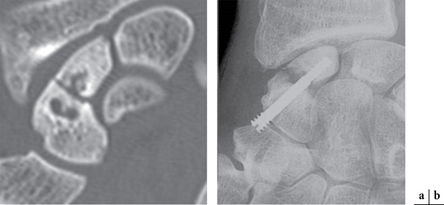
En imagerie, la pseudarthrose se traduit par un élargissement de la solution de continuité scaphoïdienne et des remaniements des deux berges osseuses en regard. Des examens en coupes (scanner ou IRM) avec injection de produit de contraste intra-articulaire médio-carpien authentifient le caractère instable de cette pseudarthrose avec passage du produit dans l’articulation radio-carpienne (fig. 4.9).
Le traitement des pseudarthroses est varié et controversé, du simple vissage percutané avec assistance arthroscopique (fig. 4.10) à la greffe cortico-spongieuse par un prélèvement de crête iliaque associé à une ostéosynthèse. Des greffons vasscularisés prélevés sur la face palmaire du radius et vascularisés par des fibres du carré pronateur peuvent également être utilisés.
Ostéonécrose aseptique
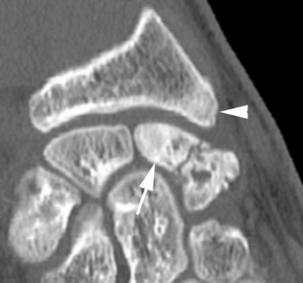
Elle prédomine dans les fractures polaires supérieures puisque le scaphoïde est vascularisé de manière rétrograde par des branches artérielles issues des artères radiales et pénétrant par le col et le tiers distal du scaphoïde, surtout sur sa face dorsale. Cette ostéonécrose se traduit par une ostéocondensation et une fragmentation du fragment proximal entre la 4e et la 8e semaine (fig. 4.11). Il faudra se méfier des pseudo-condensations osseuses du fragment proximal dans les premières semaines d’immobilisation secondaires à une déminéralisation des os adjacents et à une agression ischémique du pôle proximal. De plus, de nombreuses études montrent le manque de corrélation entre la sclérose et la nécrose avasculaire du pôle proximal. Seule l’IRM avec injection de gadolinium est très performante. En effet, le signal de la nécrose est extrêmement variable en T1 et T2, et seule l’absence de rehaussement après injection de produit de contraste permet d’affirmer cette nécrose (fig. 4.12). Celle-ci peut être hétérogène avec un rehaussement en mosaïque [26]. La fragmentation osseuse traduit en revanche obligatoirement une ostéonécrose.
Fracture des autres os du carpe
Fracture du lunatum
Elle est rare (5 % des fractures des os du carpe), diagnostiquée sur les incidences radiographiques standard (fig. 4.13) ou lors de compléments d’examen par tomodensitométrie. On les rencontre de manière non exceptionnelle dans le tennis lors d’une chute poignet en flexion.
Trois types de fractures se distinguent :
– la fracture parcellaire de la corne antérieure ou surtout de la corne postérieure secondaire à un mécanisme d’impaction et traitée orthopédiquement ;
– la fracture arrachement ligamentaire sur le versant scaphoïdien ou triquétral dont le traitement est également orthopédique ;
– la fracture corporéale, beaucoup plus rare, résultant de la compression axiale entre l’épiphyse radiale et le capitatum, dont le traitement est chirurgical. Cette fracture peut être confondue avec une maladie de Kienböck.
La fracture de fatigue du lunatum est fréquente chez le tennisman de haut niveau d’autant plus que sa prise de grippe est de type « western ». Le patient présente des douleurs dorsales du carpe avec des radiographies standard normales en dehors d’une possible variance ulnaire positive. C’est sur l’imagerie par résonance magnétique que l’on visualise un hypersignal DP Fat Sat ou STIR de l’os trabéculaire, sans trait de fracture, prédominant dans la distalité du lunatum et sans signe de conflit avec le radius ou l’hamatum. Après injection de gadolinium, il existe un rehaussement osseux normal sans nécrose. Le traitement consiste en une immobilisation pendant 6 semaines associée à des anti-inflammatoires et de la physiothérapie. Les principaux diagnostics différentiels à évoquer sont le kyste occulte dorsal du carpe, un conflit avec le radius ou l’hamatum et la maladie de Kienböck [90].
Fracture du triquetrum
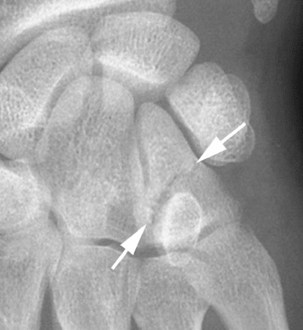
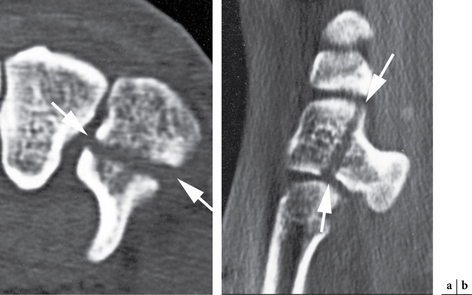
– la fracture avulsion de la face dorsale du triquetrum par arrachement des ligaments extrinsèques. Le fragment osseux arraché est bien visible sur les incidences radiographiques de profil (fig. 4.14) ;
– la fracture communicative du corps du triquetrum, souvent associée à des entorses ou des luxations périlunariennes. Elle est bien visualisée sur les incidences d’Auffray en extension du poignet, inclinaison ulnaire et supination de 45° et 60° ;
– la fracture operculaire de la face palmaire est rare et correspond à un arrachement antérieur des ligaments extrinsèques.
Comme pour l’ensemble des os du carpe, le scanner est un outil particulièrement intéressant pour la recherche des lésions du triquetrum non dépistées par les radiographies (fig. 4.15).
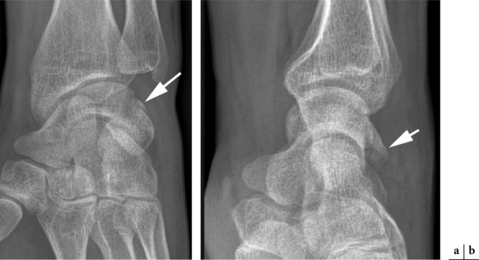
Fracture du trapèze
Il s’agit de la fracture la plus fréquente de la rangée distale du carpe, soi 4 % de l’ensemble des fractures des os du carpe. Elle résulte soit d’une chute sur la main ouverte en inclinaison radiale, soit d’un choc direct sur le pouce en abduction. Ces fractures peuvent être articulaires, extra-articulaires ou transarticulaires. L’orientation du trait de fracture peut être verticale (80 % des cas) avec subluxation du premier métacarpien et fracture de Bennett dans 20 % des cas. Ces fractures verticales sont visibles sur un cliché en pronation de 20° ou sur l’incidence d’Holly (poignet en inclinaison ulnaire et placé sur un plan incliné à 37°). Le trait de fracture peut être axial, secondaire à une compression axiale dans l’axe de la colonne du pouce et bien visualisé sur les incidences de Kapandji et de Bett. Le traitement de ces fractures est chirurgical. Il peut aussi s’agir d’une fracture du tubercule par avulsion du retinaculum des fléchisseurs des doigts visualisée sur une incidence du canal carpien ou plus facilement sur un scanner. Cette fracture concerne le cyclisme et le motocross par traumatisme avec le guidon. Le traitement est orthopédique et l’évolution vers la pseudarthrose est fréquente. Une mauvaise consolidation peut être à l’origine d’une ténosynovite chronique du tendon distal du fléchisseur radial du carpe révélant parfois le diagnostic et pouvant justifier un geste chirurgical de libération.
Fracture du capitatum
Elle représente 3 % des fractures des os du carpe. Il s’agit d’une fracture exceptionnelle dans la pratique du sport qui est surtout observée chez les gymnastes ou lors d’un choc violent comme dans la pratique de la moto. Il existe une douleur constante lors de la pression postérieure du poignet et parfois une douleur lors de la pression axiale du 3e métacarpien. Ces fractures sont difficilement diagnostiquées sur les radiographies standard du fait des superpositions osseuses et nécessitent donc un examen tomodensitométrique. Le trait de fracture peut être transversal (fig. 4.16), préférentiellement au pôle proximal, ou plus rarement vertical, associé ou non à une fracture des bases métacarpiennes ou à une luxation carpo-métacarpienne du 3e rayon. Le syndrome de Fenton associe une luxation trans-scapho-péri-lunaire du carpe et une fracture du capitatum avec retournement du fragment osseux de 180°. Le capitatum a une vascularisation similaire à celle du scaphoïde et les fractures de cet os présentent donc un risque élevé de pseudarthrose et d’ostéonécrose du pôle proximal. Il s’ensuit un collapsus carpien avec désaxation et arthrose médio-carpienne en l’absence de traitement chirurgical.
Fracture de l’hamatum
Fracture corporéale
C’est la plus rare. Les fractures verticales sont secondaires à un traumatisme violent en compression axiale dans l’axe du 5e rayon (coup-de-poing) (fig. 4.17). La luxation dorsale des 4e et 5e métacarpiens, souvent fracturés, est à l’origine de cette fracture verticale de l’hamatum [58]. Sur les radiographies de profil, on peut visualiser un fragment osseux à la face postérieure du carpe, à proximité des bases métacarpiennes. Celui-ci est de forme oblongue (contrairement aux fragments plutôt triangulaires des fractures de la marge postérieure des métacarpiens) et volumineux (contrairement aux avulsions de petite taille du triquetrum). Les fractures transversales sont de topographie proximale et accompagnent souvent les luxations périlunaires ou trans-scapho-péri-lunaires. Le traitement est orthopédique pour les fractures non déplacées et chirurgical dans le cas contraire.
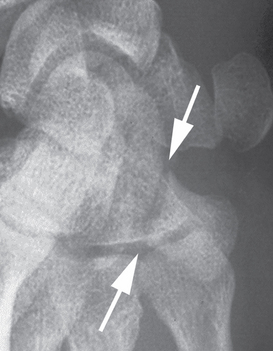
Fracture de l’hamulus
Elle est la plus fréquente et de mécanismes divers : chute poignet en extension et inclinaison ulnaire avec appui sur l’éminence hypothénar, arrachement du retinaculum des fléchisseurs, contraction violente et répétée du tendon du muscle fléchisseur ulnaire du carpe, microtraumatismes répétés. Elle s’observe particulièrement chez les sportifs utilisant une raquette (main dominante du tennisman), un club ou une batte (main non dominante du golfeur et du joueur de base-ball) qui transmet l’onde de choc à la face ventrale du poignet. À l’examen clinique, on note une douleur précise provoquée par la palpation profonde, 1,5 cm sous la ligne de Carter (ligne tendue entre le pisiforme et la tête du 2e métacarpien). Il peut exister une douleur à la pression axiale au niveau des têtes des 4e et 5e métacarpiens, à la flexion contrariée du IV et du V, à l’inclinaison ulnaire du poignet. Des parésies du nerf ulnaire ou un syndrome du canal carpien a minima sont également à rechercher. Le diagnostic est difficile sur les radiographies standard (fig. 4.18) et donc souvent manqué, notamment à la recherche sur les incidences de face d’une disparition de l’anneau formé par l’hamulus. La réalisation d’un scanner (fig. 4.19) sera préférée aux incidences complémentaires de type canal carpien ou incidence de Papilion (profil en supination à 45°), d’autant plus que toute douleur de l’éminence hypothénar persistante est à considérer comme une fracture de l’hamulus jusqu’à preuve du contraire. Le traitement est chirurgical [115, 116]. Cette fracture ne devra pas être confondue avec un aspect bipartite de l’hamatum dont la fréquence est estimée à 0,4 % [121]. Des complications sont fréquentes, même en cas d’ostéosynthèse, à type d’ostéonécrose (la vascularisation de l’hamulus se faisant essentiellement par sa base [46]), de pseudarthrose avec complications nerveuses (conflit avec le nerf ulnaire dans la loge de Guyon), et tendineuses (tendons des muscles fléchisseurs du IV et du V). L’exérèse de cette apophyse unciforme est alors le traitement de choix et permet une sédation des douleurs et une reprise des activités normales même chez les athlètes de haut niveau.
Fracture du radius
En dehors des fractures traumatiques et classiques du tiers distal du radius, il existe des fractures par tassement et traction de type Salter I et V survenant chez les jeunes gymnastes. Ces lésions répétées du cartilage de croissance sont à l’origine d’importantes déformations sous la forme soit d’un élargissement distal du radius avec diminution de sa pente et translation latérale du carpe, soit d’une déformation de type pseudo-Madelung avec augmentation de la pente. Une variance ulnaire positive secondaire est fréquente. Sur les radiographies standard, lorsque le gymnaste n’a pas terminé sa croissance, on visualise un aspect élargi et irrégulier de la physe. En IRM, cette physe est également élargie et irrégulière, en hypersignal intense, et vient s’immiscer dans la métaphyse [63].
Pathologie tendineuse
Extenseur ulnaire du carpe
Le tendon du muscle extenseur ulnaire du carpe (EUC) occupe le 6e compartiment des extenseurs et participe à la stabilité de l’articulation radio-ulnaire distale. Ce tendon peut être à l’origine de douleurs du versant ulnaire du carpe. Il chemine dans une gaine ostéo-fibreuse longue de 25 mm à la face dorsale de l’ulna et de l’apophyse ulnaire. Il s’insère sur la base du 5e métacarpien avec d’importantes contraintes, notamment en supination, secondaires à une angulation dans le plan frontal de 30° [64]. Pour ne pas se luxer à chaque prono-supination, il est stabilisé dans cette gaine par un dédoublement de l’aponévrose antébrachiale profonde appelée retinaculum propre de l’EUC qui s’insère sur les berges médiale et latérale de la gouttière ulnaire. En superficie passe une extension du retinaculum dorsal du carpe qui contourne la tête de l’ulna et vient s’insérer sur le triquetrum et le pisiforme. En supination et inclinaison ulnaire, l’EUC ne doit pas dépasser l’apex de la berge médiale de la gouttière ulnaire de plus de 2 mm [84].
Les mouvements de prono-supination violents entraînent des lésions du tendon de l’EUC et de son système stabilisateur. Il s’agit notamment chez le joueur de tennis [96] des revers effectués à deux mains et affectant la main la plus proche du tamis ou, plus rarement, des coups droit à une main. Les golfeurs sont également victimes de ce type de lésion.
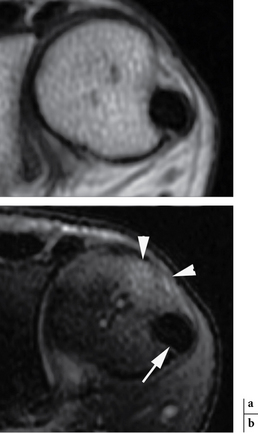
Deux types de tableaux cliniques doivent être distingués. Traumatisme aigu avec instabilité palmaire de l’EUC Le patient se présente avec une douleur intense, une tuméfaction du versant ulnaire du carpe et parfois un ressaut ou un craquement lors des manœuvres de prono-supination. L’échographie met en évidence un épaississement hypo-échogène du retinaculum propre (fig. 4.20), hyperhémique au Doppler puissance avec création possible d’une poche de décollement depuis le bord médial de la gouttière ulnaire jusque sous le réticulum dorsal du carpe. Moins fréquemment, le retinaculum propre se déchire et son attache latérale peut même se placer entre la gouttière et l’EUC empêchant sa cicatrisation (similaire à l’effet Stener) [114] (fig. 4.21). Des manœuvres dynamiques, en supination forcée ou contrainte, mettent en évidence cette instabilité de l’EUC (fig. 4.22). Il faut toujours comparer avec le côté controlatéral puisque de nombreux patients présentent des subluxations palmaires de l’EUC physiologiques et asymptomatiques en raison d’une insertion latérale du retinaculum propre lâche, voire absente, et d’une gouttière osseuse peu profonde. En IRM (réalisée au moins en supination), ce retinaculum propre lésé et la poche de décollement sont en hypersignal T2 (ou STIR), rehaussé après injection de gadolinium (fig. 4.23). Une tendinopathie ou une ténosynovite secondaire à l’instabilité chronique est fréquente. Le traitement consiste en une immobilisation pendant 6 à 8 semaines avec une cicatrisation qui peut être suivie en échographie (aspect progressivement hyperéchogène de la poche de décollement et disparition de l’hyperhémie) ou en IRM (disparition de l’hypersignal T2 Fat Sat et baisse de la prise de contraste) [73]. En cas d’échec, un traitement chirurgical peut être proposé. Tendinopathie chronique de l’EUC : douleurs et tuméfactions secondaires à des microtraumatismes répétés. Le tendon perd sa forme ovale dans sa gouttière et devient arrondi, épaissi, parfois fissuré (fig. 4.24), plus hypo-échogène que du côté controlatéral. Un épaississement de sa gaine avec un épanchement peut être associé. En IRM, le tendon est hétérogène avec des plages en signal intermédiaire en T1 et T2 et peut être associé à un hypersignal intra-osseux ulnaire (fig. 4.25). Plusieurs variantes doivent être connues et non confondues avec des lésions [64] : un aspect fasciculé de l’EUC, une fissuration tendineuse acquise ou congénitale asymptomatique fréquente chez le sportif (ligne hyperéchogène) ou encore une duplication tendineuse avec une bandelette de Barfred [11] joignant l’EUC et le tendon de l’extenseur du V (mais qui favorise les ténosynovites et les tendinopathies de l’EUC). Des enthésopathies calcifiantes sur la base du 5e métacarpe sont également possibles.
Tendinopathie de de Quervain
C’est De Quervain qui décrivit pour la première fois en 1895 la ténosynovite constrictive du premier compartiment dorsal du carpe [38]. Il s’agit d’une inadéquation entre le volume des tendons long abducteur et court extenseur du pouce et le tunnel ostéo-fibreux constitué de la styloïde radiale et d’une portion du retinaculum dorsal du carpe. Cette pathologie est secondaire à des microtraumatismes répétés comme les réceptions en manchette des joueurs de volley-ball [112], mais également chez les joueurs de golf ou de sports de raquette [91]. Le diagnostic est avant tout clinique avec une tuméfaction et une douleur inflammatoire en regard de la styloïde radiale, exacerbée par les mouvements du pouce ou la manœuvre de Finkelstein (adduction du pouce et flexion du poignet).
L’échographie confirme le diagnostic (fig. 4.26 et 4.27) et le recours à l’IRM doit rester exceptionnel (fig. 4.28). Il existe systématiquement un épaississement hypo-échogène et hyperhémique du retinaculum (supérieur à 1,7 mm et surtout plus épais que du côté controlatéral), parfois avec des zones microkystiques, qui réalise une empreinte sur les tendons sous-jacents. Lors des manœuvres dynamiques de flexion-extension du pouce, il existe une limitation de la mobilité de ces tendons, voire un ressaut. Une tendinopathie et une ténosynovite sont associées dans environ 50 % des cas. Un syndrome de Wartenberg (névrite ou névrome de la branche sensitive du nerf radial) est associé dans 50 % des cas [79].
Certaines variantes favorisant cette pathologie sont à rechercher [137] :
– un tendon du long abducteur du pouce constitué de multiples bandelettes (2 à 7) ;
– la présence d’un septum fibreux intertendineux [99] tendu depuis une crête osseuse radiale située entre les deux tendons et délimitant deux gouttières osseuses, jusqu’au retinaculum (fig. 4.29–30). Seul un compartiment peut alors être pathologique, le plus souvent celui du ou des tendons du long abducteur du pouce ;
Le traitement le plus efficace est l’infiltration échoguidée dans chaque compartiment associée à une immobilisation par attelle pendant 48 heures [109]. Des précautions devront être prises pour éviter une atrophie cutanée ou sous-cutanée ainsi qu’une lésion de la branche sensitive du nerf radial. En cas d’inefficacité, une chirurgie avec résection du septum et de la portion supérieure du retinaculum peut être proposée. Les complications sont une inefficacité par libération insuffisante des tendons, une irritation ou un névrome de la branche sensitive du nerf radial ou encore une subluxation palmaire des tendons (surtout long abducteur du pouce) en extension du pouce et flexion du poignet [137].
Styloïdite radiale
Il s’agit d’une tendinopathie d’insertion du muscle brachio-radial sur le versant latéral du processus styloïde radial. Elle est rare puisque ce tendon est peu mobile. À l’examen clinique, il existe une douleur et une tuméfaction locale en regard de la styloïde radiale mais sans exacerbation des douleurs lors des mouvements du pouce (manœuvre de Finkelstein négative). Les radiographies standard peuvent révéler des remaniements du versant latéral du processus styloïde, voire un arrachement osseux. En échographie, le tendon est épaissi, hypo-échogène et hyperhémique au Doppler. Le traitement est essentiellement médical, associant repos, immobilisation, AINS et infiltration locale de corticoïdes. Le traitement chirurgical est exceptionnel [33].
Tendinopathie des tendons extenseurs radiaux du carpe
Syndrome du croisement proximal
Appelé syndrome de l’intersection ou encore « aïe crépitant » de Tillaux, c’est une pathologie générée par le croisement de la jonction myo-tendineuse des tendons long abducteur et court extenseur du pouce avec les tendons du 2e compartiment dorsal du carpe que sont les long et court extenseurs radiaux du carpe. Ce croisement s’effectue quatre travers de doigt au-dessus de la pointe de la styloïde radial. Il s’agit plus d’une atteinte péritendineuse œdémateuse que d’une ténosynovite secondaire, selon certains, à l’inflammation d’une bourse séreuse [139] située entre les deux compartiments. Cette pathologie est le plus souvent secondaire à une activité nouvelle entraînant des mouvements de flexion-extension du poignet répétés, mais aussi à une hypersollicitation chronique chez les sportifs (haltérophilie, aviron, ski, sports de raquette, golf, escrime) [29, 105]. À l’examen clinique, il peut exister une douleur, un œdème, une tuméfaction allongée dans l’axe des tendons et une crépitation lors des mouvements de flexion-extension actifs du poignet. L’examen à réaliser en première intention est l’échographie à la recherche d’une disparition de l’interface hyperéchogène entre les deux groupes tendineux remplacée par un épaississement hypo-échogène et hyperhémique (fig. 4.31). Il existe un élargissement de la distance entre la peau et la corticale radiale, à comparer avec le côté controlatéral. Une ténosynovite du 2e compartiment est peu fréquente. En IRM (fig. 4.32), les anomalies sont similaires avec un hypersignal sur les séquences T2 Fat Sat et un rehaussement après injection de gadolinium. Il peut également exister une hétérogénéité de signal des tendons, un œdème des corps musculaires du premier compartiment, voire une périostite radiale [85]. Dans les symptomatologies chroniques, des douleurs peuvent être secondaires à une ténosynovite sténosante non inflammatoire des extenseurs radiaux du carpe et donc peu visible en IRM [31]. Le diagnostic différentiel principal est la ténosynovite de De Quervain mais la manœuvre de Finkelstein est alors positive. Le traitement consiste en un arrêt ou une adaptation de l’activité sportive, le port d’orthèses, des AINS ou une infiltration locale de corticoïdes. Un traitement chirurgical peut être proposé aux sportifs en cas d’échec thérapeutique.
Enthésopathie distale
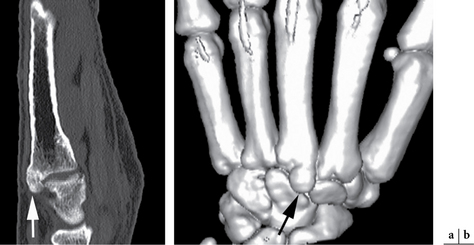
L’enthésopathie distale des tendons des extenseurs radiaux du carpe est fréquente chez les joueurs de tennis [38] et favorisée par la présence d’un carpe bossu de Fiolle [48]. Il s’agit d’une protubérance osseuse siégeant à la face dorsale du poignet, à l’intersection délimitée par les bases des 2e et 3e métacarpiens, le trapézoïde et le capitatum. Cette protubérance est constituée soit par un os accessoire appelé « os styloideum », soit par des ostéophytes secondaires à une arthropathie. Les tendons sont refoulés par cette protubérance avec frottements chroniques lors des manœuvres d’inclinaison radiale et ulnaire du poignet. À l’examen clinique, il existe une tuméfaction dure, une douleur à la pression majorée par l’extension contrariée ou la flexion palmaire du poignet. Une manœuvre consistant à réveiller la douleur par une traction sur les 2e et 3e rayons alors que les autres sont fléchis est évocatrice. En radiographie standard, c’est l’incidence de profil, poignet en supination de 30° et inclinaison ulnaire de 20° qui permettra de dégager au mieux le carpe bossu [30] (fig. 4.33). Le scanner est évidemment plus performant dans son analyse fine afin de notamment déterminer si l’os styloideum est fusionné avec les bases des 2e et 3e métacarpiens (94 % des cas) ou, plus rarement, avec le capitatum ou le trapézoïde (fig. 4.34) ou, enfin, complètement indépendant [33]. En échographie, on recherche un épaississement hypo-échogène et hyperhémique des tissus mous au contact de l’enthèse distale des extenseurs radiaux du carpe, une bursite ou un kyste mucoïde associé et des signes d’enthésopathie (plus rares). Selon Bianchi et al. [13], l’os styloideum peut être différencié des ostéophytes puisqu’il se localise à hauteur de l’interligne carpo-métacarpien et non plus postérieur comme les ostéophytes. On recherche un conflit os-tendon, voire des luxations tendineuses, lors des manœuvres dynamiques d’inclinaison radiale et ulnaire du poignet. On cherche également des signes de tendinopathie des extenseurs des 2e et 3e doigts qui peuvent être irrités par la tuméfaction [95]. Le traitement est médical, associant repos, immobilisation, AINS et infiltration locale de corticoïdes. En cas d’échec, une résection chirurgicale de l’os styloideum selon la technique de Cuono et Watson est effectuée [35].
Tendinopathie du tendon long extenseur du pouce
Le tendon du muscle long extenseur du pouce est de petite taille, fragile, avec une vascularisation précaire. Il prend un trajet en baïonnette après s’être réfléchi sur le bord médial du tubercule de Lister où les frictions sont importantes. Il est donc sujet aux ténosynovites d’hypersollicitation du sportif. Cette ténosynovite peut également être secondaire à une ténosynovite du 2e compartiment en raison d’une communication physiologique de leurs gaines tendineuses. En échographie, il existe un épaississement et un épanchement dans la gaine au-dessus du tubercule de Lister et à hauteur du croisement avec les tendons extenseurs radiaux du carpe. L’épanchement ne se localise à hauteur du Lister que s’il est abondant [15]. Il existe une douleur de la face dorsale et radiale du carpe parfois associée à un crépitement. La sémiologie IRM ne présente pas de particularité en dehors du piège de l’artéfact de l’angle magique sur les séquences à TE court secondaire à l’inclinaison du tendon. La rupture complète (fig. 4.35), classiquement à hauteur du Lister, est la deuxième pathologie classique des sportifs (ski, kick boxing, tennis, plongée sous-marine) [36, 51, 87]. Elle peut être secondaire à une fracture distale du radius qui est soit peu déplacée avec intégrité du retinaculum des extenseurs et hématome qui comprime ce tendon et crée une ischémie [59], soit déplacée avec incarcération tendineuse. Cette rupture peut aussi être secondaire à une ténosynovite chronique ou encore à une infiltration de corticoïdes dans sa gaine ou dans celle des tendons du deuxième compartiment [94]. À l’examen clinique, la rétropulsion active du pouce est impossible alors que l’extension active le reste par l’action des muscles intrinsèques de ce doigt. L’échographie retrouve une gaine vide et permet la mesure de la rétraction tendineuse proximale et distale.
Les ténosynovites sont traitées médicalement en évitant les infiltrations locales de corticoïdes qui augmentent le risque de rupture [95]. Les ruptures sont traitées chirurgicalement avec si nécessaire un transfert du tendon du muscle long palmaire ou du muscle extenseur propre de l’index.
Tendinopathie des extenseurs
Les ténosynovites sont secondaires à des microtraumatismes répétés, sans spécificité radiologique. On notera uniquement la possibilité d’un conflit avec un épaississement distal du retinaculum des extenseurs secondaire aux mouvements d’hyperextension répétés [136]. Les lésions des tendons extenseurs des 4e et 5e rayons secondaires aux pathologies de l’articulation radio-ulnaire distale, de type instabilité postérieure et synovite chronique, sont classiques.
Tendinopathie du tendon fléchisseur radial du carpe
Ce tendon chemine en dehors du canal carpien, dans un dédoublement du retinaculum des fléchisseurs, et en dedans des tubercules du scaphoïde et du trapèze, pour venir s’insérer sur la base du 2e métacarpien. Il est en contact direct avec la capsule de l’articulation scapho-trapézo-trapézoïdienne (triscaphe), avec laquelle sa gaine communique fréquemment. C’est dans le canal ostéo-fibreux du trapèze qu’il est le plus vulnérable en raison d’un trajet angulé à 30° avec rotation axiale de ses fibres [78]. On démembre la tendinose, la ténosynovite et la rupture partielle ou complète [50]. La tendinopathie peut être secondaire à une arthropathie triscaphe (par conflit avec les ostéophytes) comme dans les sports de plongeon (impacts répétés à l’entrée dans l’eau) ou dans le VTT [63, 114]. Elle peut également être causée par un conflit avec une fracture du tubercule du scaphoïde ou du trapèze [125]. À l’examen clinique, il existe une douleur, plus ou moins associée à une tuméfaction, du bord radial de la face antérieure du poignet, déclenchée ou exacerbée par la flexion contrariée du poignet. Des paresthésies de l’éminence thénar sont parfois présentes en raison d’un contact intime entre le tendon fléchisseur radial du carpe et des branches palmaires thénariennes du nerf médian [74].
Les radiographies standard recherchent une arthropathie triscaphe ou des stigmates de fracture du scaphoïde ou du trapèze. En échographie (fig. 4.36), il existe un épaississement hypo-échogène du tendon et de sa gaine ainsi qu’un épanchement, voire un véritable kyste téno-synovial [59]. On visualise également les irrégularités osseuses. Dans les cas plus sévères, on observe une fissuration tendineuse longitudinale, voire une rupture complète. L’IRM (fig. 4.37 et 4.38) n’a pas de spécificité en dehors de la mise en évidence d’un œdème intra-osseux, notamment dans le cadre des arthroses triscaphes.
Le traitement est essentiellement médical associant immobilisation par attelle, AINS et infiltration locale de corticoïdes (souvent réalisée en médio-carpien). Le traitement chirurgical est envisagé en cas de persistance des douleurs (par libération du tunnel ostéo-fibreux du trapèze) ou en cas de rupture tendineuse, même si celle-ci a peu d’incidence fonctionnelle [33, 52].
Tendinopathie du tendon fléchisseur ulnaire du carpe
Le tendon distal du muscle fléchisseur ulnaire du carpe s’insère sur le pisiforme et certaines de ses fibres passent en pont sur celui-ci pour s’insérer sur les ligaments piso-unciformien et piso-métacarpien. Il s’agit du seul tendon du poignet, avec le long palmaire, qui ne possède pas de gaine synoviale en raison d’un trajet rectiligne. Sa pathologie est dominée par la tendinose et, surtout, par l’enthésopathie mécanique qui est secondaire à des microtraumatismes répétés dans le cadre d’une activité sportive (tennis, golf) ou secondaire à une arthropathie (+/– instabilité) piso-triquétrale. Cette enthésopathie mécanique est souvent associée à des dépôts d’apatite [6] susceptibles de se résorber en intra- ou péritendineux, mais également en intra-osseux (dans le pisiforme adjacent), et d’être à l’origine d’une importante réaction inflammatoire [33]. À l’examen clinique, il s’agit d’une douleur du versant ulnaire du poignet, exacerbée par la pression localisée, les mouvements d’inclinaison ulnaire et radiale du poignet, de flexion contrariée et de prono-supination. Il peut également exister des troubles sensitifs de la face palmaire de l’éminence hypothénar en raison de la proximité anatomique du tendon avec les rameaux palmaires du nerf ulnaire.
Sur les radiographies standard, on recherche des calcifications à proximité de la corticale antérieure du pisiforme et une arthropathie piso-triquétrale, notamment grâce aux clichés de profil et en supination à 30° ainsi qu’à l’incidence de Garraud (supination maximale et extension). Ces calcifications sont parfois invisibles sur de simples radiographies. L’échographie (fig. 4.39) les dépiste alors sous forme de spots hyperéchogènes, associés à un épaississement tendineux, des irrégularités corticales du pisiforme (en cas de résorption osseuse des calcifications) et une importante hyperhémie au Doppler puissance. On recherche également la présence d’un kyste issu de l’articulation piso-triquétrale, associé ou comme diagnostic différentiel. Le scanner est très performant dans la détection des irrégularités corticales du pisiforme, des calcifications et des remaniements dégénératifs de l’articulation piso-triquétrale.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree


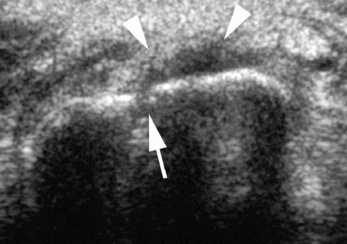
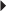 ).
).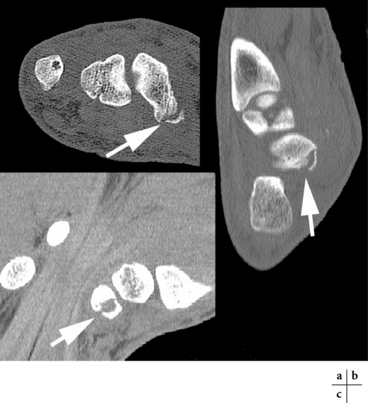
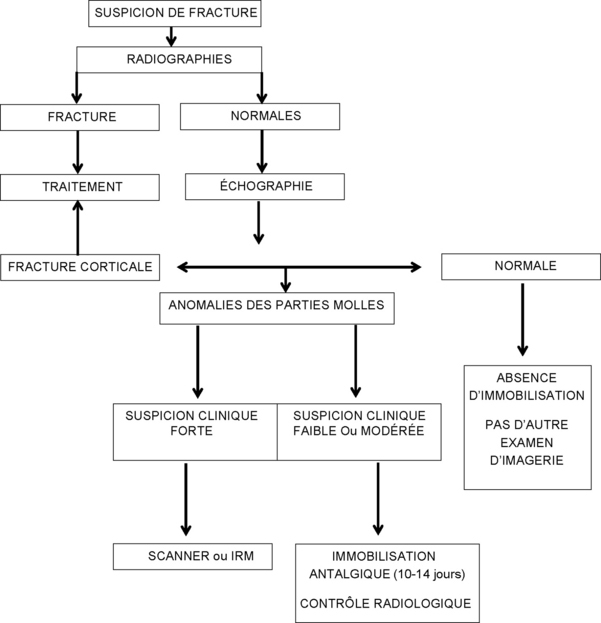 Algorithme diagnostique de suspicion de fracture du scaphoïde
Algorithme diagnostique de suspicion de fracture du scaphoïde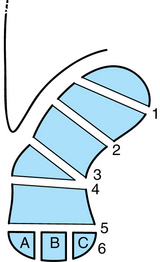
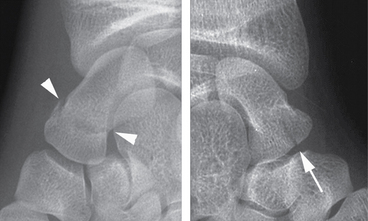
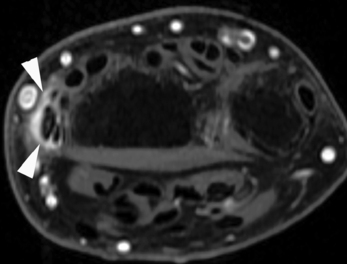
 ) et fracture verticale du tubercule distale de type 6 (→).
) et fracture verticale du tubercule distale de type 6 (→).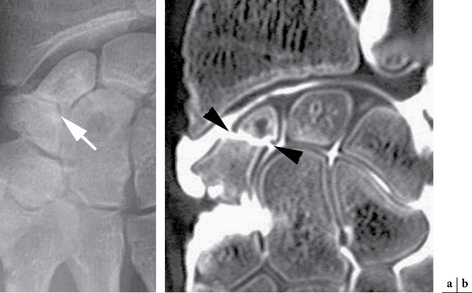
 ) pouvant indiquer une évolution vers une arthrose radio-scaphoïdienne.
) pouvant indiquer une évolution vers une arthrose radio-scaphoïdienne.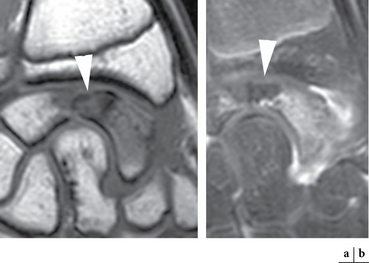
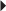 ) qui présente un hyposignal T1 et une absence de rehaussement après injection de produit de contraste témoignant de la nécrose de celui-ci.
) qui présente un hyposignal T1 et une absence de rehaussement après injection de produit de contraste témoignant de la nécrose de celui-ci.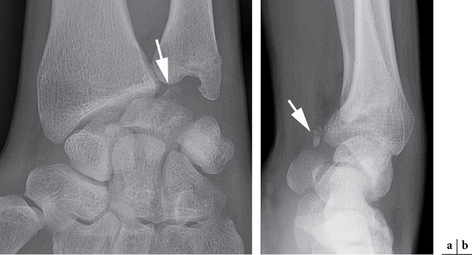
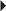 ).
).
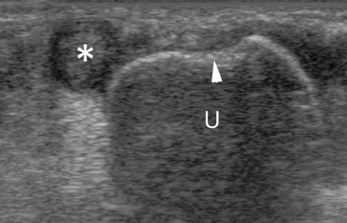
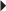 ) pouvant être un facteur favorisant à cette subluxation.
) pouvant être un facteur favorisant à cette subluxation.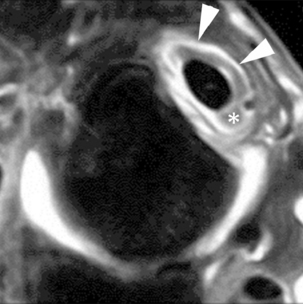
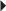 ), avec création d’une poche de décollement (*).
), avec création d’une poche de décollement (*).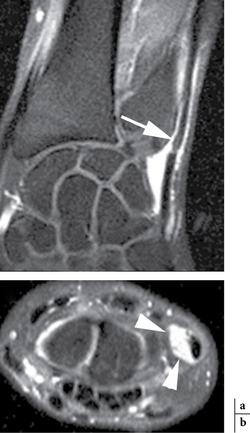
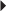 ).
).
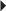 ). L’examen Doppler (c) met en évidence une hyperhémie péritendineuse.
). L’examen Doppler (c) met en évidence une hyperhémie péritendineuse.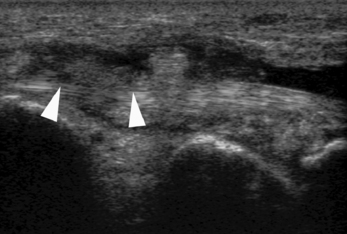
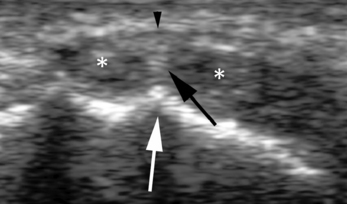
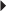 noire).
noire).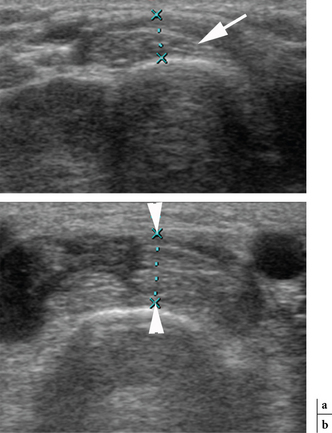
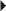 ) et une disparition complète de l’interface hyperéchogène (→) existant normalement entre les deux groupes tendineux.
) et une disparition complète de l’interface hyperéchogène (→) existant normalement entre les deux groupes tendineux.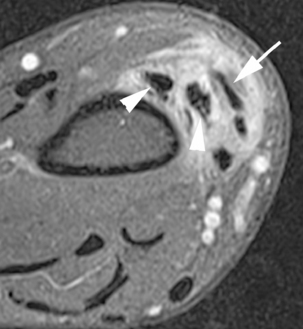
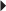 ) et le tendon long extenseur du pouce (→).
) et le tendon long extenseur du pouce (→).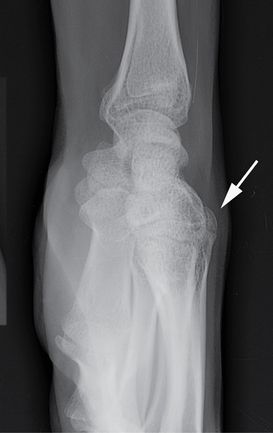
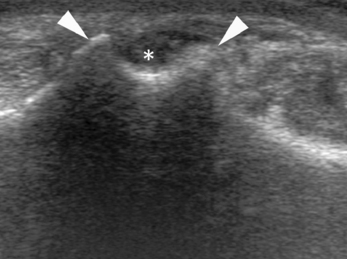
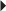 ) et la vacuité de cette cupule (*).
) et la vacuité de cette cupule (*).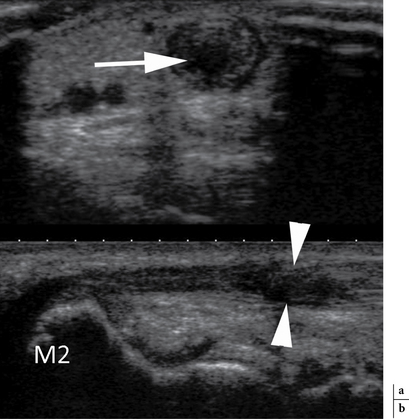
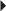 ) proche de son insertion sur la base du 2e métacarpien ; on identifie sur la coupe axiale une fissuration intratendineuse associée (→).
) proche de son insertion sur la base du 2e métacarpien ; on identifie sur la coupe axiale une fissuration intratendineuse associée (→).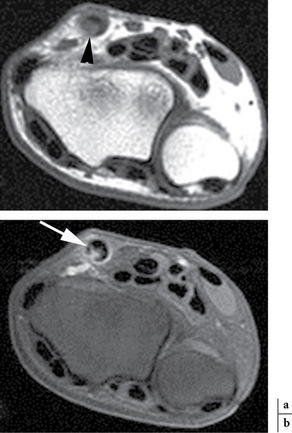
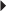 ).
).
 ) qui est remplacé par du liquide.
) qui est remplacé par du liquide.