Chapitre 5 Imagerie de la hanche et du bassin
Les pathologies de la hanche et du bassin liées à l’activité sportive sont moins fréquentes que les lésions des membres. Pourtant, leurs répercussions sur l’activité physique et sur la rééducation du patient sont souvent importantes et méritent d’être à ce titre connues et reconnues. L’amélioration des techniques d’imagerie a permis un diagnostic de plus en plus précoce des pathologies de la hanche et du bassin. Cela est indispensable pour assurer une prise en charge correcte des lésions, prévenir les séquelles ultérieures et permettre une reprise rapide de l’activité sportive.
Techniques d’imagerie de la hanche
Échographie [33]
L’échographie de la hanche chez l’adulte a mauvaise réputation ; pourtant, elle possède de nombreuses indications en raison du caractère clinique souvent stéréotypé des pathologies de la hanche : douleur inguinale associée à une limitation variable de la mobilité. Le principal écueil de cette technique dépend de la profondeur importante des structures à étudier, notamment si le sujet est corpulent. L’examen, qui devra être comparatif, débute par des coupes sagittales antérieures qui recherchent un épanchement intra-articulaire et évaluent l’épaisseur des replis synoviaux antérieurs. Ces coupes permettent de bien visualiser le muscle psoas, ses rapports avec l’acetabulum et le bourrelet cotyloïdien, ainsi qu’une éventuelle distension de la bourse du psoas iliaque. Ces coupes sagittales sont aussi particulièrement performantes pour visualiser les zones d’insertion musculaire des grands droits souvent en cause dans les pubalgies. Des coupes axiales antérieures sont réalisées, principalement pour étudier le tendon du droit fémoral sur l’épine iliaque antéro-inférieure et ceux du sartorius et du tenseur du fascia lata sur l’épine iliaque antéro-supérieure. L’examen se poursuit par des coupes latérales frontales et transversales étudiant les insertions tendineuses sur le grand trochanter. Enfin, des coupes postérieures visualisent l’insertion des tendons des ischio-jambiers, le nerf sciatique ainsi que le massif des muscles fessiers.
Scanner et arthroscanner de hanche
Scanner
Il permet, en s’affranchissant des superpositions, une exploration très précise du bassin et de la hanche. La technique d’examen nécessite au mieux une acquisition volumique balayant la totalité du bassin (des crêtes iliaques aux petits trochanters). Une collimation fine (1 ou 2 mm) est indispensable au niveau du cotyle, ce qui autorise des reconstructions 2D ou 3D d’excellente qualité, aidant à la compréhension de cette région anatomique complexe [73]. Les indications du scanner sont particulièrement nombreuses, notamment dans le bilan exhaustif des lésions traumatiques osseuses du bassin et de la hanche. Il précise le siège exact des traits de fracture et les déplacements éventuels ; il visualise des fractures peu identifiables sur les clichés conventionnels (partie postérieure du cotyle par exemple) et met en évidence des fragments osseux incarcérés au sein de l’articulation. L’utilité du scanner est aussi démontrée dans d’autres pathologies, notamment pour le bilan de certaines formes complexes de dysplasie de hanche [56, 91, 140] ou la mesure du degré d’antéversion du col fémoral ou du cotyle.
Imagerie par résonance magnétique
Des éléments anatomiques particuliers de la hanche peuvent être décrits en IRM et doivent être reconnus [12, 46]. La visualisation d’une quantité modérée de liquide intra-articulaire est normale, ainsi qu’au niveau de la bourse du psoas où il existe une communication physiologique avec l’articulation coxo-fémorale dans environ 15 % des cas. L’arrière-fond du cotyle est occupé par de la graisse et par le ligament rond qui apparaît noir sur toutes les séquences. Il ne doit pas être confondu avec un éventuel corps étranger. Le bourrelet cotyloïdien peut être difficile à analyser en l’absence de distension articulaire (épanchement, injection intra-articulaire) qui sépare le récessus sus-limbique de la capsule. Dans ce cas, le labrum (triangle noir à bords nets sur toutes les séquences) se confond à la capsule (noire également). L’interligne articulaire proprement dit est difficilement visible et les cartilages acétabulaires et fémoraux généralement non individualisables. On observe à la base de la tête une fine ligne sinueuse en hyposignal, concave en bas et en dehors, continue, qui correspond au reliquat physaire. Il existe une image semblable à la base du grand trochanter. Ces images ne devront pas être confondues avec une fracture de fatigue ou avec un liseré de nécrose. Enfin, on se souviendra que l’aspect de la moelle osseuse est fonction de la quantité respective de la moelle jaune graisseuse (hypersignal en T1) et de la moelle rouge hématopoïétique (hyposignal en T1). La répartition de la moelle hématopoïétique et de la moelle graisseuse est en général bilatérale et symétrique, et varie physiologiquement au cours de la vie ; après 50 ans, la moelle graisseuse est prédominante.
Pathologies de l’articulation de la hanche
Coxarthrose
Chez le sportif, l’incidence de la coxarthrose est supérieure à celle de la population normale [97] et peut atteindre 0,1 % des sujets pratiquant un sport traumatisant [134]. Cette fréquence plus élevée a été retrouvée dans de nombreuses études comparant une population d’anciens sportifs et une population témoin non sportive [31, 120, 196, 197].
Les sports « traumatisants » pour l’articulation de la hanche sont principalement le football, le rugby, l’athlétisme, le tennis, la danse, le judo et autres sports de combat. Des facteurs spécifiques de cette coxarthrose ont été rapportés [57] : un début plus précoce autour de 40 ans (contre 55 ans en moyenne dans la population non sportive), une prédominance masculine, une atteinte plus fréquente du côté gauche qui correspond à la jambe d’appel la plus utilisée dans les sports asymétriques, la fréquence inférieure des anomalies dysplasiques ; enfin, l’évolution de ces formes arthrosiques se fait de façon plus lente avec prédominance de l’enraidissement sur la douleur. Chez les sujets plus jeunes, âgés de moins de 30 ans et pratiquant une activité sportive intense, on peut constater la survenue d’une coxarthrose primitive précoce sans dysplasie causale [58]. Sa localisation est atypique, dans la plupart des cas postéro-interne, et si l’évolution pathologique reste lente elle aboutit à terme, le plus souvent, au remplacement prothétique vers l’âge de 40 ans.
Des modèles expérimentaux ont démontré l’implication du surmenage articulaire dans la genèse des lésions d’arthrose par l’intermédiaire de microtraumatismes itératifs et par l’augmentation de la pression exercée lors de certains gestes sportifs répétés [134]. Nous pouvons rappeler ici que la hanche subit des contraintes biomécaniques correspondant à quatre fois le poids du corps en appui monopodal (soit environ 16 kg/cm2). Lors d’un déséquilibre supplémentaire imposé par la pratique sportive (shoot par exemple), l’augmentation de ces contraintes peut alors atteindre alors plus de 200 kg/cm2.
Le dépistage et l’exploration de la coxarthrose reposent essentiellement sur les radiographies : bassin de face en position debout et faux profil de Lequesne (fig. 5.1). En général, on constate une diminution de l’interligne antéro-supéro-externe et une subluxation de la tête fémorale dans la même direction, responsable d’un élargissement médial de l’interligne. D’autres anomalies doivent être recherchées chez le sportif : un déséquilibre du bassin en rapport à une inégalité de la longueur des membres, des lésions constructrices (ostéophytes et condensation sous-chondrale) souvent plus importantes que ne le laisserait supposer l’atteinte du cartilage, une éventuelle dysplasie coxo-fémorale.
Les examens de seconde intention sont souvent inutiles. En cas de doute diagnostique important, notamment chez un sujet jeune, l’arthrographie et l’arthroscanner permettent d’apprécier au mieux l’épaisseur du cartilage et des lésions directes de celui-ci (fig. 5.2). D’autre part, l’arthroscanner autorise la recherche d’une éventuelle chondromatose synoviale ainsi que l’étude du labrum acétabulaire dont l’atteinte (fissure, désinsertion) est très souvent associée à la coxarthrose. L’IRM et l’arthro-IRM n’ont pas à l’heure actuelle démontré leur supériorité pour le diagnostic des lésions cartilagineuses de la hanche [171], et ce d’autant plus que la différenciation entre le cartilage de la tête fémoral et celui de l’acetabulum reste encore difficile, y compris par arthro-IRM. L’IRM permet en revanche d’orienter vers des diagnostics différentiels : bursite, épanchement intra-articulaire, atteinte de l’os sous-chondral ou du labrum acétabulaire (fig. 5.3).
Hanche ostéophytique simple
Décrite initialement par Demarais et al. [57], il convient d’insister sur la fréquence de cette pathologie chez les sportifs. Les signes cliniques sont absents ou frustes à type de raideur modérée sans syndrome algique associé. Sur les radiographies, il n’y a pas de diminution de l’interligne articulaire et l’ostéophytose se localise essentiellement autour de la fovea ou de la jonction tête-col [57]. Une sollicitation mécanique trop importante de la hanche serait en cause dans l’apparition de cette ostéophystose. L’évolution de cette pathologie est incertaine et il n’existe pas d’étude prospective permettant de connaître l’évolution vers la coxarthrose de ces hanches ostéophytiques simples. Si, pour la majorité des auteurs, la présence d’ostéophytes est le signe révélateur d’une arthrose débutante, pour d’autres, le degré d’ostéophytose augmente de manière physiologique avec la fréquence et l’intensité de l’activité physique [58]. Dans tous les cas, la présence d’ostéophytes implique une surveillance plus attentive du patient.
Lésions traumatiques aiguës du cartilage
Les lésions chondrales traumatiques sont regroupées sous différents vocables dans la littérature : fracture ostéochondrale, ostéochondrite disséquante, etc. Elles correspondent à une atteinte par traumatisme ou microtraumatismes répétés du cartilage d’encroûtement et à des microfractures de la lame sous-chondrale.
Au niveau de la hanche, les lésions cartilagineuses ont été le plus souvent observées après un épisode de luxation [185].
Les lésions chondrales traumatiques sont habituellement classées en quatre grades arthroscopiques et magnétiques [26, 62, 136] :
– grade 1 : aspect normal du cartilage mais modifications du signal de l’os sous-chondral ;
– grade 2 : fragment ostéochondral partiellement détaché ;
– grade 3 : fragment ostéochondral détaché mais non déplacé ;
– grade 4 : fragment ostéochondral détaché et libéré dans l’articulation.
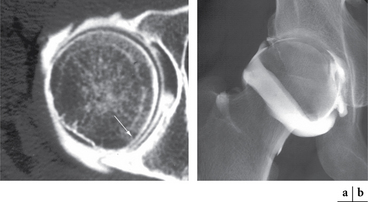
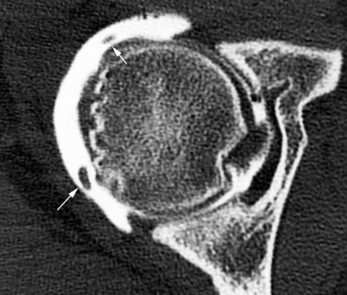
Les radiographies sont habituellement normales. Le diagnostic est réalisé essentiellement à l’heure actuelle par l’arthroscanner qui visualise mieux que l’arthrographie les petits corps étrangers intra-articulaires. Ceux-ci apparaissent comme des lacunes arrondies ou ovalaires cernées pas le produit de contraste. L’arthroscanner est l’outil diagnostique déterminant pour les propositions thérapeutiques (fig. 5.4 et 5.5). Il permet :
– la visualisation des ulcérations cartilagineuses de faible importance ;
– de localiser un fragment détaché au sein de l’articulation, notamment au niveau de l’arrière-fond du cotyle ou en arrière du col fémoral, ce qui impose une exérèse chirurgicale et non arthroscopique ;
– de rechercher des pathologies associées ou des séquelles comme la capsulite rétractile [115].
L’IRM est moins performante que l’arthroscanner pour la recherche des lésions cartilagineuses débutantes. Toutefois, non irradiante et non traumatique, elle peut apporter des arguments diagnostiques importants. En particulier, l’utilisation de séquences pondérées en T2 permet de définir la viabilité et la nature stable ou instable du fragment ostéochondral. Une ligne en hyposignal à l’interface entre l’os normal et le fragment cartilagineux témoignerait d’une stabilité conservée du fragment ; à l’inverse, une interface en hypersignal de type liquidien indiquerait l’instabilité du fragment [20–22]. Ce signe de l’interface est toutefois souvent sujet à caution, l’hypersignal T2 correspondant soit à du tissu de granulation, soit à une véritable lame liquidienne. L’IRM autorise également la mise en évidence d’autres signes associés aux atteintes cartilagineuses : la recherche d’un œdème osseux sous-chondral identifié au mieux en séquence STIR ou T2 avec suppression du signal de la graisse ; la viabilité du fragment est recherchée en séquence T1 : un hypersignal reflète une lésion qui reste viable tandis qu’un hyposignal suggère une nécrose de celle-ci. L’injection intraveineuse de gadolinium renforce cette impression si le signal du fragment est rehaussé [126, 136].
L’arthro-IRM augmente les capacités diagnostiques de l’IRM en ce qui concerne les lésions évoluées en montrant, comme l’arthroscanner, le passage de produit de contraste autour du fragment ostéo-cartilagineux libéré au sein de l’articulation [103]. En revanche, les atteintes débutantes ou minimes (lésions cartilagineuses fibrillaires) restent de diagnostic difficile et sont mieux visualisées par arthroscanner (fig. 5.6).
Lésion du bourrelet cotyloïdien
Le bourrelet cotyloïdien, ou labrum acétabulaire, est un fibrocartilage qui constitue le « ménisque » de la hanche. Généralement, le labrum a la forme d’un anneau triangulaire incomplet de 6 à 12 mm d’épaisseur, inséré sur le pourtour de la cavité cotyloïdienne. Il possède une base adhérente au sourcil cotyloïdien, une face articulaire concave qui se poursuit avec le cartilage du cotyle, et une face latérale convexe sur laquelle vient s’insérer la capsule articulaire. Il existe deux récessus à connaître (pouvant être source d’erreur d’interprétation après opacification articulaire), l’un situé entre la face articulaire du bourrelet et le cartilage cotyloïdien, l’autre localisé entre la face latérale du labrum et l’insertion capsulaire.
La forme et la taille du bourrelet sont variables d’un sujet à l’autre, mais il semble d’autant plus important que la portion osseuse est insuffisante, comme dans les dysplasies. Dans ce cas, le défaut de couverture de la tête fémorale est responsable d’une augmentation des forces mécaniques s’exerçant sur le bourrelet et un facteur prédisposant quant à son atteinte [64]. L’innervation du labrum acétabulaire joue également un rôle très important dans la proprioception et dans les phénomènes douloureux de la hanche [53, 96].
L’accent a été récemment mis sur ces lésions du bourrelet, responsables de douleur de hanche à « radiographies normales » et pouvant faire le lit d’une arthrose dégénérative. Les lésions du bourrelet surviennent habituellement chez des sujets jeunes, entre 20 et 45 ans, la femme étant plus fréquemment atteinte. L’examen clinique et l’anamnèse permettent de distinguer deux grands tableaux cliniques. Le premier correspond à un dérangement intra-articulaire responsable de douleurs « en éclair », d’une boiterie, voire de phénomènes de blocage. On peut constater aussi un ressaut douloureux et une limitation articulaire dans certains secteurs. Si ce tableau clinique est évocateur, il est rarement perçu et l’on se retrouve dans le second cas, où les douleurs de hanche demeurent atypiques et où l’origine intra-articulaire des douleurs reste peu explicite. Plusieurs hypothèses sont alors souvent proposées comme diagnostic différentiel : corps étranger intra-articulaire, arthrose, lésions du cartilage, atteinte synoviale, mais aussi des pathologies extra-articulaires plus ou moins fréquentes comme les tendinites, les bursites ou des douleurs projetées d’origine neurologique.
Les lésions du bourrelet peuvent résulter d’un traumatisme important, telle une luxation de la hanche, mais aussi de lésions plus minimes (contrainte excessive en rotation lors d’un coup de pied par exemple) n’ayant en apparence aucune conséquence pathologique [52, 64].
Même si la plupart des lésions surviennent sur un labrum dysplasique (compensant en général une insuffisance de couverture) [154, 155], la physiopathologie des lésions du bourrelet cotyloïdien reste incertaine et, notamment, la relation entre lésion labrale et lésion du cartilage. Si pour certains [5, 87] l’interposition d’un fragment de bourrelet peut être une cause favorisante dans le développement d’une coxarthrose, pour d’autres [37, 38] ce serait la lésion du cartilage qui favoriserait celle du labrum. En pratique, retenons la notion que lésion du bourrelet et lésion cartilagineuse sont souvent associées.
Les radiographies standard restent utiles avant tout examen complémentaire ou invasif pour mettre en évidence une dysplasie de hanche et principalement un défaut de couverture antéro-externe. La visualisation d’une géode acétabulaire sur sa face externe pourrait témoigner d’une communication entre la cavité articulaire et cette géode par une fissure labrale [64].
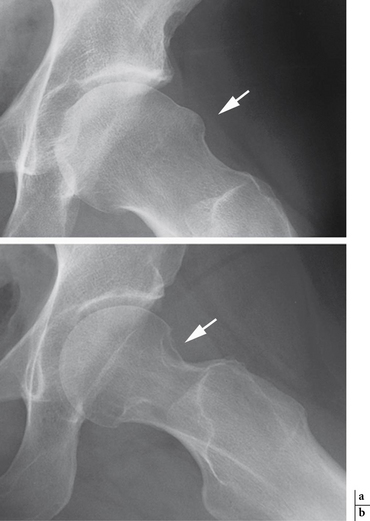
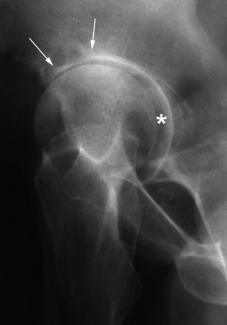
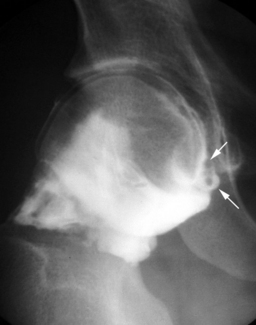
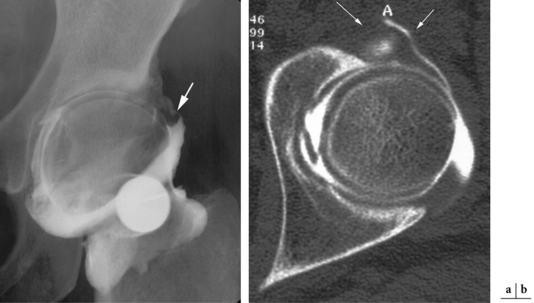
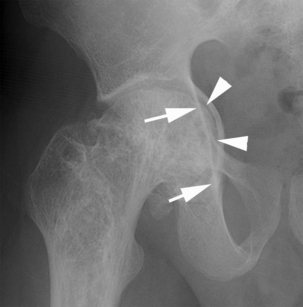
En cas d’atteinte du bourrelet, on identifiera des images d’addition linéaire (fissure) ou une solution de continuité (fig. 5.7 et 5.8) traduisant l’existence d’une anse de seau ou d’une désinsertion labrale [42].
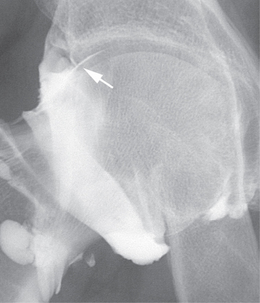
Fig. 5.7 Lésion du labrum acétabulaire.
Arthrographie : fine ligne correspondant à une fissure au sein du bourrelet cotyloidien (flèche).
L’interprétation de l’arthrographie peut toutefois s’avérer délicate. Cela est particulièrement vrai en ce qui concerne les parties les plus fréquemment atteintes, antéro-supérieures (incidence de Lequesne) et postéro-inférieures (incidences de Castaing et de Ledoux et Lebard), qui restent mal « dégagées » par les incidences radiographiques classiques. Afin de potentialiser l’apport de l’arthrographie simple, Richardi [165] a proposé de nouvelles incidences dites « axiales » qui permettent de dégager parfaitement la section du bourrelet dans les zones antéro-supérieure et postéro-inférieure.
Enfin, on se souviendra de l’existence d’un récessus apparaissant avec l’âge, localisé à la jonction entre le bourrelet et le cartilage du cotyle. Il devient alors très difficile de faire la distinction entre une désinsertion labrale d’un récessus physiologique, cela expliquant probablement certains faux positifs de l’imagerie. Ainsi, si l’arthrographie de hanche [18, 19, 165] grâce à des incidences tangentielles sur les différentes portions du bourrelet et des clichés positionnels en traction peut mettre en évidence les principales lésions du bourrelet cotyloïdien (fissures, désinsertions, kystes), l’arthroscanner se révèle largement plus performant pour diagnostiquer des lésions antérieures et postérieures difficilement individualisées par l’arthrographie seule (fig. 5.9). En revanche, cette dernière permet la mobilisation dynamique de la hanche et individualise ainsi le caractère potentiellement stable ou instable d’un fragment labral lésé.
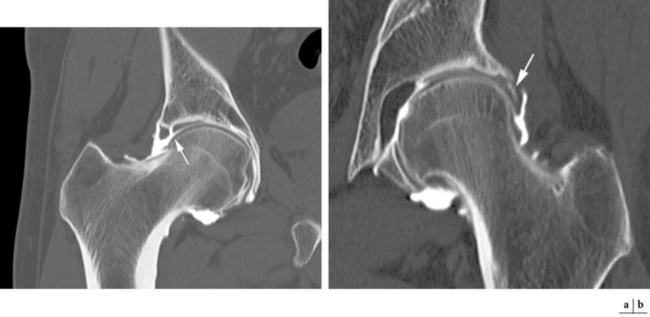
Fig. 5.9 Lésions du labrum acétabulaire.
Arthroscanner. (a) Même patient que figure 5.7. La lésion labrale (→) est mieux identifiée grâce à la résolution spatiale de la technique et par un remplissage plus conséquent de la fissure par le produit de contraste. (b) Fissure verticale (→) s’étendant à distance de la jonction labro-cartilagineuse.
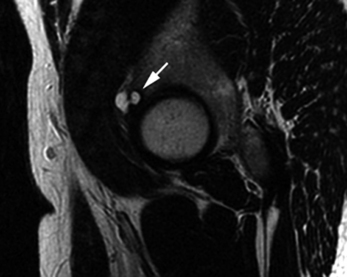
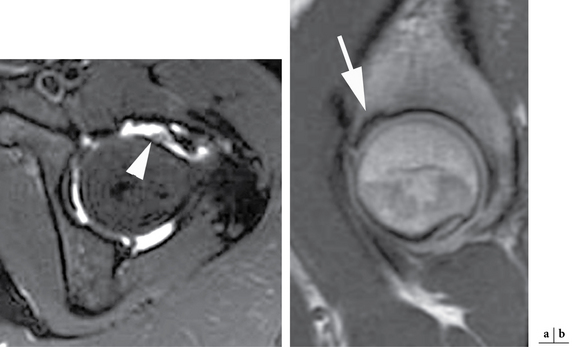
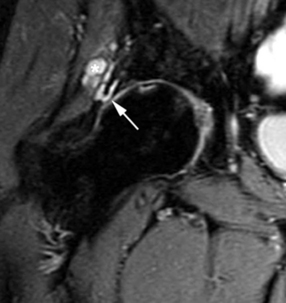
Le diagnostic exhaustif des lésions labrales reste difficile par l’IRM conventionnelle. En effet, les variations du signal du bourrelet peuvent engendrer des faux positifs, en particulier en l’absence d’épanchement intra-articulaire [49]. En revanche, elle peut être très utile pour identifier ces nombreuses variations anatomiques du labrum [1, 11] ainsi que les modifications du signal liées à l’âge [49, 112]. D’autre part, l’IRM sans injection de produit de contraste intra-articulaire est particulièrement performante pour le diagnostic des kystes juxta-articulaires qui accompagnent très fréquemment une lésion labrale (fig. 5.10). Ces kystes apparaissent en hypersignal relatif en séquence pondérée T1 (en raison de leur contenu le plus souvent protéique) et par un hypersignal intense sur les séquences en pondération T2.
L’arthro-IRM avec injection intra-articulaire de gadolinium améliore notablement les résultats de l’IRM [52, 117, 129, 148, 149] ; la sensibilité de détection d’une lésion labrale passe de 80 % pour l’IRM à 95 % pour l’arthro-IRM [53]. De plus, la distension capsulaire apportée par l’injection intra-articulaire aide à la détection des lésions du bourrelet. L’arthro-IRM est réalisée en séquences pondérées en T1 avec et sans suppression du signal de la graisse et en séquence T2 aidant au diagnostic différentiel (identification de corps étrangers, d’épanchement ou d’œdème intra-osseux). Le plan de coupe à privilégier est axial oblique ; celui-ci est défini sur un plan coronal de repérage et orienté orthogonalement par rapport au toit du cotyle [143].
La sémiologie est la même qu’en arthroscanner. On recherchera sur au moins une coupe un passage de produit de contraste au sein du labrum (fissure pouvant atteindre le bord articulaire du bourrelet et constituée alors une languette) ou à l’interface labrum-acetabulum (désinsertion). Les lésions peuvent être incomplètes ou complètes et, dans ce cas, un fragment du bourrelet peut soit constituer une anse de seau, soit être libéré dans l’articulation (fig. 5.11).
On doit à Lage et al. [106] une classification arthroscopique des lésions du labrum acétabulaire plus ou moins transposable à l’arthroscanner ou à l’arthro-IRM. Les lésions ont été classées selon leur étiologie : traumatique (19 % des cas), dégénérative (49 %), idiopathique (27 %) ou congénitale (5 %), et selon leur morphologie : fentes radiaires (57 % des cas), fibrillations radiaires (22 %), fissures longitudinales (16 %) ou bourrelets hypermobiles (5 %).
Conflits fémoro-acétabulaires
Épidémiologie et clinique
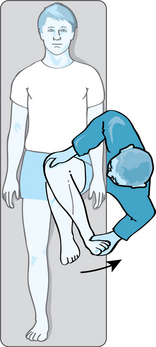
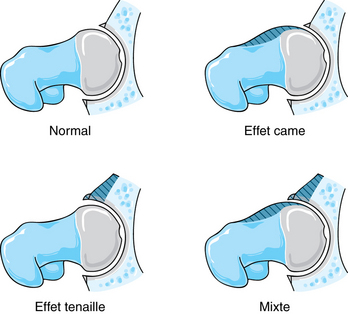
Le conflit antérieur fémoro-acétabulaire est un syndrome d’individualisation relativement récente et constituerait la première cause d’arthrose secondaire sur une hanche non dysplasique [80, 89, 198]. Il représente une pathologie dynamique que l’on rencontrera relativement fréquemment en pathologie sportive, notamment dans les sports nécessitant des mouvements de hanche dans des amplitudes extrêmes tels le football, la danse ou les sports de combat (boxe française, karaté, taekwondo, etc.). Le conflit fémoro-acétabulaire survient le plus souvent chez le sujet sportif et débute entre 20 et 40 ans, tranche d’âge a priori non touchée par l’arthrose. Le sujet présente une douleur, habituellement localisée au niveau du pli de l’aine et reproduite lors des manœuvres de « flexion-adduction-rotation interne » qui visent à reproduire la position causale du conflit (impingement test des Anglo-Saxons) (fig. 5.12). Cette douleur est également retrouvée lors de certaines positions comme la position assise prolongée. Contrairement à l’arthrose où la limitation est plus ou moins globale, dans le cas d’un conflit fémoro-acétabulaire, on retrouvera une limitation articulaire prédominant en rotation interne, les autres rotations n’étant pas ou peu limitées. La survenue de ce conflit résulte d’un contact anormal entre l’acetabulum et l’extrémité supérieure du fémur (fig. 5.13). On décrit deux types de conflit antérieur fémoro-acétabulaire : le premier, secondaire à une anomalie morphologique de l’extrémité supérieure du fémur, aboutit à un effet « came » ; le second, conséquence d’une anomalie morphologique de l’acetabulum, réalise un effet « tenaille ». Si l’association de ces deux anomalies morphologiques est souvent le cas, l’identification de chaque type de conflit est importante car le traitement chirurgical est différent. Dans les deux cas, le bilan lésionnel sera réalisé au mieux par un arthroscanner ou une arthro-IRM, à la recherche d’anomalies osseuses, cartilagineuses ou du labrum. La topographie et l’aspect des éléments pathologiques retrouvés peuvent orienter soit vers le type tenaille, soit vers le type came, en sachant que les deux formes de conflit sont fréquemment associées (tableau 5.1) [16, 80, 147].
Tableau 5.1 Éléments en faveur d’un conflit fémoro-acétabulaire : diagnostic par l’imagerie (d’après Cotten et al. [48]).
| Conflit fémoro-acétabulaire par effet came | Conflit fémoro-acétabulaire par effet tenaille |
|---|---|
| Radiographies | |
| Aspect en crosse de pistolet Proéminence osseuse de la jonction tête-col fémoral Augmentation de l’angle α de Nötzli Séquelles traumatiques (épiphysiolyse, fractures du col, etc.) Coxarthrose précoce | Signe du croisement Signe de la paroi postérieure Protrusion acétabulaire, os acétabulaire Séquelles d’ostéotomie Coxarthrose précoce Signes d’impactions osseuses (col, acetabulum) |
| Arthroscanner ou arthro-IRM | |
| Augmentation de l’angle α de Nötzli Proéminence osseuse Chondrolyse antéro-supérieure +++ Lésions du labrum | Rétroversion acétabulaire Coxa profunda Chondrolyse antéro-supérieure Chondrolyse postéro-inférieure Lésions du labrum +++ Signes d’impactions osseuses (col, acetabulum) |
Conflit fémoro-acétabulaire de type came
Physiopathologie et étiologies
Le conflit de type came concerne de façon préférentielle le jeune sportif de sexe masculin et survient lors des mouvements en flexion et rotation interne. L’effet came est la résultante d’un conflit entre l’acetabulum et une tête fémorale non sphérique présentant une proéminence de la jonction tête-col. Il existe ainsi une saillie osseuse de la jonction tête-col (bump des Anglo-Saxons) qui entraîne une diminution de l’offset (rapport tête/col) cervico-céphalique antérieur [3]. L’origine congénitale ou bien acquise (lors de microtraumatismes répétés) de cette hypertrophie de la jonction cervico-céphalique n’est pas à l’heure actuelle définitivement établie. Il semble toutefois, que le conflit fémoro-acétabulaire par effet came soit plus fréquemment retrouvé en cas d’antécédents de pathologie de la hanche qui entraîne une perte de sphéricité céphalique : maladie de Legg-Perthes-Calvé, épiphysiolyse, traumatisme fracturaire, etc. Si la déformation de l’offset est le plus souvent antérieure, elle peut être également localisée en position antéro-supérieure ou plus latérale. On décrit alors une déformation en « crosse de revolver » de l’extrémité supérieure du fémur qui devra être comparée à l’aspect morphologique de l’extrémité supérieure controlatérale supposée normale. Lors des mouvements de flexion-rotation interne, la jonction cervico-céphalique anormalement hypertrophique entre en contact avec le labrum et le cartilage articulaire qui subit une atteinte mécanique. Il existe également des lésions du labrum à type de fissuration liée aux contraintes exercées sur celui-ci lors du retour à l’extension de la hanche. Si dans la grande majorité des cas il existera des anomalies morphologiques expliquant un contact précoce ou exagéré entre le fémur et l’acetabulum, dans des conditions plus rares, un conflit antérieur fémoro-acétabulaire de type came peut survenir en l’absence d’anomalies anatomiques mais chez des patients exerçant un stress inhabituel sur la hanche ou pratiquant une activité à risque de conflit, qu’elle soit professionnelle ou sportive (danse, football).
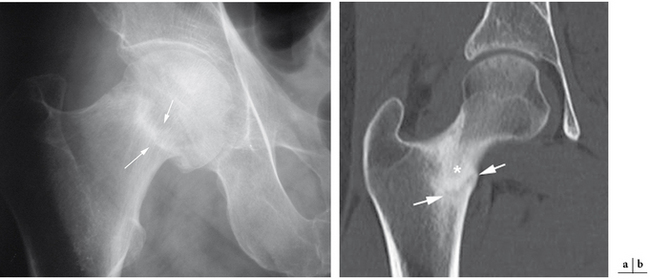
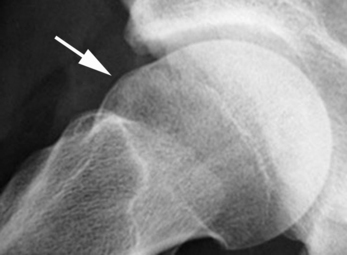
Les étiologies les plus classiques à l’origine d’un conflit fémoro-acétabulaire de type came sont constituées par les séquelles d’épiphysiolyse et les séquelles traumatiques aboutissant à une coxa vara. Dans l’évolution de l’épiphysiolyse, on note un remodelage progressif du col qui aboutit à la formation d’une saillie osseuse de topographie antéro-supérieure (fig. 5.14), pouvant être à l’origine d’un conflit fémoro-acétabulaire de type came et expliquant les atteintes dégénératives précoces fréquemment observées chez ces patients. Les fractures du col fémoral consolidées en coxa vara peuvent également être à l’origine d’un conflit fémoro-acétabulaire de type came par malposition acquise du col fémoral [67, 135].
Bilan d’imagerie
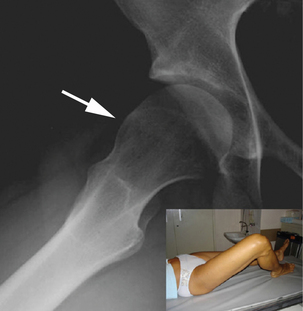
Le bilan radiographique comprendra un bassin de face et une incidence de profil au choix, incidence de Ducroquet ou incidence de Dunn [127, 182, 183]. Sur le cliché de face, il existe une déformation caractéristique en « crosse de revolver » due à l’augmentation du diamètre antéro-postérieur du col fémoral et à la perte de la concavité de la jonction cervico-céphalique. Si le profil standard de Ducroquet en flexion à 90° permet de dégager la partie antérieure du col à la recherche d’un conflit de hanche par effet came, il semble toutefois préférable de réaliser un cliché en profil de Dunn (incidence centrée sur la tête fémorale, le rayon est vertical, le patient étant en décubitus dorsal, la jambe posée sur une cale, la hanche en flexion à 90°, en adduction aux alentours de 20° et en rotation neutre) qui est considéré comme le plus rentable pour le diagnostic des conflits fémoraux acétabulaires de type came, car il met plus facilement en évidence la partie antéro-latérale du col fémoral en cause dans le conflit. On recherchera les deux anomalies osseuses principales à l’origine de l’effet came : la non-sphéricité de la tête fémorale [127, 182, 183] et la diminution de l’offset avec perte de la concavité de la jonction cervico-céphalique. Certains auteurs (fig. 5.15) [40] ont récemment proposé une incidence à 30° de flexion-abduction-rotation externe, particulièrement simple à réaliser et permettant de rechercher aisément la présence d’une asymétrie du col liée à un débord osseux constitutionnel, une séquelle d’épiphysiolyse, une coxa plana ou un remaniement traumatique, par le calcul de l’« offset ratio » ou de l’angle a de Nötzli [137].
Toutes ces anomalies morphologiques osseuses peuvent être plus facilement diagnostiquées sur des coupes axiales TDM ou IRM [15] à condition de mesurer ces différents éléments pathologiques sur des reconstructions axiales obliques passant par le col fémoral, ce qui impose une acquisition de type volumique.
Plusieurs mesures ont été proposées :
– la mesure de la diminution de l’offset cervico-céphalique antérieur qui correspond à la mesure entre la partie la plus antérieure et saillante du col fémoral et le rayon antérieur maximal de la tête fémorale. Il est considéré comme anormal en dessous de 0,15 [14]. De façon « plus visuelle », on peut suspecter une diminution de cet offset lorsqu’il existe un faible débord antérieur de la tête fémorale par rapport au col ;
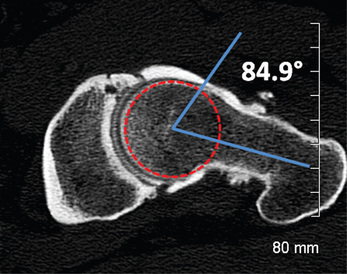
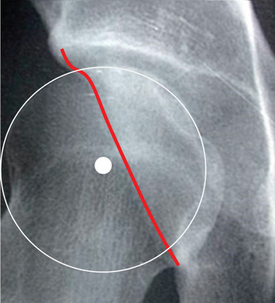
– la mesure de l’angle a de Nötzli : le sommet de cet angle correspond au centre de la tête fémorale et il est formé par les droites joignant ce point remarquable au centre du col fémoral d’une part et au point de divergence entre la circonférence de la tête fémorale et la face antérieure de la jonction tête-col d’autre part (fig. 5.16). Pour son auteur [137], les valeurs normales de cet angle se situent en dessous de 50° ; une valeur supérieure à 55° est le témoin d’un conflit fémoro-acétabulaire par hypertrophie de la jonction tête-col. Il faut noter que d’autres auteurs ont montré que cette mesure pouvait être imparfaite quand l’hypertrophie se situait en position antéro-supérieure ou bien plus latéralement.
Bilan lésionnel
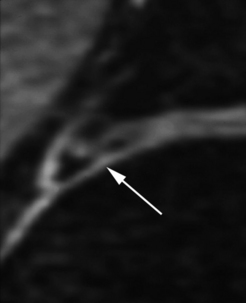
Chronologiquement, les séquelles anatomiques d’un conflit fémoro-acétabulaire par effet came sont : l’atteinte du cartilage, la survenue de lésions labrales et enfin une atteinte de l’os sous-chondral. La délamination du cartilage de l’acetabulum semble être la lésion initiale. Cette atteinte n’est que rarement diagnostiquée à l’aide des clichés simples et nécessitera un bilan d’imagerie en coupe avec injection de produit de contraste au sein de la cavité articulaire (arthroscanner ou arthro-IRM) [151, 152]. L’IRM simple visualise plus difficilement cette atteinte cartilagineuse débutante mais peut orienter vers le diagnostic par la présence de signes indirects comme un œdème de l’os sous-chondral ou la présence de petites lésions géodiques sous-chondrales (fig. 5.17). L’atteinte du labrum est plus tardive et correspond à des lésions fissuraires liées à son étirement lors des mouvements de flexion-extension de la hanche. Là aussi des examens avec injection de produit de contraste intra-articulaires se révèlent largement supérieurs par rapport à l’IRM conventionnelle (fig. 5.18). Enfin, des lésions osseuses localisées au niveau de la jonction tête-col pourront être identifiées, y compris sur les clichés conventionnels (fig. 5.19). Il s’agit de lacunes de la face antérieure du col fémoral (herniation pit des Anglo-Saxons) qui sont la conséquence mécanique du conflit entre le fémur et l’acetabulum dans les effets came [116]. Le scanner simple est souvent suffisant pour leur diagnostic, mais les techniques avec opacification intra-articulaire permettent parfois de retrouver le passage du produit de contraste au sein de cette formation géodique intra-osseuse. Quant à l’IRM, elle met en évidence la présence d’un œdème intra-osseux du spongieux correspondant au signe secondaire le plus précoce de l’existence de ces formations géodiques. De façon plus anecdotique, il faut connaître l’association extrêmement fréquente entre la présence d’un os acétabulaire et les anomalies de la jonction tête-col. Cela a amené certains auteurs à avancer l’hypothèse que l’os acétabulaire correspondait à une fracture de fatigue du rebord cotyloïdien chez des patients présentant un conflit fémoro-acétabulaire de type came [152].
Conflit fémoro-acétabulaire de type tenaille
Physiopathologie et étiologies
L’anomalie morphologique est dans ce cas une proéminence du mur antérieur de l’acetabulum qui entraîne un contact anormal précoce entre le col fémoral et le rebord acétabulaire [44, 152] (voir fig. 5.13). Il existe un excès de couverture de la tête, excès qui peut être soit antérieur et focal en raison d’une rétroversion du cotyle, soit plus global dans le cadre d’une protrusion acétabulaire ou d’une coxa profunda. Dans des cas plus rares, le facteur anatomique à l’origine du conflit est fémoral, telle l’existence d’une coxa magna. En raison de ces différentes anomalies morphologiques, le col fémoral entre précocement en contact avec le bourrelet lors de la flexion de la hanche ; la tête fémorale subit quant à elle un mouvement de translation postérieure et vient s’impacter au niveau de la face postérieure de l’acetabulum par un véritable phénomène de contrecoup. Les lésions anatomiques engendrées par ce type de conflit intéressent donc en premier lieu le labrum acétabulaire qui apparaît habituellement petit, siège d’une lésion de sa face articulaire. Les microtraumatismes répétés peuvent induire une ossification séquellaire de la base du labrum. Les lésions cartilagineuses sont plus tardives et plus modérées, la transmission de la force d’impact au cartilage se limitant à une bande étroite le long du rebord acétabulaire. D’autres étiologies à l’origine d’un conflit fémoro-acétabulaire de type tenaille peuvent être retrouvées : proéminence de la paroi antérieure, hyperlordose lombaire avec déséquilibre du bassin, séquelles d’ostéotomie acétabulaire.
Bilan d’imagerie
Rétroversion acétabulaire
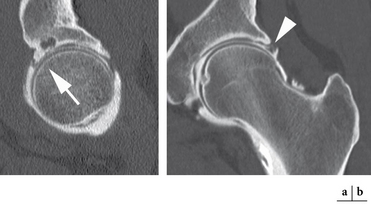
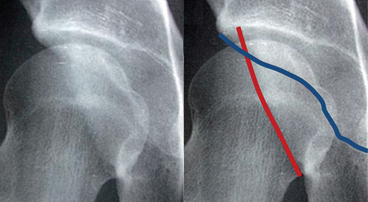
Elle se définit comme une orientation postérieure de l’acetabulum qui à l’état normal présente une antéversion physiologique d’environ 25°. Elle est le plus souvent constitutionnelle mais peut également représenter une séquelle traumatique. La rétroversion acétabulaire doit être recherchée sur les clichés conventionnels de face : physiologiquement, les lignes correspondant au mur antérieur et au mur postérieur de l’acetabulum ne se croisent pas ; dans le cadre d’une rétroversion acétabulaire, il existe à la partie crâniale de l’articulation un croisement de celles-ci pour former le signe du « 8 » radiologique (fig. 5.20). Un autre signe radiologique à rechercher sur le bassin de face est le « signe de la paroi postérieure » : il correspond à la projection du mur postérieur de l’acetabulum en dedans du centre de la tête fémorale, indiquant de ce fait une couverture postérieure insuffisante (fig. 5.21). L’analyse de cette rétroversion acétabulaire est souvent plus difficile à appréhender sur des coupes axiales scanographiques ou IRM et devra dans tous les cas être réalisée sur les coupes les plus proximales.
Protrusion acétabulaire et coxa profunda
Dans ces deux hypothèses, l’excès de couverture est global, à la fois antérieur et postérieur. En cas de protrusion acétabulaire, les clichés de face mettent en évidence un franchissement de la ligne ilio-ischiatique par le bord médial de la tête fémorale (fig. 5.22). Ce débord est d’au moins 3 mm chez l’homme et de 6 mm chez la femme [10, 85]. Dans le cas d’une coxa profunda, le débord est moindre et les clichés simples de face retrouvent un signe du croisement médial entre la ligne ilio-ischiatique et la ligne du fond du cotyle. L’analyse de ces anomalies morphologiques est facilitée à l’aide de coupes axiales TDM ou IRM [15] ; le tracé de la droite passant par les rebords osseux antérieurs et postérieurs du cotyle permet ainsi de situer le centre de la tête fémorale à l’intérieur de cette ligne dans le cas d’une protrusion acétabulaire (fig. 5.23).
Bilan lésionnel
La recherche des séquelles anatomiques consécutives à un conflit fémoro-acétabulaire par effet tenaille se réalise au mieux par un examen en coupe après injection intra-articulaire de produit de contraste. Contrairement au conflit fémoro-acétabulaire par effet came où l’atteinte cartilagineuse précède l’atteinte du bourrelet, on recherchera dans ce cadre nosologique une atteinte initiale du labrum acétabulaire suivie d’une atteinte cartilagineuse plus tardive. En arthroscanner ou en arthro-IRM, l’atteinte dégénérative puis fissuraire du labrum se situe dans sa partie antéro-supérieure [152] (fig. 5.24). Dans les cas plus avancés, on peut noter la survenue d’une ossification du bourrelet (accentuant ainsi l’anomalie initiale à l’origine du conflit) ou d’une dégénérescence kystique de celui-ci (mieux analysée par l’IRM). L’atteinte du cartilage survient plus tardivement et est habituellement moins sévère que dans le conflit fémoro-acétabulaire par effet came. Sa topographie est également différente puisque fréquemment de localisation postérieure en raison du phénomène de contrecoup et de la translation postérieure subie par la tête fémorale.
Aspects thérapeutiques des conflits fémoro-acétabulaires
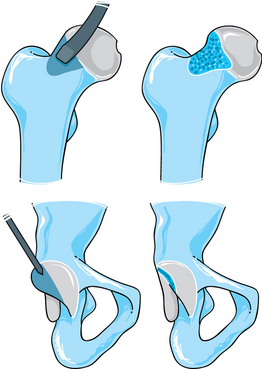
Le traitement des conflits fémoro-acétabulaires dépend d’une part de la sévérité clinique des lésions et d’autre part de l’étiologie anatomique du conflit [121, 147]. En cas de diagnostic précoce et en l’absence d’atteinte dégénérative avérée, le traitement conservateur est proposé. Dans les cas réfractaires, une solution chirurgicale est habituellement indiquée en respectant un délai d’au moins 6 mois entre l’apparition de douleurs et l’intervention. Si les lésions associées (labrales, cartilagineuses) doivent être bien évidemment prises en compte dans le traitement, elles sont considérées avant tout comme les victimes du conflit et leur traitement isolé ne permet habituellement pas d’améliorer le syndrome douloureux. Selon les habitudes de l’opérateur, ces techniques chirurgicales s’effectuent soit à ciel ouvert, soit de façon plus difficile par arthroscopie [82, 122]. Il faudra donc, en fonction des étiologies, réaliser une plastie chirurgicale de « resurfaçage » soit de la partie antérieure du col (ostéoplastie) dans les conflits par effet came (fig. 5.25), soit de la paroi antérieure de l’acetabulum (acétabuloplastie) lors d’un conflit par effet tenaille ; une ostéotomie de réorientation de l’acetabulum peut également être nécessaire. Enfin, les deux types de conflit étant souvent associés, le geste pourra ne pas se limiter à l’une de ces procédures. Si les résultats à court terme sont en général bons (disparition de la symptomatologie douloureuse, amélioration fonctionnelle avec gain de la mobilité articulaire en rotation interne de l’ordre de 20°), ceux à plus long terme restent inconnus. Le recul des différentes séries publiées est souvent insuffisant et, si le geste chirurgical de la plastie du col ou du rebord antérieur de l’acetabulum est maintenant bien codifié (fig. 5.26), les différentes voies d’abord et notamment la place de l’arthroscopie restent très discutées.
Fractures de stress
Une fracture de stress ou fracture de contrainte correspond à une solution de continuité qui apparaît sur un os sain sans lésion traumatique véritable. Chez le sportif, il s’agit d’une hypersollicitation osseuse chez un sujet jeune (voire un enfant [161]) dont l’activité est généralement soutenue. En raison de multiples microtraumatismes dus à un surentraînement ou en cas d’activité sportive inhabituelle pour le patient, la fracture survient lorsque les capacités normales de réparation de l’os sont dépassées.
Les sites d’atteinte sont bien connus ainsi que les activités sportives à risque [30, 123, 124, 174] (tableau 5.2).
Tableau 5.2 Fractures de stress : sites d’atteinte et sports à risque.
| Localisation | Sport en cause |
|---|---|
| Pubis | Escrime Athlétisme (sprint, saut de haies, marathon) |
| Sacrum | Gymnastique Aérobic |
| Col fémoral | Athlétisme (sprint, marathon) |
Malheureusement, au niveau de l’os cortical, les clichés standard sont souvent normaux au début de l’évolution. Il faudra savoir les répéter pour visualiser une apposition périostée débutante (2e semaine) ou la visualisation du trait fracturaire au sein d’une condensation osseuse (à partir de la 3e semaine). Au niveau de l’os trabéculaire, la lésion se présente comme une zone linéaire condensée apparaissant vers la seconde semaine (fig. 5.27). Mais, en règle générale, ces anomalies sont souvent difficiles à déceler et le diagnostic reste douteux. On peut s’aider de la scintigraphie osseuse au stade infraradiologique, qui montre une hyperfixation globale non spécifique ou parfois en bande plus évocatrice, notamment au niveau du col. Le nombre des faux positifs scintigraphiques reste élevé (environ 30 %), ce qui incite à l’utilisation d’autres techniques d’imagerie [174]. Le scanner multicoupes permet une analyse fine et des reconstructions multiplanaires de grande qualité. Mais là aussi sa réalisation trop précoce méconnaît le trait fracturaire ou la zone d’ostéosclérose séquellaire.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree


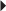 ).
).
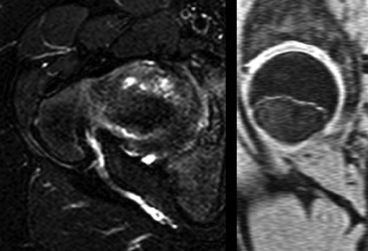
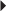 ) avec pénétration du produit de contraste en son sein. On note également une atteinte cartilagineuse débutante (→) ainsi que des géodes sous-chondrales.
) avec pénétration du produit de contraste en son sein. On note également une atteinte cartilagineuse débutante (→) ainsi que des géodes sous-chondrales.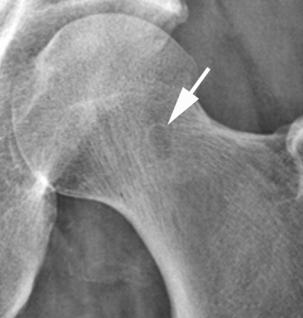
 ).
).
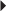 ) croise la ligne ilio-ischiatique (→).
) croise la ligne ilio-ischiatique (→).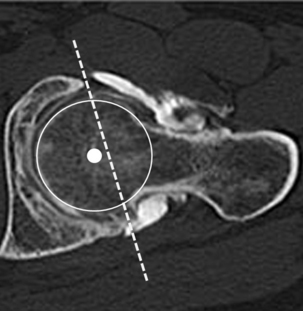
 ) se projette en dedans de la lignée, joignant les rebords osseux antérieurs et postérieurs du cotyle en raison d’un excès de couverture acétabulaire.
) se projette en dedans de la lignée, joignant les rebords osseux antérieurs et postérieurs du cotyle en raison d’un excès de couverture acétabulaire.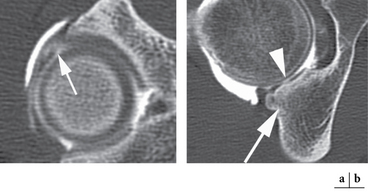
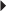 ) témoignant de la chondropathie à la partie postérieure de l’articulation et une condensation osseuse du rebord postérieur acétabulaire en raison de contrecoups de la tête fémorale sur celui-ci.
) témoignant de la chondropathie à la partie postérieure de l’articulation et une condensation osseuse du rebord postérieur acétabulaire en raison de contrecoups de la tête fémorale sur celui-ci.