8. Situations Cliniques et Symptomatiques Courantes en Maternité
CATÉGORIES PONDÉRALES ET MATURATIVES
Hypotrophie (retard de croissance intra-utérin, RCIU)
Définitions
L’hypotrophie est définie par un PN inférieur au 10e percentile des valeurs de référence (cf. tableau 2.II., p. 18).
Chez les nouveau-nés à terme, on distingue schématiquement deux grands tableaux cliniques:
– le RCIU asymétrique ou dysharmonieux: le déficit pondéral est important, mais taille et périmètre céphalique sont proches de la moyenne pour l’âge gestationnel (l’index pondéral: poids de naissance en g × 100/(taille en cm)3 est bas); le nouveau-né paraît long, maigre, avec une tête relativement grosse par rapport à un tronc étroit; la peau est plissée, fripée, du fait de l’absence de tissu graisseux sous-cutané et de muscles peu développés; la croissance fœtale n’a été perturbée que de façon tardive (après 30-32 SA).
– le RCIU symétrique ou harmonieux: le retentissement est à peu près homogène sur les trois paramètres habituels de la croissance: poids, taille et périmètre céphalique (l’index pondéral est normal: valeur du 10e percentile à ≥ 38 SA = 2,25); l’aspect du nouveau-né est plus harmonieux, mais il a comme le précédent une importante maigreur, un aspect fripé, des téguments pâles, une vigilance parfaite et une hypertonie franche; la croissance fœtale a été perturbée de façon précoce (avant 24-26 SA).
Complications
Comme tout nouveau-né dépourvu de réserves énergétiques, le nouveau-né atteint de RCIU est particulièrement exposé aux trois complications que sont l’hypothermie, l’hypoglycémie et l’hypocalcémie. Les autres pathologies fréquentes du RCIU sont l’asphyxie (cf. p. 72), l’inhalation méconiale (cf. p. 260 et 335), et la polyglobulie (cf. p. 291).
HYPOTHERMIE
La stabilité des conditions environnementales est de grande importance dans les soins aux nouveau-nés de faible poids. Dès l’arrivée d’une parturiente, il convient de préchauffer l’incubateur à une température de 35-37 °C et d’y placer des langes ainsi que les vêtements de l’enfant pour les réchauffer. L’hypothermie majore les risques d’hypoglycémie. Elle est prévenue, pour les nouveau-nés de PN > 2 300-2 400 g, par un habillage chaud ± emmaillotage; les nouveau-nés de PN < 2 300-2 400 g doivent être maintenus en incubateur ou berceau chauffant pendant plus de 24-48 heures.
HYPOGLYCÉMIE
Sa prévention et son traitement sont détaillées page 280. L’apport de triglycérides à chaîne moyenne est essentiel pour la néoglucogenèse (cf. p. 8). L’apport d’acides aminés glucoformateurs est particulièrement utile, par le lait ou, lorsque l’alimentation entérale ne peut être débutée immédiatement, par un soluté d’acides aminés introduit dans la perfusion dès le premier jour de vie.
Qualité de la nutrition
Elle est fondamentale pour la croissance postnatale des nouveau-nés atteints de RCIU. Il faut choisir des formules lactées supplémentées en AGPI-CL, contenant du DHA et du AA et le moins possible d’EPA, et supplémentées en TCM. En pratique:
– l’allaitement est maternel: il ne doit pas s’agir d’un allaitement à la demande; le personnel soignant doit particulièrement entourer ces couples mère-enfant pour aider à la mise au sein et aux tétées, qui sont particulièrement difficiles. Au besoin, utiliser des compléments, soit de lait maternel tiré, soit d’une formule artificielle riche en TCM, administrés à la tasse ou à la paille;
– l’allaitement est artificiel: il convient d’utiliser un aliment lacté de régime pour nouveau-né de faible poids de naissance, riche en AGPI-CL et en TCM (cf. p. 167); les autres formules lactées n’ont pas leur place dans le contexte de RCIU. Nous conseillons de maintenir ce type de lait jusqu’au rattrapage de la croissance (taille > –2 ET pour l’âge, poids > 10e centile pour la taille et > 3 500-4 000 g);
– dans tous les cas, les tétées doivent être proposées toutes les 3 heures environ (pas moins de 7 tétées en 24 heures); et le recours aux petits moyens, tels que l’alimentation à la tasse (tableau 8.I) ou à la paille et les stimulations orofaciales, est vivement recommandé.
| Objectifs | – Favoriser l’allaitement au sein et/ou éviter l’alimentation par sonde. – Limiter la séparation mère-enfant chez l’enfant hypotrophe, capable de déglutir mais ayant une succion insuffisante. – Renforcer le lien père-mère-enfant. |
| Matériel | Une petite tasse, une serviette, lait maternel ou industriel, beaucoup de tendresse, de la disponibilité. |
| Méthode | Le 1er jour : – Mise au sein pendant une durée limitée (10 à 20 minutes) afin que le nouveau-né ne se fatigue pas. L’apprentissage à la tasse se fait simultanément. Le complément d’alimentation se fait en donnant à boire à l’enfant à l’aide d’une tasse: lait maternel tiré, ou lait pour nouveau-né de FPN. L’enfant est maintenu dans une position semi-verticale, le lait affleure les lèvres, sans être introduit dans la bouche: l’enfant va laper le lait, puis le boire par petites gorgées. |
| 2e et 3e jours : – Le complément est toujours donné à la tasse, l’enfant déglutit mais ne tête pas. Il maîtrise désormais la technique! | |
| xe jour : – La tendance s’inverse: il refuse la tasse et tête bien le sein de sa mère; c’est gagné, l’enfant sort de la maternité avec un allaitement maternel exclusif. – Ne plus réveiller l’enfant pour boire (dès que son état de santé l’autorise). – Suivre son rythme. | |
| Surveillance | – Les quantités bues, le poids, le taux de glycémie évalué par bandelette, la quantité totale de lait bue par 24 heures. |
En pratique
Il appartient au pédiatre de maternité de faire adopter par le personnel soignant des attitudes systématiques lors de la naissance d’un nouveau-né atteint de RCIU: repérage de ces enfants, prévention de l’hypothermie, de l’hypoglycémie et de l’hypocalcémie, et démarrage d’une nutrition adaptée. Ces mesures sont essentielles pour la bonne adaptation à la vie extrautérine de ces enfants.
Restriction de croissance in utero
C’est à partir de cette constatation qu’a été défini le concept de restriction de croissance fœtale. En France, à la suite de l’étude de l’AUDIPOG, N. Mamelle et al. l’ont définie par un PN < 5e percentile de la distribution des PN pour l’AG après ajustement sur les caractéristiques constitutionnelles de l’enfant et de sa mère: sexe, rang de naissance, poids habituel et taille maternels. Cette méthode permet de distinguer, au sein de la population des RCIU, les enfants « constitutionnellement petits » (un tiers des hypotrophiques à terme) et ceux dont le potentiel génétique de croissance fœtale a été altéré par un phénomène pathologique (deux tiers des hypotrophiques à terme); elle permet également de mettre en évidence que 1,4 % des nouveau-nés classés comme eutrophiques ont en réalité pâti d’une restriction de croissance fœtale.
Hypertrophie
L’hypertrophie est définie par un PN supérieur au 90e percentile pour l’AG selon les valeurs de référence (cf. tableau 2.II, p. 18). Il convient de comparer poids, taille et périmètre céphalique de naissance de l’enfant à ces valeurs de référence.
| Âge gestationnel | Avant 36 semaines | 37-38 semaines | 39-40 semaines | 41-42 semaines | |
|---|---|---|---|---|---|
| Vernix | Épais et diffus | Diffus | Moins abondant | Absent | |
| Aspect cutané | Peau transparente avec nombreuses veinules sur l’abdomen | Rose, veines moins apparentes et plus grosses | Rose pâle et réseau veineux non visible | ||
| Lanugo | Disparition progressive | Fin, limité aux épaules | Absent | Absent | |
| Consistance de la peau | Fine | Douce, de plus en plus épaisse | Desquamation | ||
| Striation plantaire | 1 ou 2 plis au 1/3 antérieur | Plis plus nombreux sur les 2/3 antérieurs | Nombreux plis sur toute la plante | ||
| Cheveux | Laineux, cornes frontales non dégagées | Intermédiaires | Soyeux, cornes frontales dégagées | ||
| Pavillon de l’oreille | Pliable, cartilage absent | Pliable, cartilage présent | Raide, cartilage bien palpable | ||
| Diamètre mamelonnaire | 2mm | 4mm | ≥ 7mm | ≥ 7mm | |
| Organes génitaux externes | Fille | Grandes lèvres très distantes, clitoris saillant | Grandes lèvres recouvrant presque les petites lèvres | Petites lèvres et clitoris recouverts | |
| Garçon | Testicules en position haute à la sortie du canal inguinal, scrotum peu plissé | Intermédiaires | Testicules au fond des bourses, scrotum plissé | ||
Avant la naissance, l’hypertrophie est parfois évoquée, ce qui permet la prévention des risques obstétricaux que sont l’asphyxie (cf. p. 72) et les divers traumatismes obstétricaux de gravité variable (fracture de la clavicule, dystocie des épaules, fracture du crâne, fracture des os longs; complications neurologiques à type d’hémorragie cérébro-méningée ou de paralysie du plexus brachial ou faciale; etc.). Le diagnostic de disproportion fœto-pelvienne conduisait souvent à un accouchement par voie haute; la mauvaise prédiction du risque de dystocie des épaules et d’élongation du plexus brachial (excepté l’association mère diabétique et estimation du poids fœtal > 4 500 g) et la prévalence très faible des séquelles peuvent faire préférer un accouchement par voie basse par un obstétricien entraîné aux manœuvres.
Après la naissance, le risque principal est l’hypoglycémie précoce. La surveillance de la glycémie par bandelette est débutée à H1 et renouvelée toutes les trois heures. Chez les nouveau-nés exceptionnellement gros (PN > 4 500 g) et ceux ayant une morphologie évocatrice de nouveau-né de mère diabétique (même si cette notion n’est pas connue), la surveillance doit être pratiquée toutes les heures pendant trois à six heures, puis espacée selon les résultats (cf. p. 280). L’alimentation doit être débutée très précocement (idéalement < H1), et poursuivie régulièrement (il ne peut pas s’agir d’un allaitement à la demande dans les 48 premières heures de vie).
L’examen clinique précise la morphologie de l’enfant:
– il s’agit d’un grand bébé harmonieux: poids et taille sont symétriques sur les courbes, le visage n’est pas bouffi (joues non rebondies); l’enfant n’a habituellement aucune pathologie causale et son risque hypoglycémique est faible;
– l’enfant est gros, bouffi et infiltré; le poids est plus élevé que la taille; la morphologie évoque celle d’un nouveau-né de mère diabétique (NNMD); le risque hypoglycémique est élevé. Les complications de l’accouchement doivent être recherchées en fonction de l’anamnèse obstétricale: veillez plus particulièrement à l’examen des clavicules.
Au terme de l’examen clinique, on peut souvent attribuer une étiologie à l’hypertrophie:
– diabète maternel mal équilibré (cf. p. 211); l’hyperinsulinisme primitif par hyperfonctionnement des cellules B du pancréas a l’aspect clinique d’un NNMD alors que la mère n’est pas diabétique;
– multiparité;
– grande taille des parents;
– obésité maternelle ;
– trois syndromes rares:
– le syndrome de Sotos (gigantisme cérébral) comporte une très grande taille (taille de naissance ≥ 55cm), une dysmorphie et un retard mental;
– le syndrome de Wiedemann-Beckwith prédomine chez les filles (60 %), et comporte un poids plus élevé que la taille et deux signes distinctifs, la macroglossie et la fissure du lobule de l’oreille (persistant toute la vie), alors que la présence d’une omphalocèle (en règle de petite taille) est inconstante;
– le syndrome de Simpson-Golabi-Behmel est un syndrome récessif lié à l’X qui comporte un faciès grossier (grande bouche, grosses lèvres, grosse langue, hypertélorisme), un cou court, une hépato-splénomégalie, une hypoplasie des ongles et parfois une polydactylie post-axiale des mains ou des pieds.
Faible prématurité en maternité: le préterme (35-37 SA)
Physiologiquement, au plan de la commande respiratoire par exemple, le tournant maturatif réel se situant en moyenne vers la 40e semaine, un nouveau-né de 38 SA est plus proche d’un prématuré de 35 SA qu’il ne l’est d’un nouveau-né pleinement à terme de 41 SA.
Il n’y a aucune pathologie vraiment spécifique du nouveau-né prématuré: il y a seulement dans cette catégorie de nouveau-nés une surfréquence d’un certain nombre de troubles qui sont dus à – ou au moins qui sont favorisés par – l’immaturité viscérale; ces troubles sont d’autant plus fréquents que la prématurité est plus importante; ils peuvent cependant, bien que rarement, être observés chez le nouveau-né à terme (tels par exemple: maladie des membranes hyalines, entérocolite ulcéronécrosante, hémorragie cérébrale intraventriculaire).
L’attitude pédiatrique la plus cohérente devant tout nouveau-né prématuré consiste à:
– faire une évaluation précise de l’âge gestationnel probable du nouveau-né: critères chronologiques (anamnèse obstétricale), critères morphologiques (tableau 8.II), critères neurologiques (voirfig. 5.1, p. 87);
– déduire de cette évaluation les risques statistiques qui pèsent sur l’enfant, dans l’immédiat comme dans le futur, en se rappelant qu’ils sont plus liés à l’AG qu’au PN (faussement rassurant lorsqu’il est ≥ 2 500 g);
– prescrire la surveillance et/ou les traitements adaptés: dépister et traiter une détresse respiratoire; dépister systématiquement l’infection bactérienne maternofœtale par la réalisation de prélèvements périphériques (liquide gastrique, placenta, et sites périphériques) à la naissance;
– prévenir l’hypothermie, l’hypoglycémie, l’hypocalcémie; les principes nutritionnels sont les mêmes que pour les nouveau-nés atteints de RCIU (cf. p. 167) ;
– dépister et traiter l’ictère, dont la fréquence est d’autant plus grande que l’enfant est plus prématuré.
Nouveau-nés jumeaux
Les grossesses multiples causent fréquemment une hypotrophie fœtale et/ou une prématurité. Entre 1981 et 1997, on a assisté à une augmentation du nombre de jumeaux de plus 45 %! Le taux de grossesses gémellaires a été multiplié par 1,6 entre 1972 et 1996. Cette augmentation récente serait due pour un tiers environ à l’âge maternel plus avancé et pour deux tiers aux techniques d’assistance médicale à la procréation (AMP), en soulignant que la majorité des jumeaux naît hors FIV.
La fréquence des grossesses gémellaires dizygotes spontanées est estimée à 1 pour 80-90. Les facteurs identifiés comme augmentant la fréquence des jumeaux dizygotes sont: l’ethnie (taux le plus bas du monde de 2,3 pour 1 000 au Japon, taux le plus élevé de 49 pour 1 000 au Niger), la photopériode (juillet), l’âge maternel (pic à 37 ans), la pollution par les hydrocarbures, la famille du côté de la mère, les inducteurs de l’ovulation. Les jumeaux dizygotes ont toujours des placentas dichoriaux, mais ils sont parfois fusionnés.
La fréquence des jumeaux monozygotes est fixe à 3,5 pour 1 000 grossesses. Ils sont issus d’un seul et même œuf, qui s’est divisé en deux au cours des 14 premiers jours du développement. Selon la date de la division, la placentation est dichoriale (30 % des cas, séparation avant 3 jours) ou monochoriale, diamniotique (≈ 69 %, entre 3 et 9 jours) ou monoamniotique (≈ 1 %, entre 9 et 12 jours; au-delà, ce sont les situations exceptionnelles de jumeaux siamois et de fœtus in fetu).
Naissance
L’accueil en salle de naissance nécessite une équipe et un lot de matériel complet pour chaque enfant (cf. p. 26).
Le caractère gémellaire d’une grossesse expose à 6 complications principales:
– prématurité (30 à 50 % des jumeaux naissent prématurément);
– RCIU (risque multiplié par 10);
– conséquences des anastomoses vasculaires placentaires;
– conséquences d’une malposition intra-utérine;
– asphyxie pernatale;
– taux plus élevé de malformations (donnée toujours controversée dans les études les plus récentes).
L’examen clinique et les soins initiaux doivent tenir compte de ces complications potentielles (se reporter aux chapitres respectifs).
La naissance d’un jumeau dont le co-jumeau est décédé in utero au deuxième ou troisième trimestre survient dans 4 % des grossesses gémellaires. Des lésions viscérales de nature vasculaire doivent être systématiquement recherchées: une échographie du cerveau et des reins doit être réalisée.
Syndrome transfuseur-transfusé
Il est observé dans les grossesses monozygotes dont la placentation est de type monochorial diamniotique. Quinze pour cent de ces grossesses développent cette complication. Il est dû à l’existence d’anastomoses vasculaires artério-veineuses cotylédonaires, profondes, entre les deux circulations fœtales. L’un des deux fœtus devient ainsi le « transfuseur » ou « donneur », l’autre le « transfusé » ou « receveur ». Ces anastomoses accroissent la morbidité et la mortalité, toute variation hémodynamique de l’un ayant des conséquences chez l’autre.
Le diagnostic postnatal du syndrome transfuseur-transfusé (lorsqu’il n’a pas été posé en anténatal) est classiquement établi sur une différence pondérale de plus de 20 % et une différence des taux d’hémoglobine supérieure à 50 g/1 entre les deux jumeaux. Ces constatations n’ont en fait, ni une bonne sensibilité, ni une bonne spécificité. L’examen du placenta montre le caractère monochorial de la grossesse, et fait la preuve de l’existence d’anastomoses vasculaires profondes par l’injection de lait dans les vaisseaux placentaires.
Les soins postnatals sont différents chez l’un et l’autre jumeau. Chez le petit jumeau « donneur »: transfusion sanguine pour corriger l’anémie et l’hypovolémie (cf. p. 289); prévention de l’hypoglycémie néonatale, qui est volontiers prolongée pendant plusieurs jours (cf. p. 280). Chez le gros jumeau « receveur »: traitement de la polyglobulie et de l’éventuelle insuffisance cardiaque à haut débit (cf. p. 283).
Vrais ou faux jumeaux?
Le diagnostic anténatal de la chorionicité repose sur l’échographie réalisée entre 10 et 13 SA. Ce diagnostic a un grand intérêt pour l’évolution de la grossesse: les grossesses dichoriales sont plus exposées à la prématurité et à l’hypotrophie fœtale; les grossesses monochoriales sont plus exposées aux lésions vasculaires et aux anomalies de configuration du cordon.
Le diagnostic postnatal repose sur l’examen des placentas: une placentation monochoriale affirme le caractère monozygote des jumeaux; une placentation dichoriale ne permet pas de conclure. Pour déterminer la zygosité de jumeaux de même sexe dont la placentation est de type dichorial, l’utilisation de marqueurs génétiques est indispensable: en pratique courante, la détermination des groupes sanguins (habituellement: ABO, Rhésus D, Rhésus CE, NMS, Kell, P, Duffy) est souvent suffisante, puisque deux enfants dont ≥ 6 groupes érythrocytaires indépendants sont identiques n’ont qu’une chance sur dix d’être dizygotes.
Discours aux parents et aides
L’allaitement maternel est tout à fait possible, la production de lait pouvant être double de celle d’une mère ayant eu une grossesse unique. Les deux bébés peuvent être mis au sein en même temps, les corps tournés vers l’extérieur. Le congé maternel est de 34 semaines (12 en anténatal et 22 en postnatal) pour des jumeaux et de 46 semaines (24 + 22) pour des triplés ou plus. Une travailleuse familiale peut être demandée pendant le congé postnatal; pour certaines Caisses d’allocations familiales, des heures sont gratuites, pour d’autres non. Il faut penser à faire rencontrer une assistante sociale pour faire le point sur les droits en période prénatale, et à donner les coordonnées des associations d’entraide avant la sortie de la maternité.
(Fédération jumeaux et plus, 28 place Saint-Georges, 75009 Paris; ou site internet: www.jumeaux-et-plus.fr).
DÉTRESSES RESPIRATOIRES NÉONATALES
Sémiologie
Une détresse respiratoire (DR) associe, à des degrés variables, trois éléments:
– la tachypnée ou polypnée, définie par une fréquence respiratoire supérieure à 60 par minute, est toujours pathologique quel que soit l’AG. Une fréquence respiratoire normale (35 à 50 par minute) ou ralentie (moins de 30 par minute) atteste d’une dyspnée obstructive, d’une atteinte centrale ou d’un épuisement;
– la cyanose à l’air ambiant (FiO2 = 21 %) est de degré variable. Il faut la rechercher sous un bon éclairage, au niveau des ongles et des lèvres; elle est parfois difficile à identifier du fait de la polyglobulie et/ou de l’insuffisance circulatoire périphérique fréquemment associée(s); son caractère oxygénodépendant (l’enfant rosit quand on élève la FiO2) est une aide diagnostique précieuse.
– les signes de lutte sont cotés par le score de Silverman (tableau 8.III).
| Synchronisation thoraco abdominale | Rétraction intercostale | Dépression épigastrique | Battement des ailes du nez | Geignement expiratoire | |
|---|---|---|---|---|---|
| 0 | Synchrone | Nulle | Nulle | Nul | Nul |
| 1 | Défaut d’ampliation | Peu visible | Peu visible | Minime | Audible au stéthoscope |
| 2 | Mouvement de bascule | Prononcée | Prononcée | Prononcé | Audible à distance |
L’examen clinique a trois buts:
1. dépister les désordres associés: l’hypothermie ne doit pas survenir si l’on se préoccupe de réchauffer le nouveau-né et de le placer dès les premières minutes à l’abri des courants d’air; l’insuffisance circulatoire aiguë est documentée par la mesure de la FC, du temps de recoloration des extrémités (nez), et de la pression artérielle; l’hypoglycémie doit être systématiquement dépistée (glycémie sur bandelette) et prévenue;
2. reconnaître les signes de gravité (syndrome d’asphyxie) nécessitant des manœuvres urgentes de réanimation respiratoire: trouble de la conscience, tachycardie et/ou HTA, sueurs (au front), rythme respiratoire irrégulier, diminution rapide des signes de lutte, aggravation de la cyanose, et coups de tête inspiratoires: un enfant dont on peut compter la FR sur les mouvements de tête asphyxie!
3. rechercher une cause chirurgicale:
– atrésie des choanes: vérifier la perméabilité des choanes;
– atrésie de l’œsophage: faire le test de la seringue;
– syndrome de Pierre Robin: inspecter la face et la cavité buccale à la recherche d’un rétrognathisme, d’une glossoptose et d’une fente palatine; la manœuvre urgente est alors de placer l’enfant en décubitus ventral, la tête légèrement déclive;
– hernie diaphragmatique congénitale: l’insuffisance respiratoire est sévère et immédiate dans deux tiers des cas, le murmure vésiculaire est aboli dans un hémithorax, les bruits du cœur sont déviés à droite pour 80 % des hernies (qui sont localisées à gauche), et l’abdomen est plat;
– dyspnée obstructive haute: le tirage est localisé au niveau du cou (sus-sternal, sterno-cléido-mastoïdien, sous-mentonnier) ou de la face (lèvre inférieure, battement des ailes du nez).
Étiologies médicales
Détresse respiratoire transitoire (DRT)
Elle est attribuée à un retard de résorption et/ou à l’absence d’arrêt de sécrétion du liquide pulmonaire (cf. p. 2).
Elle est favorisée par: une naissance par césarienne, surtout programmée avant tout début du travail (et donc « imprévue » pour le fœtus) et sous anesthésie générale à un terme « limite » (37-38 SA); l’hypoxie, l’obstruction des voies aériennes (non aération alvéolaire), et l’hypoprotidémie.
Les signes cliniques comportent: une tachypnée, pouvant être impressionnante, atteignant 80 à 120/mn; des signes de rétraction modestes; des râles fins aux bases pulmonaires, inconstants; une oxygénodépendance habituellement modérée (FiO2 ≤ 0,40), sans acidose.
L’évolution est favorable en moins de 48 heures: les signes de lutte et l’oxygénodépendance régressent en premier, la fréquence respiratoire se normalise secondairement. La mise en place d’une pression expiratoire positive (+ 4cm H2O) par canule nasale (VS-PEP) est le traitement optimal, notamment des formes sévères (FiO2 > 0,40).
Maladie des membranes hyalines
Elle touche presque exclusivement les prématurés mais quelquefois aussi des nouveau-nés d’AG de 36-38 SA, surtout lorsque leur naissance a été programmée.
Elle réalise une détresse respiratoire néonatale à début précoce, dès les premières minutes de vie, associant rapidement: tachypnée modérée, cyanose, oxygénodépendance, signes de lutte respiratoire marqués, et des râles crépitants à l’auscultation pulmonaire des deux champs. La prise en charge est assurée dans les services de réanimation néonatale.
Inhalation méconiale
Elle survient lorsque les voies aériennes sont obstruées par du liquide méconial.
Elle est la conséquence d’une asphyxie fœtale qui déclenche le péristaltisme intestinal, avec émission de méconium, et des mouvements respiratoires suffisamment puissants pour faire pénétrer le liquide méconial dans les voies respiratoires malgré la présence de liquide pulmonaire dans la trachée et les bronches. Elle concerne surtout les enfants d’AG ≥ 34 SA; les hypotrophes et les postmatures sont les plus menacés.
Infection pulmonaire
C’est une pathologie sévère nécessitant un traitement précoce. Il faut l’évoquer systématiquement devant toute détresse respiratoire et/ou toute image pulmonaire inexpliquée(s) (cf. p. 182).
Pneumothorax (PNO)
Il survient:
– isolément, secondaire: à une réanimation mal contrôlée (ventilation au masque et ballon en bloquant la valve de sécurité, intubation sélective de la bronche droite); à une dépression intrathoracique élevée ou inhomogène dans les premières minutes de vie (premiers cris);
– au cours d’une DR médicale.
Les signes cliniques du pneumothorax isolé sont peu marqués, alors que ceux d’un PNO compliquant une maladie pulmonaire sous-jacente sont sévères et parfois brutaux. Ils associent: un bombement sternal et/ou d’un hémithorax; un silence respiratoire unilatéral (pas toujours facile à apprécier) avec déplacement des bruits du cœur du côté opposé, alors que l’abdomen n’est pas plat; une mauvaise tolérance aux manipulations chez un enfant peu oxygénodépendant au repos. Le diagnostic clinique est facilité par le recours à la technique de transillumination thoracique.
Traitement en maternité
Il est indispensable de recourir à l’oxygénothérapie nécessaire pour obtenir (chez le nouveau-né à terme): 60mm Hg ≤ PaO2 (ou TcPO2) ≤ 80mm Hg; et/ou 92 % ≤ SaO2 ≤ 96 % (attention: l’oxymètrie de pouls dépiste très mal les hyperoxémies). Suivant les situations, on peut utiliser: l’administration d’O2 sous enceinte céphalique (hood), en assurant un débit minimal de 6l/min du mélange air-O2 (tableau 8.IV); ou l’oxygénothérapie par sonde sous-nasale ou intra-nasale (lunettes), à un débit d’O2 pur compris entre 0,2 et 1l/min (fig. 8.1); ou surtout la VS-PEP administrée par sonde ou par canule nasale.
| FiO2 (%) | 21 | 23 | 26 | 30 | 33 | 40 | 46 | 50 | 60 | 70 | 73 | 80 | 86 | 90 | 100 |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Débit d’air (l/min) | 6 | 5,75 | 5,5 | 5,25 | 5 | 4,5 | 4 | 3,75 | 3 | 2,25 | 2 | 1,5 | 1 | 0,75 | 0 |
| Débit d’oxygène (l/min) | 0 | 0,25 | 0,5 | 0,75 | 1 | 1,5 | 2 | 2,25 | 3 | 3,75 | 4 | 4,5 | 5 | 5,25 | 6 |
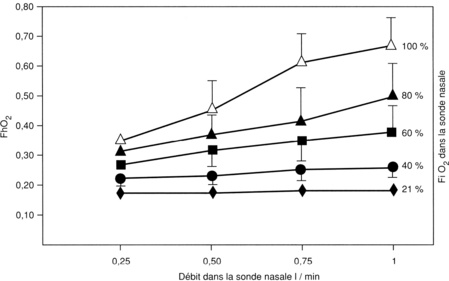 |
| Fig. 8.1 Concentration d’oxygène au niveau de l’hypopharynx (FhO2) selon le débit et la concentration inspirée, d’après N.E. Vain et al. AJDC, 1989, 143, 1458-1460 |
Parallèlement, il faut aussi:
– lutter contre l’hypothermie par la mise en incubateur (qui facilite grandement la surveillance clinique de l’enfant);
– dépister une éventuelle insuffisance circulatoire (FC, PA, temps de recoloration capillaire périphérique).
La surveillance clinique, au moins horaire, des paramètres respiratoires porte sur: FR, degré d’oxygénodépendance, score de Silverman; elle est éventuellement complétée par une étude des gaz du sang et une mesure de l’équilibre acido-basique. Elle permet de prendre les décisions appropriées quant au devenir immédiat du nouveau-né (transfert ou non: cf. p. 326) et à la nécessité d’évacuer un pneumothorax (cf. p. 336).
SITUATIONS CARDIO-VASCULAIRES
Souffle cardiaque
Devant un souffle cardiaque, on précise ses caractères sémiologiques: temps (le plus souvent systolique), siège de son intensité maximale (cotée de 1 à 6), irradiation. Il faut faire un examen cardio-vasculaire complet: mesure de la fréquence cardiaque et de la fréquence respiratoire sur une minute, recherche d’un bruit de galop, palpation des artères fémorales et humérales, prise de la pression artérielle, auscultation des fontanelles et de l’abdomen.
La constatation d’un souffle doit faire rechercher des signes associés de gravité: cyanose ou défaillance cardiaque, qui débute par une tachycardie (> 160 par minute), une polypnée (≥ 60 par minute), et une dyspnée (essoufflement à la tétée). Échocardiographie-Doppler et prise en charge médicale sont urgentes.
En l’absence de signe associé de gravité, le délai pour la réalisation d’une échocardiographie peut être de quelques jours (dans la première semaine de vie); l’enfant peut quitter la maternité avec sa mère, qui doit avoir reçu des consignes précises de surveillance. La situation la plus fréquente est celle d’un souffle 1 à 2/6e, maximal au 3e-4e espace intercostal gauche, dû à une communication interventriculaire, le plus souvent musculaire, qui se fermera spontanément dans les semaines ou mois suivants. La moitié des cardiopathies congénitales est reconnue au cours de la première semaine de vie; le mode de révélation est un souffle cardiaque dans 80 % des cas.
Fémorales perçues?
Oui. Les pouls fémoraux (systématiquement comparés aux pouls huméraux) sont parfois difficiles à palper au cours des premières heures de vie; il convient alors de chercher les artères plus distales, pédieuses et tibiales postérieures. À la fin de la première semaine de vie, les artères fémorales sont habituellement facilement perçues.
Non. L’absence de battements fémoraux, tibiaux postérieurs et pédieux, ou leur diminution franche d’amplitude par rapport aux artères humérales, évoque une coarctation aortique. Il faut prendre la pression artérielle aux membres supérieur et inférieur du coté droit: une pression artérielle systolique au bras dépassant de plus de 25mm Hg celle du membre inférieur homolatéral confirme le diagnostic. Elle impose la recherche de signes de défaillance cardiaque et une échocardiographie, dont la date est fixée en fonction de la tolérance clinique.
Cyanose
Sémiologie
Il faut éliminer les cyanoses physiologiques périphériques à PaO2 (ou SaO2) normale: cyanose au niveau des paumes et des plantes dans les 24 premières heures de vie, contrastant avec la coloration normale du reste des téguments et des lèvres; cyanose localisée à l’extrémité céphalique après circulaire du cordon, au membre inférieur après naissance par le siège, souvent associée à un purpura pétéchial de même topographie.
Les signes cliniques à rechercher systématiquement sont: les signes de détresse respiratoire: il faut mesurer la fréquence respiratoire et coter le score de Silverman; une anomalie circulatoire: il faut mesurer la fréquence cardiaque, la pression artérielle, le temps de recoloration cutanée, l’amplitude des pouls, et rechercher une hépatomégalie. Il faut rechercher une hypothermie et une hypoglycémie; et mesurer la SpO2 ou la TcPO2.
Cyanose permanente
En dehors de l’exceptionnelle méthémoglobinémie (PaO2 ou SaO2 normale) dont la première cause en fréquence est l’application de crème EMLA, les cyanoses ont une origine respiratoire ou circulatoire (il existe une hypoxémie). Le contexte clinique fait habituellement la part des choses. En attendant le transfert de l’enfant, un test d’hyperoxie est réalisé: l’enfant reçoit une oxygénation maximale (6l/min d’oxygène pur sous enceinte, ou FiO2 = 100 % en ventilation mécanique). La PaO2 augmente franchement pendant le test d’hyperoxie dans les cyanoses respiratoires, oxygénodépendantes; elle n’augmente pas ou très peu dans les cyanoses circulatoires, oxygéno-indépendantes. Le test doit être arrêté dès que la PaO2 ou la TcPO2 atteint 150mmHg. Une PaO2 > 150mmHg élimine une cardiopathie cyanogène; une PaO2 < 50mmHg atteste d’une cardiopathie sévère.
Extrasystoles
Contractions cardiaques ectopiques et prématurées d’origine auriculaire, jonctionnelle ou ventriculaire, elles sont responsables d’un rythme cardiaque irrégulier.
Les extrasystoles sont fréquentes au cours du troisième trimestre de la grossesse, chez le nouveau-né, et l’enfant de moins de 1 an. Elles justifient une échographie pour éliminer une cardiopathie sous-jacente; les extrasystoles, même ventriculaires, sont en règle bénignes chez l’enfant à cœur sain. On retient comme facteurs de bon pronostic: leur disparition à l’effort, leur caractère isolé, non répétitif, monomorphe, survenant à distance de l’onde T.
In utero, elles peuvent prendre l’aspect d’une bradycardie profonde (70/min), avec une fréquence ventriculaire égale à la moitié de la fréquence auriculaire (140/min), lorsque des extrasystoles bigéminées auriculaires précoces se trouvent bloquées, incapables de dépolariser les ventricules encore en période réfractaire. Le diagnostic repose alors sur l’alternance fréquente de « bradycardies » et de rythme normal; et sur l’échocardiographie mode TM, qui montre l’extrasystole auriculaire et un couplage oreillettes/ventricules 2/1. Une surveillance du rythme cardiaque est préconisée une fois par semaine pour vérifier l’absence d’exceptionnel passage en rythme rapide, flutter ou tachycardie supraventriculaire ou ventriculaire.
SITUATIONS DIGESTIVES
Régurgitations
Des régurgitations sont fréquemment observées dans les 24 à 48 premières heures de vie. Elles sont liées au réflexe nauséeux provoqué par l’évacuation des sécrétions de l’arbre pulmonaire du nouveau-né, dénommées communément « glaires » du fait de leur aspect visqueux et glaireux. Ces régurgitations sont habituellement bénignes et transitoires; il est exceptionnel d’observer des complications: accès de cyanose, inhalation avec détresse respiratoire, œsophagite.
Il ne faut par contre pas négliger les régurgitations répétées au cours du nycthémère, même si elles apparaissent isolées et sans retentissement sur la courbe pondérale. Le reflux gastro-œsophagien est en effet la cause la plus fréquente des régurgitations persistantes chez le nouveau-né (cf. p. 267).
Vomissements
Ce sont des rejets alimentaires ou non, habituellement abondants, survenant avec effort (contractions abdominales et thoraciques); ils sont rarement isolés. Le caractère bilieux des rejets (vomissements verts), même intermittent, doit faire craindre une cause chirurgicale (cf. p. 251).
Causes médicales
– infectieuse: gastroentérite aiguë, méningite, infection ORL, infection urinaire, hépatite bactérienne ou virale;
– métabolique et endocrinienne: hypocalcémie, insuffisance rénale aiguë avec ou sans uropathie malformative, insuffisance surrénale aiguë par hyperplasie congénitale des surrénales, autres affections génétiques rares (galactosémie, amino-acidopathie, intolérance au fructose);
– allergique: intolérance aux protéines du lait de vache;
– intoxication ou sevrage médicamenteux: intoxication médicamenteuse d’origine maternelle ou néonatale par théophylline, digoxine, caféine, hypervitaminose D, hypervitaminose A; syndrome de sevrage (morphine, héroïne, psychotropes, etc.).
– hypertension intracrânienne: hématome sous-dural, hydrocéphalie et œdème cérébral;
– reflux gastro-œsophagien;
– erreur de régime: rations excessives; erreur dans la préparation des biberons, notamment concentration excessive de lait par rapport à l’apport hydrique, entraînant une hyperosmolarité sanguine.
Conduite à tenir
L’examen clinique apprécie un éventuel retentissement des vomissements: signes de déshydratation aiguë avec ou sans hypoglycémie (bandelette réactive), troubles hémodynamiques, signes associés neurologiques, respiratoires, cutanés, digestifs. L’examen vérifie l’état de l’abdomen: météorisme, tuméfaction, bruits hydro-aériques, orifices herniaires (cf. p. 87 et 272).
Le traitement est celui de la cause: antibiothérapie, correction d’une hypocalcémie, d’une erreur de régime, traitement symptomatique d’un syndrome de sevrage ou d’une intoxication médicamenteuse, hormonothérapie substitutive dans le cadre de l’hyperplasie congénitale des surrénales, régime sans protéines du lait de vache en cas d’allergie, traitement antireflux, traitement chirurgical d’un syndrome occlusif (cf. p. 272), etc.
Reflux gastro-œsophagien
Le reflux gastro-œsophagien (RGO) est un phénomène physiologique, observé chez chaque individu. Devant une utilisation abusive des traitements anti-RGO, il convient de rappeler que le RGO n’est pathologique que lorsque les épisodes de reflux sont « trop » fréquents, sévères ou compliqués.
Physiopathologie
Il existe normalement un gradient de pression positif entre la cavité abdominale et le thorax. De ce fait, en l’absence d’un système antireflux à la jonction œsogastrique, le contenu gastrique refluerait en permanence vers l’œsophage. Les études manométriques permettent d’individualiser une zone de haute pression au niveau du bas-œsophage. À l’état de repos, cette haute pression a deux composantes principales:
– un tonus basal élevé (15 à 60mm Hg), dû à la musculature œsophagienne intrinsèque: c’est le sphincter inférieur de l’œsophage (SIO), zone de 3-6cm de long chez l’adulte versus quelques millimètres chez le nourrisson; c’est une barrière fonctionnelle et non un muscle réellement individualisé;
Cette zone de haute pression constitue l’élément principal du système anti-RGO. Les autres facteurs anti-reflux ont un rôle controversé:




– facteurs anatomiques: caractère aigu de l’angle de Hiss, longueur de la portion intra-abdominale de l’œsophage,
– facteurs dynamiques: maturation du sphincter œsophagien supérieur et péristaltisme œsophagien permettant la clairance œsophagienne, vidange gastrique,
– facteurs chimiques: œsophagite et péri-œsophagite consécutives au RGO peuvent le pérenniser.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree






