Imagerie des péritonites
F.-G. Brivet, S. Maître, C. Smadja and F.-M. Jacobs
Le développement des nouvelles techniques d’imagerie ainsi que l’évolution des approches thérapeutiques ont profondément modifié la prise en charge des péritonites des patients graves ou admis dans les unités de réanimation. Chez ces patients, l’examen clinique est souvent pris en défaut et les examens de laboratoire peu discriminants. De ce fait, l’échographie et surtout la tomodensitométrie (TDM) jouent un rôle primordial pour le diagnostic et la stratégie thérapeutique. La TDM abdominale avec injection intraveineuse d’un produit de contraste iodé associée à une opacification du tube digestif est la technique de référence [1, 2]. Son intérêt majeur est de renseigner sur la cause et le siège de la péritonite et de permettre dans certains cas une ponction à visée bactériologique, ou bien le drainage percutané d’un abcès ou d’une péritonite tertiaire.
Le pronostic des péritonites survenant chez les patients de réanimation reste très sévère malgré les progrès de la réanimation et de la chirurgie et l’amélioration des techniques d’imagerie [3]. Une présentation souvent trompeuse faisant porter le diagnostic tardivement peut en partie expliquer la mortalité élevée des péritonites tertiaires (22 à 64 %) [4–7].
De diagnostic parfois très difficile, les péritonites imposent au réanimateur : 1) de savoir quand il doit demander une échographie ou une TDM abdominopelvienne ; 2) de savoir ce qu’il doit attendre de ces deux examens ; 3) de connaître les bases de leur interprétation ; 4) de s’entourer d’un avis chirurgical ; 5) d’élaborer avec le chirurgien et le radiologue [8] la meilleure stratégie diagnostique et thérapeutique : chirurgie ou drainage percutané. La péritonite aiguë est une inflammation aiguë de la séreuse péritonéale, conséquence d’une inoculation septique et/ou chimique le plus souvent à partir d’un viscère intra-abdominal. Le tableau classique associe des douleurs abdominales, des vomissements et un arrêt du transit, une défense plus ou moins étendue ou une contracture abdominale, une violente douleur aux touchers pelviens et une ou plusieurs défaillances d’organes. Ce tableau est en fait rare chez les patients de réanimation âgés ou ayant de nombreuses comorbidités [3, 4, 9–11]. Le diagnostic peut être particulièrement difficile du fait des troubles de la conscience (absence d’anamnèse, examen clinique difficile) et de la discrétion des signes digestifs. Le diagnostic est évoqué devant l’association de signes digestifs peu spécifiques à des signes généraux (troubles psychiques, dysfonctions d’organe) non liés à un foyer extra-abdominal (tableau 1).
Signes abdominaux – Douleurs spontanées ou provoquées – Aspiration gastrique abondante – Iléus – Météorisme – Diarrhées – Extériorisation de pus ou de liquide digestif par plusieurs orifices de drainage ou cicatrices – Éviscération Signes généraux non liés à un foyer extra-abdominal – Fièvre – Troubles psychiques – Syndrome septique sévère – Détresse respiratoire – Insuffisance rénale aiguë – Instabilité hémodynamique ou choc – Troubles de l’hémostase – Absence d’amélioration clinique |
On distingue les péritonites primitives, les péritonites secondaires et les péritonites tertiaires [3, 12]. On peut également classer les péritonites selon leur origine : communautaire (péritonites primitives et secondaires) ou nosocomiale. Les péritonites nosocomiales comprennent les péritonites postopératoires (après chirurgie digestive, vasculaire, urologique, gynécologique), où la péritonite est la conséquence directe de l’acte opératoire, et les péritonites survenant après un long séjour en réanimation, en l’absence d’intervention chirurgicale (péritonites associées à une pancréatite, à une ischémie digestive, voire à une perforation) [5, 7, 13].
Les péritonites primitives ou spontanées surviennent en l’absence de perforation d’un organe creux ou d’effraction de la cavité péritonéale, le plus souvent chez les sujets cirrhotiques, beaucoup plus rarement chez les patients sans antécédent. Elles sont alors de diagnostic difficile [14]. Elles sont souvent monomicrobiennes, et leur traitement relève d’une antibiothérapie adaptée, associée à une réanimation symptomatique. Leur pronostic dépend en grande partie des comorbidités. Les péritonites secondaires liées à une perforation ou à une nécrose digestive sont les plus fréquentes. À la différence des péritonites primitives, elles sont polymicrobiennes et justifient toujours un traitement médicochirurgical urgent. Les péritonites tertiaires sont définies par la présence d’un foyer infectieux intra-abdominal persistant ou survenant après le traitement, a priori satisfaisant, d’une péritonite primitive ou secondaire. Elles sont grevées d’une mortalité élevée (30 à 50 %), très souvent liée à la survenue d’un syndrome de défaillance multiviscérale [3, 4, 7]. Leur diagnostic est fréquemment retardé car difficile. Les explorations radiologiques et en particulier la TDM abdominopelvienne avec injection de produit de contraste et opacification du tube digestif prennent ici toute leur importance (tableau 2). Elles permettent de mettre en évidence une ou plusieurs collections intra-abdominales. Ces collections peuvent relever d’une reprise chirurgicale, d’une ponction ou d’un drainage percutané. La collaboration entre le réanimateur, le radiologue et le chirurgien est essentielle.
| Infection abdominale : « La TDM est le meilleur examen pour localiser ou exclure une infection. Elle est plus performante que l’échographie en période post-opératoire. » | |||
| Recommandations de l’American College of Radiology. Niveau d’intérêt (1 : nul ; 9 : majeur) [1] | |||
| Situations cliniques | TDM avec contraste | TDM sans contraste | Échographie |
| Douleurs abdominales fébriles ou suspicion d’abcès | |||
– Situation postopératoire | 8 | 7 | 6 |
– Fièvre postopératoire sans abcès visible sur TDM antérieur (7 jours) | 8 | 6 | 6 |
– Fièvre, douleur abdominale diffuse en l’absence d’intervention (abdominale) | 8 | 6 | 6 |
| Recommandations de la Société française de radiologie [2] | |||
Dans notre centre, cette collaboration se traduit par une analyse des images à la console par le radiologue en présence du chirurgien et du réanimateur, le patient étant toujours sur la « table ». Elle permet de compléter éventuellement l’examen, de discuter une ponction immédiate à visée bactériologique et/ou un drainage.
Examens radiologiques disponibles et performants : avantages et inconvénients
Les clichés d’abdomen sans préparation, les examens digestifs avec produit de contraste non baryté, les techniques isotopiques et l’imagerie par résonance magnétique (IRM) n’ont pas d’indication chez les malades graves ou de réanimation suspects de péritonites. En pratique, le choix doit être fait entre l’échographie et la TDM.
Échographie
L’échographie a l’avantage d’être facilement disponible, de pouvoir être pratiquée et répétée au lit du malade (tous les appareils sont mobiles) et d’être d’une totale innocuité. Elle permet d’explorer l’ensemble de la cavité abdominopelvienne, de découvrir des épanchements intrapéritonéaux de faible abondance (< 500ml voire moins), d’apprécier leur répartition à l’ensemble de la cavité péritonéale, ou, à une partie de celle-ci (épanchement localisé ou cloisonné), d’évoquer la nature de l’épanchement sur son éventuel aspect homogène et, enfin, de permettre une ponction guidée [15, 16]. L’étude de la cavité péritonéale doit être associée à une analyse systématique du parenchyme hépatique, des voies biliaires, de l’appareil urinaire. Une analyse des structures vasculaires sera réalisée dans le même temps par le doppler.
Effectuée habituellement par les radiologues à l’aide de sondes multifréquences (2 à 7,5 MHz), l’échographie abdominopelvienne peut être réalisée par le réanimateur à l’aide d’une sonde de 3,5 MHz, très souvent disponible sur les échographes de réanimation. Le décubitus dorsal impose de rechercher les épanchements liquides dans les zones déclives : cul-de-sac de Douglas, gouttières pariétocoliques, espace interhépatorénal (ou espace de Morrison), espace périhépatique et périsplénique. Les épanchements intraabdominaux liquides (figure 1) se traduisent par une lame transsonore ou hypoéchogène (aspect noir), parfois associée à des signes de pneumopéritoine (en fait très difficile à visualiser) ou d’abcès (tableau 3).
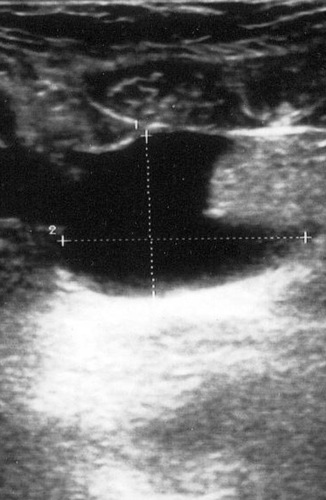 |
| Figure 1 Épanchement intrapéritonéal en échographie se traduisant par une lame transsonore (noir). |
– Collection liquide – Arrondie ou ovalaire – Hypoéchogène, transsonore – Bien délimitée – Paroi irrégulière – Contenant de multiples échos (bulles gazeuses) |
L’échographie a néanmoins plusieurs limites dans cette situation. Si l’examen peut être difficile en cas d’agitation ou de non-coopération du patient, l’échographie sera souvent non contributive voire impossible en cas de patient obèse ou d’interposition d’anses digestives distendues. Il s’agit en fait d’un examen opérateur-dépendant (κ : 0,44) [17] qui dépend de plus des conditions de réalisation. Certaines collections profondes peuvent ainsi échapper à un opérateur chevronné, du fait d’un iléus réflexe. Une échographie normale n’élimine donc pas une complication abdominale [18]. Elle doit être réservée aux patients à l’état hémodynamique très précaire chez qui un transport est contre-indiqué, plus particulièrement en cas de recherche de collections pelviennes [3, 10].
Tomodensitométrie
La TDM abdominopelvienne avec injection intraveineuse d’iode et opacification digestive par les produits hydrosolubles, beaucoup plus performante que l’échographie abdominopelvienne, est l’examen radiologique de référence chez les patients de réanimation [1–3, 17]. Beaucoup moins opérateur-dépendant que l’échographie, la TDM doit être effectuée et interprétée de façon rigoureuse, en connaissant notamment parfaitement les comptes-rendus opératoires et les éventuels montages chirurgicaux antérieurs. Le cliché « scout-view » ou topogramme réalisé en début d’examen est toujours utile à analyser. Il correspond à une radiographie de thorax et d’abdomen sans préparation. Il permet parfois, en cas d’occlusion, un repérage des anses digestives dilatées. L’analyse de la première série de coupes tomodensitométriques sans injection permet d’adapter la technique aux premières constatations et aux hypothèses diagnostiques. Dans les cas d’extrême urgence, cette série de coupes peut suffire à arrêter une thérapeutique. L’injection de produit de contraste est néanmoins le plus souvent indispensable.
Le choix du délai entre le début de l’injection et le départ de la série de coupes est primordial, fonction de l’étiologie suspectée : temps artériel (25–30 s) pour toute pathologie ischémique (ischémie intestino-mésentérique), hémorragique (rupture d’anévrisme, recherche de faux anévrisme postopératoire, hémorragies post-traumatique ou spontanée), ou à la recherche d’un saignement actif. Le temps portal est systématiquement réalisé avec étude du rehaussement des parenchymes et des parois digestives ; il est souvent suffisant pour la recherche d’abcès ou de collections profondes. Le temps tardif n’est pratiqué que pour objectiver une flaque de produit de contraste. Les opacifications digestives haute et basse ne font pas l’objet de consensus entre les équipes radiologiques. Si elles sont réalisées, elles doivent toujours employer un produit de contraste iodé hydrosoluble et non baryté. Certaines équipes utilisent de l’eau (voie haute ou basse), ou de l’air (voie basse). Une opacification digestive par voie haute (orale ou par la sonde nasogastrique) ne peut être pratiquée qu’en l’absence de vomissement, mais ne doit en aucun cas retarder la prise en charge thérapeutique du patient, un délai d’au moins 45 min devant être prévu pour atteindre l’iléon terminal. Elle permet parfois d’objectiver une perforation digestive et son siège. Elle facilite la recherche de fistules digestives en cas de pathologies inflammatoires (maladie de Crohn) et de collections abcédées profondes. Elle permet de différencier les collections des anses grêles, surtout chez les sujets ayant peu de graisse péritonéale chez qui il existe un faible contraste spontané entre les anses digestives et les organes de voisinage. L’opacification digestive par voie basse facilite aussi la lecture des coupes et optimise la recherche d’abcès profonds, de fuites extradigestives de produits de contraste, ou d’un lâchage de suture. En cas de doute sur l’existence d’une fistule digestive venant alimenter une collection péritonéale, surtout chez des patients fragiles, multiopérés, pouvant présenter des adhérences péritonéales, un nouvel examen TDM abdominopelvien à 24 h sans injection intraveineuse d’iode et sans opacification digestive peut être conseillé. La mise en évidence de produit de contraste dans la collection témoigne de la fistule digestive. Dans notre centre, en cas de recherche de fistule ou de collections abcédées, les patients de réanimation sont préparés avec une opacification digestive haute par la sonde nasogastrique, puis par la mise en place d’un lavement aux hydrosolubles en salle de TDM.
Beaucoup plus performante que l’échographie, la TDM permet de visualiser des petits pneumopéritoines, de mettre en évidence des épanchements intra-abdominaux, de préciser la localisation exacte des collections, des abcès, de retrouver un ou des niveaux hydroaériques, d’analyser la vascularisation et la perfusion des organes abdominaux, d’affirmer et de préciser la localisation exacte d’une perforation digestive en cas de fuite de produit de contraste. La TDM permet de préciser la nature des épanchements ou collections (sang > 45 unités Hounsfield [UH], graisse : 100 UH). Avec les scanners multibarrettes, l’acquisition est très rapide, et les reconstructions multiplanaires, d’excellente qualité, sont très utiles pour localiser une perforation digestive, analyser la vascularisation des organes abdominaux, rendant inutile le recours à l’angiographie dans un but diagnostique. En cas de doute sur la nature septique des collections, une ponction à visée bactériologique peut être réalisée, de même qu’un drainage percutané.
La nécessité de transporter le patient en dehors de l’unité de réanimation est un des deux principaux inconvénients de la TDM : risques d’aggravation de l’état clinique du patient, coûts en personnel, délais d’obtention de la TDM parfois conséquents. Il faudra également prendre en compte la colonisation ou l’infection par des bactéries multirésistantes en l’absence de scanner dédié aux urgences. L’aggravation d’une insuffisance rénale est le deuxième risque potentiel de la TDM avec injection de produit de contraste. Cependant, ce risque paraît faible [19], sous réserve d’une hydratation préalable et de l’utilisation d’un produit de contraste de faible osmolalité. Le rôle protecteur de la N-acétylcystéine reste controversé [20, 21]. Il faut enfin rappeler que la TDM est moins sensible que l’échographie pour mettre en évidence les épanchements péritonéaux peu abondants [22]. Les autres limites de la TDM tiennent à la présence d’anses digestives dilatées en cas d’iléus, à la faible coopération du patient (agitation, polypnée), à une opacification préalable par de la baryte et à la morphologie du patient (impossibilité en cas de poids supérieur à 130 kg ou de tour de la sangle abdominale supérieur à 110 cm). Enfin, l’analyse peut être difficile dans des territoires souvent très remaniés. Dans ces conditions, l’expérience du radiologue et la comparaison avec d’éventuels examens TDM antérieurs sont primordiales.
Quel examen radiologique ?
Après avoir éliminé une pancréatite aiguë par un dosage de la lipasémie, le type d’examen radiologique et la technique à utiliser seront décidés avec l’équipe chirurgicale et le radiologue. En effet, l’attitude diagnostique est différente si le patient a eu ou non une intervention chirurgicale abdominale dans les jours précédents. En parallèle, c’est la situation hémodynamique du patient qui va conditionner la nature des investigations. Schématiquement, plusieurs situations sont à envisager.
Le patient a eu une intervention chirurgicale abdominale, son état hémodynamique est stable ou contrôlé
En cas d’intervention chirurgicale du tube digestif
Une TDM abdominale avec opacification digestive haute (si la tolérance digestive le permet) et basse et injection intraveineuse d’iode à la recherche d’une fuite anastomotique ou d’une collection est l’examen de choix. Elle peut détecter des bulles d’air extradigestives dans la cavité péritonéale, qui témoignent de la présence d’un pneumopéritoine (figure 2). Elles sont surtout situées sur la face antérieure du foie, au niveau du pédicule hépatique, du sillon du ligament rond, de la face inférieure du foie [23]. Le pneumopéritoine peut être beaucoup plus abondant, bien visible sur des fenêtres larges (figure 3). La TDM permet également de mettre en évidence un ou plusieurs épanchements liquidiens diffus ou localisés plus particulièrement en sous-phrénique, dans la région sous-hépatique et au niveau du cul-de-sac de Douglas [24]. L’opacification des anses digestives permet d’affiner leur détection, notamment à l’étage sous-mésocolique. Ils apparaissent comme des bandes d’hypodensité (figure 4) pouvant, lorsqu’ils sont abondants, refouler ou comprimer les organes digestifs voisins. La TDM peut également retrouver un niveau hydroaérique en cas d’abcès avec fistule digestive et extravasation du produit de contraste dans une collection dans la cavité péritonéale (tableau 3).
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree








