Chapitre 7 Imagerie de la cheville
Pathologie ligamentaire de la cheville
L’entorse fraîche
L’entorse latérale de la cheville est l’accident traumatique du membre inférieur le plus fréquent et a une incidence journalière d’un cas pour 10 000 habitants (6 000 entorses par jour) [38]. L’enjeu économique est majeur, qu’il s’agisse du choix des examens complémentaires ou du choix thérapeutique [27]. L’imagerie doit répondre à plusieurs objectifs : dépister les complications osseuses aiguës, affiner au mieux le diagnostic lésionnel initial, en déterminer sa gravité et faire le diagnostic des lésions associées pour adapter la prise en charge thérapeutique et limiter à long terme l’apparition de complications chroniques, tout ceci avec un coût le plus réduit possible. Cinq à vingt pour cent des entorses graves évoluent vers une instabilité et/ou une symptomatologie douloureuse chronique de la cheville [17].
Le diagnostic d’entorse est clinique mais le type de lésions anatomiques qu’elle engendre ne se résume pas seulement à la seule atteinte ligamentaire. Un certain nombre de structures anatomiques sont susceptibles d’être touchées et à l’origine d’une symptomatologie chronique en cas de mauvaise prise en charge initiale. Morvan et al. [58] regroupent sous le terme de « syndrome du carrefour latéral de la cheville » ces différentes atteintes possibles :
– fracture de la malléole latérale, du processus latéral ou de la trochlée du talus ;
– avulsion osseuse ligamentaire, tendineuse (tubérosité du 5e métatarsien, gouttière cuboïdienne du long fibulaire) ;
– entorse de la syndesmose tibio-fibulaire ;
– lésion capsulaire et conflit de la gouttière antéro-latérale ;
– lésion du nerf fibulaire superficiel ;
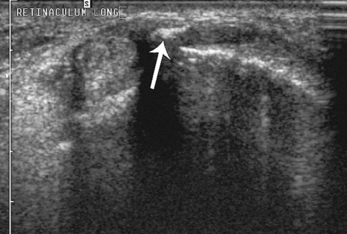
– rupture, luxation des tendons fibulaires, lésion du retinaculum supérieur des fibulaires ;
– entorse de l’articulation transverse du tarse de Chopart ;
La prescription de clichés simples de cheville et du pied repose sur les critères d’Ottawa [7, 73, 92]. Le bilan associe un cliché de la cheville de face, un cliché de face en rotation interne de 20° pour dégager la face latérale du talus, la malléole fibulaire et l’interligne talo-fibulaire et un cliché de profil strict pour analyser la corticale postérieure de la malléole fibulaire et le processus latéral du talus. De nombreux auteurs préconisent la réalisation d’un quatrième cliché supplémentaire : le trois quarts déroulé latéral du tarse [91]. Il permet une meilleure étude de la marge postérieure de la malléole latérale, de la face latérale du talus, du calcaneus et du cuboïde. Il visualise également l’articulation sous-talienne et la tubérosité du cinquième métatarsien.
Le diagnostic de rupture ligamentaire est impossible sur les clichés simples hormis les quelques rares cas où les fractures peuvent orienter, du fait de leur localisation, vers l’arrachement d’une insertion ligamentaire. Les fractures traumatiques peu déplacées du processus postéro-latéral du talus et des joues taliennes ou du compartiment sous-talien sont souvent méconnues par les clichés simples et parfois dépistées par l’échographie. En cas de doute, un scanner doit être réalisé car le traitement tardif de ces fractures donne des résultats fonctionnels médiocres [22].
L’intérêt d’un diagnostic lésionnel précis est de diminuer l’incidence des complications chroniques à long terme. Bien qu’aucune étude n’ait évalué son impact sur le long terme, l’échographie haute résolution et dynamique de la cheville peut modifier [9, 10] le type et la durée du traitement par les renseignements morphologiques qu’elle apporte en affirmant au mieux la gravité de l’atteinte ligamentaire et en dépistant ses lésions associées [13].
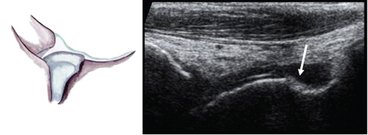
Tous les auteurs s’accordent pour affirmer que son utilisation systématique n’est pas justifiée [16, 53]. Pour certains, l’échographie doit être réalisée chez le sportif professionnel, en cas de signes cliniques de gravité immédiats, de doute clinique sur une rupture de deux faisceaux ligamentaires (LTFA et LCF), en cas de suspicion de lésions associées modifiant le traitement (syndesmose tibio-fibulaire) [64, 70] (fig. 7.1) ou si l’évolution clinique à 3 semaines est défavorable [22]. L’analyse comprend toujours des manœuvres dynamiques. Des coupes échographiques dites de référence doivent être réalisées, correctement orientées et légendées [15]. Les manœuvres de mise en tension ligamentaire sont indispensables et illustrées au mieux par des enregistrements vidéo très explicites pour le correspondant (fig. 7.2). Elles permettent d’établir la gravité de l’entorse, montrent le bâillement articulaire et la laxité. Parfois, seules ces épreuves dynamiques objectivent la rupture en montrant l’absence de mise en tension ligamentaire, un diastasis dans la rupture ligamentaire (fig. 7.3) et une interposition capsulo-synoviale. Il est préconisé de réaliser l’examen échographique entre le 3e et 5e jour afin que les manœuvres dynamiques ne soient pas limitées par la contracture antalgique [32].
Entorse au stade chronique
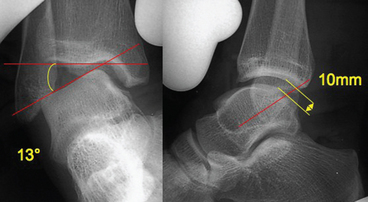
Le bilan d’imagerie commence toujours par des clichés simples en charge qui analysent la statique, recherchent des arrachements osseux ligamentaires sous les deux malléoles, la présence de corps étrangers intra-articulaires, une lésion ostéochondrale du dôme talien et une évolution arthrosique du compartiment talo-crural. On réalise ensuite un bilan radiographique dynamique en varus forcé et en tiroir antérieur (fig. 7.4 clichés dyn) qui peut permettre de confirmer la laxité et sera utile en postopératoire pour objectiver la correction de cette laxité ; ce bilan n’a de valeur que s’il est positif du fait de sa faible sensibilité [91].
L’échographie haute résolution avec manœuvres dynamiques couplées au Doppler de puissance permet d’effectuer le bilan des lésions ligamentaires et complète les clichés simples en déterminant dans la plupart des cas les causes d’une symptomatologie douloureuse chronique et/ou de la laxité chronique [16, 19].
Si le couple clichés simples-échographie est le plus souvent suffisant, il peut en revanche être pris en défaut pour la pathologie ostéochondrale et spongieuse et le diagnostic des corps étrangers intra-articulaires, et reste insuffisant dans le cadre du bilan préchirurgical. Il faut savoir recourir à une imagerie en coupe si le bilan échographique ne retrouve pas de cause évidente à la douleur, en particulier s’il existe un épanchement intra-articulaire. Le dépistage d’un épanchement talo-crural sur une coupe échographique sagittale antérieure est sensibilisé par la compression du récessus postérieur par la main libre de l’opérateur et par la flexion dorsale qui détend le récessus antérieur (fig. 7.5). Sa découverte doit faire suspecter une atteinte ostéochondrale, notamment du dôme talien et des joues taliennes.
L’arthroscanner objective parfaitement les ruptures transfixiantes du LTFA (fig. 7.6) et du LCF mais peut rester faussement négatif en cas de lésion cicatricielle continente. Il sera réalisé en première intention lorsque la symptomatologie articulaire prédomine (fig. 7.7), notamment quand le bilan radiographique montre une lésion ostéochondrale ou des corps étrangers, quand il existe un épanchement talo-crural en échographie ou une indication thérapeutique d’injection intra-articulaire de dérivés cortisoniques.
Lorsqu’il n’y a pas de lésion ostéochondrale ou de corps étrangers sur le bilan radiographique et échographique, une IRM peut être réalisée. L’injection intraveineuse de gadolinium [11, 28, 71] améliore la performance diagnostique. À condition d’être réalisée selon des règles précises, l’IRM est plus performante que l’arthroscanner pour le diagnostic des lésions ligamentaires cicatricielles du ligament talo-fibulaire antérieur (fig. 7.8) et surtout du ligament calcanéo-fibulaire (fig. 7.9), des tendons fibulaires, du ligament collatéral médial (fig. 7.10) et des lésions de synovite (fig. 7.11), notamment dans la gouttière antéro-latérale. Malgré sa résolution spatiale inférieure à celle du scanner, elle permet de bien dépister les lésions ostéochondrales du dôme talien, d’authentifier les lésions cartilagineuses profondes et surtout la souffrance spongieuse sous-chondrale.
Sémiologie échographique de la pathologie ligamentaire de la cheville
Ligament talo-fibulaire antérieur
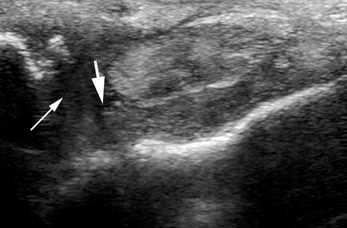
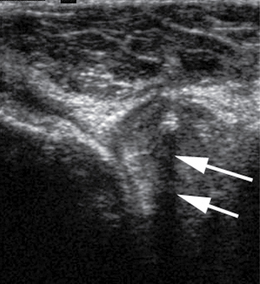
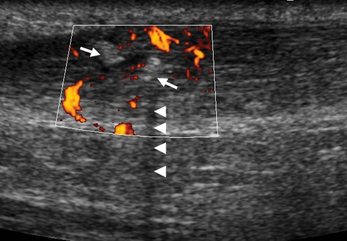
Il est exploré avec la sonde placée dans l’axe du ligament pour obtenir une coupe longitudinale, et perpendiculairement pour obtenir une coupe coronale. L’exploration peut être réalisée le pied à plat ou le pied dans le vide en dehors de la table pour pouvoir effectuer sans contrainte les manœuvres dynamiques (voir fig. 7.2). En rotation externe, le faisceau talo-fibulaire antérieur est détendu et a un aspect en hamac sur lequel repose sa petite artère nourricière superficielle. Les manœuvres de tiroir antérieur et de rotation interne sont systématiques et permettent la mise en tension ligamentaire, montrent la distension (fig. 7.12) et la laxité, et sensibilisent le dépistage de rupture en écartant les berges ligamentaires (voir fig. 7.3). À l’état physiologique, les manœuvres de tiroir antérieur peuvent faire apparaître des éléments millimétriques mobiles échogènes libres au sein de la gouttière antéro-latérale liés à la modification des pressions intra-articulaires et au déplacement de petites bulles gazeuses intra-articulaires. Au stade chronique, en cas de conflit capsulo-ligamentaire antéro-latéral, ces éléments gazeux ne sont plus visibles lors du tiroir antérieur et remplacés par un tissu de comblement cicatriciel échogène inflammatoire en Doppler puissance (fig. 7.13).
Ligament calcanéo-fibulaire
Il s’explore en décubitus latéral. Le pied doit être dans le vide en dehors de la table pour exercer des manœuvres dynamiques de flexion dorsale et de varus avec la main libre de l’opérateur. En position neutre, ce ligament est à bord régulier, de forme concave en dehors ; il est en contact avec les tendons fibulaires. En flexion dorsale forcée couplée à un varus, le ligament se tend, devient rectiligne et refoule en dehors les tendons fibulaires, réalisant l’aspect classique de hamac des tendons fibulaires. Parfois, seules ces épreuves dynamiques objectivent la rupture en montrant l’absence de mise en tension et de refoulement des fibulaires et l’écartement des deux moignons ligamentaires (fig. 7.14).
Syndesmose tibio-fibulaire inférieure
Elle est étudiée dans son grand axe en coupe longitudinale oblique antérieure en bas et en dehors pour le ligament tibio-fibulaire antéro-inférieur (LTFAI). Le ligament tibio-fibulaire postéro-inférieur (LTFPI) n’est que partiellement visible mais moins souvent touché. Il s’étudie sur une coupe horizontale postérieure en regard de l’espace inter-tibio-fibulaire postérieur. Il est impératif de réaliser des manœuvres dynamiques en flexion dorsale, en rotation externe et/ou de « squiz test » (compression inter-tibio-fibulaire au niveau du tiers inférieur de la jambe) qui mettent en tension ce ligament dont les bords linéaires hyperéchogènes et l’échostructure fibrillaire sont particulièrement visibles à l’état normal, alors que celui-ci est hypo-échogène et épaissi à l’état pathologique (fig. 7.15). Cette atteinte, trop souvent méconnue, nécessite une immobilisation limitant les mouvements de flexion dorso-plantaire et doit être systématiquement recherchée lors du bilan échographique d’une cheville traumatisée ou douloureuse chronique [64, 70].
Ligament collatéral médial
Il est étudié sur des coupes de grand axe coronal parallèles au plan ligamentaire pied en valgus. Les manœuvres de flexion dorsale étudient préférentiellement le plan profond et le faisceau tibio-calcanéen du plan superficiel, alors que la flexion plantaire analyse au mieux les fibres antérieures du plan profond et le faisceau tibio-naviculaire du plan superficiel. Le plan profond est physiologiquement fibrillaire et échogène du fait de travées graisseuses intraligamentaires. Cette échogénicité graisseuse disparaît en cas de lésion de contrecoup médiale et apparaît remplacée par un infiltrat hypo-échogène (fig. 7.16), siège d’une hyperhémie en Doppler puissance.
Sinus du tarse
Il est étudié sur une coupe coronale en regard de son orifice externe et présente une hyperéchogénicité graisseuse physiologique. Le faisceau antéro-latéral (ligament cervical) du ligament interosseux talo-calcanéen peut être partiellement visible à son insertion calcanéenne. Les faisceaux superficiel et parfois intermédiaire du retinaculum inférieur des extenseurs qui ferment l’orifice externe du sinus du tarse sont visibles sous la forme d’une fine bande hyperéchogène. Le varus de la cheville permet de mettre en tension le plan superficiel et de sensibiliser le dépistage des collections liquidiennes du sinus du tarse (fig. 7.17).
Pathologie tendineuse et rétinaculaire de la cheville du sportif
Imagerie du tendon calcanéen
Techniques d’imagerie
Le scanner n’est pas indiqué en raison de sa faible résolution tissulaire qui ne permet pas une analyse fiable de la texture interne du tendon [57]. Il peut en revanche poser le diagnostic de fracture de contrainte du calcaneus ou attirer l’attention sur un épaississement anormal du tendon calcanéen lors d’un examen réalisé pour le bilan d’une pathologie osseuse [74].
La tendinopathie simple du sportif occasionnel ne nécessite généralement aucun examen d’imagerie. En revanche, en cas de doute diagnostique, d’échec thérapeutique initial ou de chronicité, une imagerie doit être réalisée [45] et le couple clichés simples-échographie permet un bilan satisfaisant pour le diagnostic et le suivi. En cas de suspicion de rupture partielle intratendineuse difficile à affirmer en échographie, en cas de tendinopathies rebelles ou à titre pré-opératoire, une IRM avec injection intraveineuse de gadolinium est indiquée.
Pathologies
Tendinopathie fusiforme ou globale
Elle correspond à un épaississement global du corps du tendon lié à une dégénérescence mucinoïde graisseuse non inflammatoire avec désorganisation de la structure du collagène [81]. La douleur apparaît d’abord à l’effort prolongé et est exacerbée par la flexion dorsale et la palpation du tiers moyen du corps tendineux. La structure fibrillaire du tendon peut être préservée ou être globalement hypo-échogène en échographie. L’atteinte prédomine au tiers moyen du tendon et sur son versant médial [34]. On peut mettre en évidence des nodules calciques intratendineux (fig. 7.18). Le Doppler puissance montre le caractère « actif » et vascularisé de la tendinopathie sous forme d’une néo-angiogenèse pathologique intratendineuse (voir fig. 7.18). L’IRM objective un tendon de signal d’abord conservé, mais hypertrophié, ayant perdu sa concavité antérieure physiologique. Des plages d’hypersignaux T2 prenant le contraste après injection intraveineuse de gadolinium peuvent être mises en évidence (fig. 7.19). Il faut rechercher des zones liquidiennes correspondantes à des ruptures partielles intratendineuses sur tendinopathie chronique. L’imagerie sous-évalue l’importance de ces microruptures intratendineuses par rapport à l’histologie [1].
Pathologie de la jonction myotendineuse
Elle est plus rare que celle du corps tendineux. L’échographie montre une plage hypo-échogène vascularisée en Doppler puissance et l’IRM une plage d’hypersignal T2 prenant le contraste. En cas de rupture, on visualise une solution de continuité anéchogène en échographie et de signal liquidien en IRM occupant la jonction myotendineuse pouvant s’étendre à l’aponévrose superficielle du muscle soléaire.
Enthésopathie distale du tendon calcanéen du sportif
Elle peut être la conséquence d’un conflit local mécanique dû au port de chaussures montantes ou à une malformation de Haglund (fig. 7.20). Il existe fréquemment une bursite pré- et/ou rétrocalcanéenne. L’IRM apprécie mieux que l’échographie les altérations morphologiques du tendon, les anomalies intratendineuses, la réaction osseuse œdémateuse de la grosse tubérosité du calcaneus et l’étendue des bursites avoisinantes. Elle montre le rehaussement des lésions de tendinopathie après injection intraveineuse de gadolinium et les différencie des zones de désinsertions partielles de signal liquidien non rehaussées.
Bursites
Elles peuvent concerner la bourse précalcanéenne et/ou la bourse superficielle rétrocalcanéenne sous-cutanée (fig. 7.21). Elles sont d’origine microtraumatique dans un contexte de conflit local responsable de l’irritation bursale. Le varus de l’arrière-pied, une arche interne prononcée, des antécédents de traumatisme du noyau apophysaire de la tubérosité postérieure du calcaneus dans l’enfance sont des facteurs prédisposants. Une bursite prétendineuse isolée bilatérale doit faire évoquer une origine inflammatoire [68]. Sa présentation en imagerie n’est pas spécifique de l’étiologie ; toutefois, une bursite inflammatoire est volontiers plus érosive et plus étendue qu’une bursite microtraumatique mécanique.
Paratendinopathie
Elle résulte d’une atteinte microtraumatique du péritendon (paratenon) par frottement et évolue sur un mode subaigu (marathonien) ou chronique. Elle atteint avec prédilection le paratendon médial. Elle peut donner lieu à un important œdème péritendineux et cellulo-graisseux sous-cutané avec parfois palpation d’un tendon en « saucisse » avec sensation de crépitations. Au stade chronique, elle se manifeste surtout par des douleurs mécaniques mais aussi par une raideur à froid. Elle peut s’associer à une tendinopathie corporéale, mais la précède souvent et représente volontiers le premier signe d’une souffrance tendineuse sous-jacente qui n’est pas encore visible. Elle se manifeste en échographie par un épaississement hypo-échogène du péritendon dont le liseré hyperéchogène périphérique devient flou et moins bien différencié. Il peut exister une hyperhémie du péritendon en Doppler de puissance, ainsi que des remaniements du triangle graisseux de Kager. En IRM, elle se traduit par une couronne d’hyposignal T1 et d’hypersignal T2 avec prise de contraste péritendineuse circonférentielle après injection intraveineuse de gadolinium (fig. 7.22) [48].
Rupture partielle
Elle est controversée mais considérée par la plupart des auteurs comme une entité lésionnelle réelle [23, 45, 74]. Elle survient dans un contexte de tendinopathie dégénérative sous-jacente et entraîne une symptomatologie à bas bruit mécanique d’effort mais aussi d’horaire inflammatoire. Le bilan d’imagerie est indispensable. L’échographie retrouve des zones de défects liquidiens intratendineux cernés d’une couronne de néo-angiogenèse périphérique, mais sa performance reste inférieure à celle de l’IRM. Cette dernière montre des éléments souvent linéaires de signal liquidien (fig. 7.23) cernés d’une prise de contraste après injection de gadolinium. L’injection intraveineuse de gadolinium permet de distinguer les zones de tendinopathie qui prennent le contraste des plages liquidiennes de rupture partielle.
Rupture complète
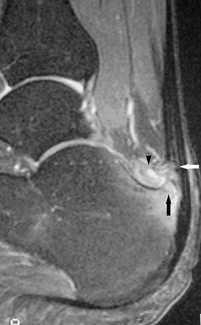
La rupture complète du tendon calcanéen se manifeste par une douleur en coup de poignard de la partie basse du mollet et concerne le plus souvent l’homme sportif d’âge moyen. La jonction myotendineuse basse du soléaire avec une portion tendineuse courte est, avec le syndrome d’hyperpronation de l’arrière-pied, un facteur favorisant la rupture. Le diagnostic initial peut être omis ou méconnu et reste malheureusement tardif dans 25 à 50 % des cas [46]. Au stade aigu, la rupture complète apparaît en échographie, le plus souvent sous la forme d’un défect tendineux liquidien anéchogène. L’étude ultrasonore dynamique montre l’absence de mobilité du moignon tendineux distal lors de la pression du mollet : c’est le signe de Thompson échographique. En revanche, au stade subaigu, la zone de rupture peut être comblée par un processus hématique hétérogène mimant une fausse continuité du tendon (fig. 7.24). Le caractère complet de la rupture est confirmé par les manœuvres dynamiques et surtout par l’examen clinique réalisé sur la table d’examen avant l’échographie (signe de Thompson, perte de l’équin physiologique). L’IRM apprécie dans le plan axial et longitudinal la taille de la zone de rupture de signal liquidien, et montre l’écart interfragmentaire et l’aspect des bords de chaque moignon tendineux (fig. 7.25) pour planifier au mieux la prise en charge thérapeutique (traitement orthopédique, chirurgie percutanée, chirurgie à ciel ouvert). La fracture-avulsion traumatique de l’enthèse distale du tendon calcanéen est rare. Le scanner précise la taille et la position du fragment avulsé pour planifier au mieux une réinsertion chirurgicale (fig. 7.26).
Tendon calcanéen opéré
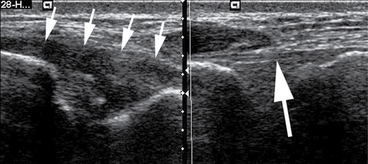
Il doit toujours être épaissi et continu (fig. 7.27). Un tendon aminci est toujours un signe péjoratif [29]. L’aspect en imagerie dépend du délai par rapport à la chirurgie mais aussi de la technique chirurgicale réalisée. Du matériel de suture hyperéchogène punctiforme peut rester visible (fig. 7.28). Les anomalies intratendineuses sont majeures les premiers mois puis s’estompent progressivement. Après 6 mois, la présence de lésions liquidiennes et de calcifications intratendineuses n’a pas forcément de valeur pathologique et doit être corrélée avec la clinique. Après 6 mois, il existe une bonne corrélation entre douleur, hypervascularisation intratendineuse en Doppler puissance et prise de gadolinium en IRM. Les ruptures itératives sur tendon calcanéen opéré sont partielles dans deux tiers des cas (fig. 7.29). Ces ruptures surviennent le plus souvent dans un contexte chronique et sont parfois non liquidiennes : la perte de substance peut être comblée par un tissu cicatriciel graisseux et/ou fibreux, échogène en échographie et de signal non collagénique en IRM. Le tendon peut être allongé, à l’origine d’une gêne fonctionnelle souvent majeure.
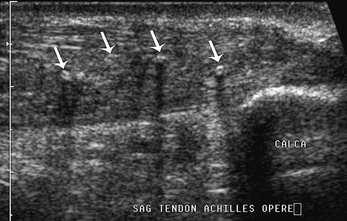
Fig. 7.28 Échographie en coupe longitudinale du corps d’un tendon calcanéen opéré par suture chirurgicale.
Imagerie du tendon tibial postérieur
Techniques d’imagerie
L’échographie du tendon tibial postérieur doit comporter une étude axiale oblique perpendiculaire à l’axe du tendon (pour s’affranchir de l’artéfact hypo-échogène d’anisotropie, notamment de l’insertion distale) et longitudinale avec étude en Doppler puissance. L’exploration échographique du tendon terminal est difficile du fait de l’augmentation de calibre de celui-ci et de son hétérogénéité d’échostructure distale. Des manœuvres dynamiques de flexion contrariée du pied sont utilisées pour dépister une subluxation ou une luxation intermittente du tendon tibial postérieur. Il peut exister à l’état normal une lame d’épanchement au sein de sa gaine synoviale, du fait d’une communication physiologique dans 30 à 40 % des cas avec l’articulation talo-crurale.
Le scanner apprécie la position, le calibre et les contours du tendon, mais n’est plus indiqué du fait de sa faible résolution tissulaire [75]. Il dépiste en revanche les lésions osseuses traumatiques aiguës associées (avulsion rétinaculaire) ou mimant une pathologie aiguë du tendon tibial postérieur (fracture du processus postéro-médial du talus, du tubercule de l’os naviculaire).
Dans son trajet pré- et latéro-malléolaire médial, le tendon tibial postérieur normal en IRM apparaît toujours en hyposignal homogène de façon constante sur toutes les séquences et présente des contours réguliers [82].
En revanche, à proximité de son insertion distale, il existe de façon physiologique un renflement, une augmentation et/ou une hétérogénéité du signal intratendineux qui ne doivent pas être interprétés à tort comme une pathologie tendineuse [24].
Pathologies
Rupture aiguë
La rupture aiguë du tendon tibial postérieur est rare mais de diagnostic souvent tardif, voire méconnu et étiqueté à tort comme une entorse collatérale médiale. Les clichés simples ne sont informatifs que s’ils montrent une fracture-avulsion du tubercule de l’os naviculaire qui correspond à un équivalent de désinsertion distale. L’échographie montre un aspect de gaine vide de contenu anéchogène au sein de la gouttière rétromalléolaire médiale et évalue le degré de rétraction tendineuse. Compte tenu de l’impact thérapeutique (traitement orthopédique ou réparation chirurgicale), il faut en cas de doute recourir à l’IRM [33] qui montre une interruption complète de la continuité tendineuse avec un comblement de signal liquidien fortement hyperintense en T2 (fig. 7.30) ou de type fibreux moyennement hyperintense en T2 dans les ruptures semi-récentes. Elle évalue le degré de rétraction tendineuse et fait le bilan des lésions associées ligamentaires et osseuses.
Luxation
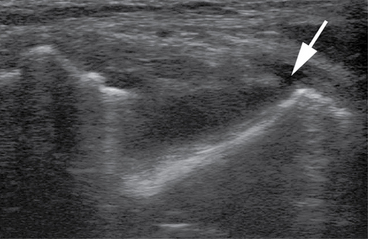
La luxation du tendon tibial postérieur est rare et la conséquence d’une flexion dorsale forcée du pied combinée à un varus de l’arrière-pied. Cette atteinte s’accompagne généralement d’une déchirure du retinaculum des fléchisseurs lui-même ou d’un équivalent de rupture rétinaculaire à type d’avulsion osseuse ou de décollement cortico-périosté antérieur. La visualisation directe du tendon luxé est rare, et il s’agit le plus souvent d’un épisode de subluxation avec syndrome douloureux et empattement de la région médiale. Les clichés simples, notamment le trois quarts médial mais aussi le déroulé du pied, sont d’un apport précieux lorsqu’ils objectivent l’écaille cortico-périostée signant l’avulsion rétinaculaire (fig. 7.31). L’échographie permet de faire le diagnostic lorsque le tendon est luxé en prémalléolaire médial. En cas de luxation intermittente, elle peut reproduire et visualiser la luxation de façon dynamique par une manœuvre d’adduction et de flexion plantaire du pied. Elle montre des signes de souffrance du retinaculum, notamment grâce à l’utilisation conjointe du Doppler puissance, mais visualise aussi parfois directement l’avulsion osseuse rétinaculaire (fig. 7.32) [21]. S’il est réalisé, le scanner montre le décollement périosté et apprécie les rapports du tendon avec l’os. L’IRM objective, dans les cas douteux, des signes indirects de pathologie luxante du tendon tibial postérieur : souffrance téno-synoviale, souffrance voire rupture rétinaculaire, œdème osseux de la malléole médiale, arrachement cortico-périosté. Elle fait surtout la part des choses entre cette pathologie tendineuse d’instabilité et une atteinte ligamentaire collatérale médiale et/ou ostéochondrale médiale de la cheville (fig. 7.33) [4, 25, 31].
Syndrome de l’os naviculaire accessoire
– le type 1 correspond à l’os sésamoïde du tendon tibial postérieur dénommé aussi os tibial latéral. Il mesure 2 à 3 mm de diamètre et se localise au sein même des fibres tendineuses du tendon tibial postérieur distal. Cet os sésamoïde est responsable d’un renflement et d’une augmentation hétérogène et physiologique du signal du tendon avant sa division terminale. Lorsque l’os est visible radiologiquement, il présente des contours réguliers bien corticalisés et une morphologie ronde ou ovalaire ;
– le type 2 correspond à l’os naviculaire accessoire. C’est un os de taille supracentimétrique et de morphologie généralement triangulaire. Sa base repose sur la tubérosité postéro-médiale de l’os naviculaire avec laquelle il est relié par un tissu fibro-cartilagineux (fig. 7.34). Il est la conséquence d’un défaut de fusion d’un noyau d’ossification secondaire ;
– le type 3 correspond à une hypertrophie proéminente de la tubérosité de l’os naviculaire ou tubercule naviculaire crochu liée à la fusion de l’os naviculaire accessoire avec la tubérosité de l’os naviculaire principal.
Cet os naviculaire accessoire peut être associé à une tendinopathie distale du tibial postérieur (fig. 7.35). En cas d’échec de l’infiltration radio-guidée, l’exérèse chirurgicale de cet os naviculaire accessoire peut être indiquée. Des signes de souffrance cortico-spongieuse du tubercule de l’os naviculaire peuvent être observés en IRM en association avec les signes de tendinopathie d’insertion distale. L’injection intraveineuse de gadolinium permet de différencier les hétérogénéités de signal physiologiques du tendon des zones de souffrance intra- et péritendineuses.
Tendinopathie et ténosynovite
La tendinopathie et la ténosynovite du tendon tibial postérieur du sportif sont volontiers de localisation inframalléolaire, voire distale, notamment s’il existe un os naviculaire accessoire alors que la pathologie mécanique dégénérative concerne le plus souvent le tendon dans son trajet rétromalléolaire en raison d’une hypovascularisation locale, de l’absence de méso-tendon et de l’obliquité de son trajet. En cas de symptomatologie aiguë, il faut savoir rechercher au besoin par un scanner une rare fracture-avulsion du tubercule de l’os naviculaire. Les symptômes sont le plus souvent progressifs, notamment dans les sports d’endurance, et se traduisent par un gonflement douloureux inframalléolaire. L’examen met en évidence une inversion active douloureuse ou déficitaire. Les clichés simples recherchent un trouble de la statique de l’arrière-pied avec notamment un effondrement de l’arche médiale. Des signes d’arthropathie de la colonne médiale du pied témoignent de l’ancienneté de l’atteinte du tendon tibial postérieur. L’échographie peut montrer un épaississement fusiforme du tendon, la perte de parallélisme de ses bords et de son échostructure fibrillaire, avec parfois la présence de nodules hypo-échogènes et de plages d’hyperhémie intratendineuse. Elle évalue l’importance de la réaction téno-synoviale : épanchement de la gaine du tendon, épaississement et hyperhémie téno-synoviale en Doppler puissance [60]. Que la tendinopathie soit hypertrophique ou atrophique, il faut rechercher des éléments liquidiens intratendineux dépressibles linéaires parallèles au grand axe tendineux, évocateurs de zones de rupture partielle et de microfissures intratendineuses. La distinction entre tendinopathie simple et rupture partielle reste difficile en échographie : c’est pourquoi l’IRM avec injection intraveineuse de gadolinium est souvent réalisée (fig. 7.36) [69].
Ligament calcanéo-naviculaire plantaire
Le ligament calcanéo-naviculaire plantaire ou spring ligament est constitué de deux faisceaux, l’un large supéro-médial au contact du tendon tibial postérieur, l’autre fin et inférieur. Il peut être atteint de façon isolée (fig. 7.37) lors d’un traumatisme aigu ou associé à une atteinte chronique du tendon tibial postérieur [35, 41]. Cette lésion doit systématiquement être recherchée, que ce soit au décours d’un traumatisme aigu ou lors du bilan d’une symptomatologie chronique médiale de l’arrière-pied. En effet, la distension, voire la rupture de ce ligament qui participe activement à la stabilité de l’arche médiale de la cheville peut évoluer vers un pied plat valgus acquis.
Imagerie du tendon long fléchisseur de l’hallux
Son atteinte est rare et se rencontre essentiellement chez le danseur de ballet réalisant des pointes et le chez le sportif assumant des flexions plantaires extrêmes et répétées du pied [95]. Ce tendon est le plus postérieur du groupe des tendons médiaux. Il descend verticalement à la face postérieure du talus au sain d’une gouttière ostéo-fibreuse inextensible dénommée gouttière intertuberculaire du talus. Après une nette inflexion en zone sous-talienne, ce tendon passe sous le sustentaculum tali pour cheminer sous la voûte plantaire. Il passe alors au sein d’un deuxième tunnel ostéo-fibreux inextensible entre les deux os sésamoïdes puis s’insère distalement sur la base de la 2e phalange du gros orteil.
Pathologies
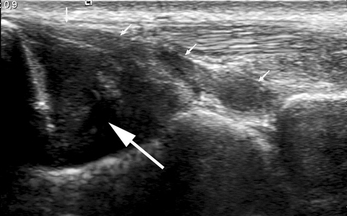
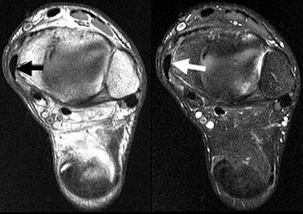
Un syndrome d’« entrapment » au sein de la gouttière rétrotalienne est évoqué devant la présence de douleurs rétromalléolaires médiales avec parfois un ressaut, voire une raideur de l’hallux avec limitation de la flexion. L’examen retrouve une tuméfaction fluctuante, voire crépitante, et éventuellement un nodule douloureux qui accroche le canal intertuberculaire avec ressaut caractéristique lors des mouvements de flexions plantaires. L’échographie et l’IRM objectivent un épanchement synovial abondant s’interrompant à hauteur de la gouttière rétrotalienne (fig. 7.38), associé à des anomalies de signal intratendineuses en IRM [49].
La ténosynovite proximale du danseur de ballet effectuant des pointes est aussi d’origine microtraumatique par hypersollicitation mécanique plus que par conflit tendineux [44]. En IRM, les coupes axiales avec injection intraveineuse de gadolinium montrent le rehaussement de la gaine synoviale et l’épanchement ténosynovial.
Les fissures intratendineuses et ruptures partielles résultent du même mécanisme et seront aussi mieux objectivées par l’IRM qui montre des anomalies de signal liquidiennes intratendineuses punctiformes ou linéaires d’étendue variable. Ces lésions peuvent évoluer jusqu’à la rupture complète qui reste exceptionnelle (fig. 7.39) [90].
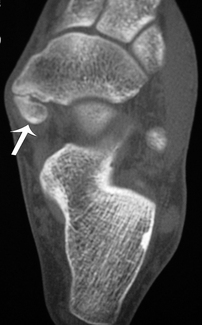
La désinsertion tendineuse distale est rare et peut se rencontrer en pathologie traumatique aiguë, notamment chez le danseur [95]. Dans ce cas, les clichés simples peuvent retrouver une avulsion osseuse de la face plantaire de la deuxième phalange de l’hallux.
Imagerie des tendons fibulaires
Le groupe des tendons fibulaires est l’un des plus fréquemment touché en pathologie sportive microtraumatique de la cheville, en particulier dans le cadre d’entorse latérale et d’instabilité chronique [86]. L’atteinte traumatique aiguë est plus rare. Les tendons fibulaires sont de puissants éverseurs du pied et participent à la stabilité latérale de la cheville. En situation rétromalléolaire latérale, les tendons fibulaires ont une gaine synoviale commune et cheminent dans un tunnel ostéo-fibreux fermé par le retinaculum supérieur des fibulaires. En situation sous-malléolaire latérale, les deux tendons se séparent ; le tendon court fibulaire descend au-dessus, en avant et en dedans du tendon long fibulaire. Ils cheminent alors chacun dans une gaine synoviale propre et sont maintenus contre la face latérale du calcaneus par le retinaculum inférieur des fibulaires. À la face latérale du calcaneus, ils sont séparés par un tubercule osseux appelé trochlée des fibulaires, le court fibulaire passant au-dessus de la trochlée et le long fibulaire en dessous. Le court fibulaire s’insère sur l’apophyse du cinquième métatarsien. Le long fibulaire croise la plante du pied dans sa gouttière cuboïdienne puis va s’insérer distalement sur l’apophyse du premier métatarsien et émet des expansions distales sur l’os cunéiforme médial. Il existe dans 25 % des cas un os fibulaire accessoire appelé sésamoïde du long fibulaire ou os péroneum. En situation sous-malléolaire, la gaine des tendons fibulaires est solidaire du ligament calcanéo-fibulaire, ce qui explique le phénomène de ténographie indirecte des fibulaires constatée en arthrographie et en arthroscanner lors d’une rupture complète et transfixiante du ligament calcanéo-fibulaire. En flexion plantaire, le court fibulaire est en situation médiale par rapport au tendon long fibulaire et sa morphologie est ovoïde. En flexion dorsale, le court fibulaire se déplace en avant du long fibulaire et se retrouve « coincé » entre ce dernier et la marge postérieure de la malléole latérale ; sa configuration devient aplatie. Cet amincissement physiologique est important à connaître car il peut mimer une fissuration non transfixiante du court fibulaire. Certains facteurs morphologiques osseux peuvent favoriser l’atteinte des tendons fibulaires : marge postérieure de la fibula peu creusée, voire convexe en arrière, trochlée des fibulaires proéminente. De même, les variantes anatomiques musculo-tendineuses des fibulaires prédisposent à leur atteinte : peroneus quartus, jonction musculo-tendineuse basse du court fibulaire, tendon bifide du court fibulaire [12].
Techniques d’imagerie
Le scanner reste indiqué pour l’exploration des conflits ostéo-tendineux, notamment par hypertrophie de la trochlée des tendons fibulaires. Le diagnostic de ces conflits est aidé par la réalisation de reconstructions 3D osseuses et 3D VRT [65]. Une anomalie de la position du tendon (visualisation directe d’une luxation ou d’une incarcération permanente du tendon) et une avulsion osseuse rétinaculaire ou tendineuse d’insertion distale devront toujours être recherchées.
L’IRM est l’examen de choix mais doit répondre à certains impératifs pour être performante. Il faut en effet utiliser des antennes haute résolution, privilégier au maximum la résolution spatiale en effectuant des coupes fines (2 à 3 mm) si possible jointives et en utilisant un petit champ de vue [47]. On effectue toujours des séquences anatomiques en densité de protons que certains réalisent sans saturation du signal graisseux afin de ne pas perdre en signal et en résolution. Des séquences sensibles à l’œdème et l’inflammation doivent aussi être systématiquement pratiquées. L’injection intraveineuse de gadolinium est utile pour différencier les hypersignaux de type liquidien des zones inflammatoires mais aussi pour analyser avec une plus grande précision les fissurations, notamment parce que les lambeaux tendineux sont marginés sur toute leur périphérie par une prise de contraste téno-synoviale facilitant ainsi leur visualisation.
Un tendon fibulaire normal en IRM est dépourvu de signal sur toutes les séquences sauf lorsqu’il est orienté à 55° par rapport à l’axe du champ magnétique principal dans son trajet oblique sous-malléolaire, ce qui correspond au phénomène de l’angle magique visible quel que soit le plan de coupes. Il peut exister des variations de morphologie et de position, notamment du tendon court fibulaire selon la position dans laquelle est explorée la cheville. Les retinacula sont bien repérables en IRM. Il s’agit de structures fines et tendues à bords réguliers en asignal ou hyposignal sur toutes les séquences [77].
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree


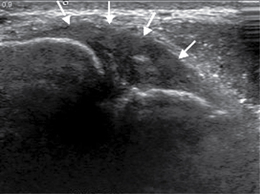
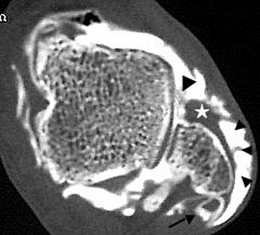
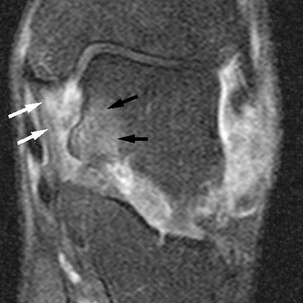
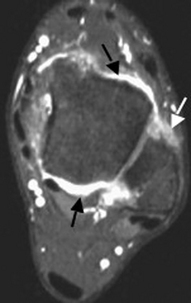
 ) avec moignon proximal épaissi et rétracté à son insertion malléolaire latérale (*). Poche de décollement périmalléolaire latérale témoignant d’une rupture du retinaculum supérieur des tendons fibulaires (petites
) avec moignon proximal épaissi et rétracté à son insertion malléolaire latérale (*). Poche de décollement périmalléolaire latérale témoignant d’une rupture du retinaculum supérieur des tendons fibulaires (petites 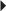 ). Ténographie indirecte des fibulaires (→) liée à une rupture du LCF.
). Ténographie indirecte des fibulaires (→) liée à une rupture du LCF.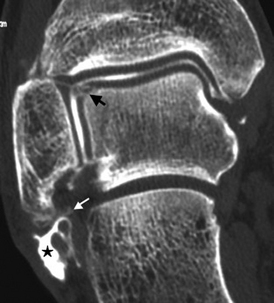
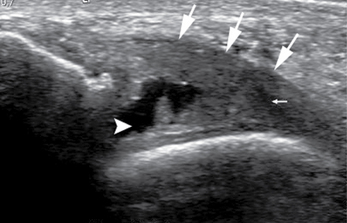
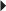 ).
).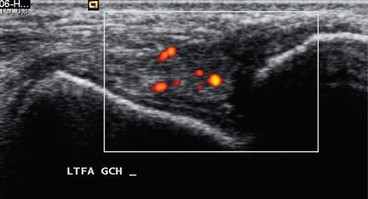
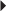 ). Le Doppler puissance montre une importante hyperhémie intratendineuse.
). Le Doppler puissance montre une importante hyperhémie intratendineuse.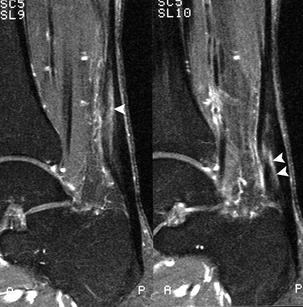
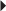 ).
).
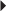 ).
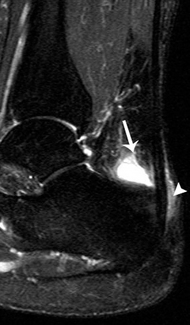
).
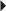 ).
).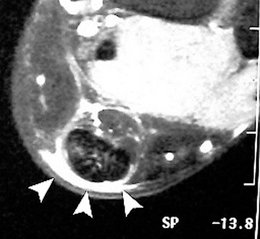
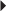 ).
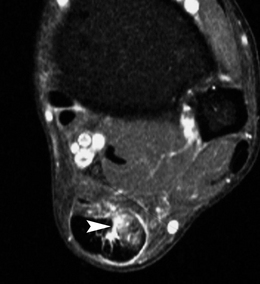
).
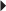 ).
).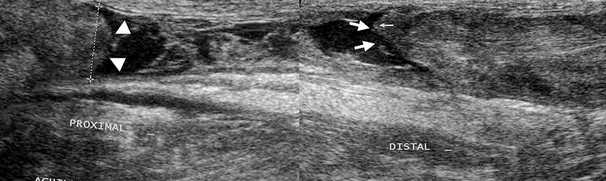
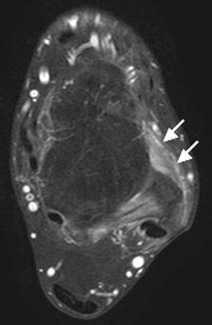
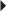 ) et distal (→).
) et distal (→).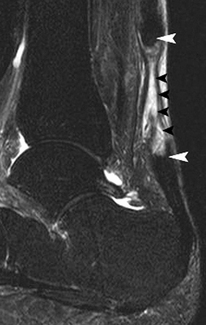
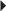 blanches) visualisés de part et d’autre de la zone de rupture comblée par un matériel hématique hyperintense en T2 (
blanches) visualisés de part et d’autre de la zone de rupture comblée par un matériel hématique hyperintense en T2 (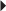 noires).
noires).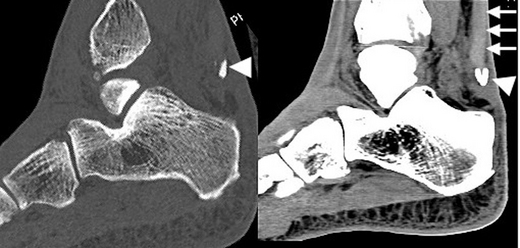
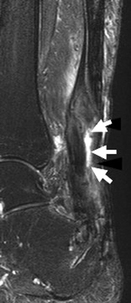
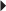 ) et rétraction du tendon calcanéen (→).
) et rétraction du tendon calcanéen (→).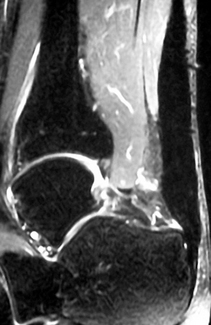
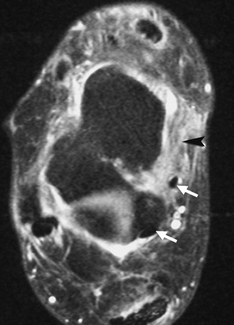
 ). Aspect normal des autres tendons fléchisseurs (→).
). Aspect normal des autres tendons fléchisseurs (→).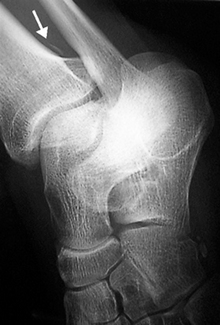

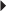 ) alors que le tendon tibial postérieur ne présente pas d’anomalie morphologique ou de signal (→).
) alors que le tendon tibial postérieur ne présente pas d’anomalie morphologique ou de signal (→).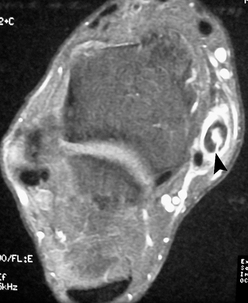
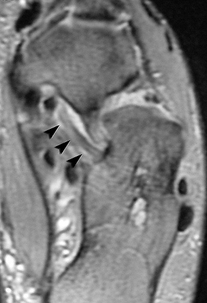
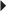 ).
).
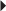 ).
).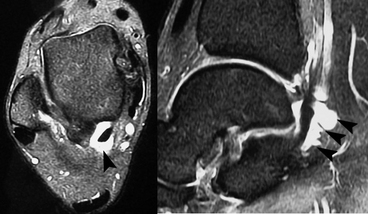
 ) évoquant un syndrome d’entrapement du tendon dans la gouttière rétrotalienne.
) évoquant un syndrome d’entrapement du tendon dans la gouttière rétrotalienne.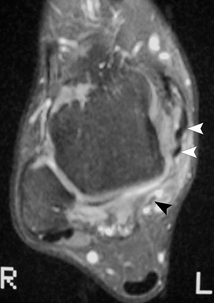
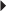 noires). Aspect normal des tendons tibial postérieur et long fléchisseur des orteils (
noires). Aspect normal des tendons tibial postérieur et long fléchisseur des orteils (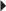 blanches).
blanches).


