Chapitre 21 Le pied rhumatismal
1 Algorithme diagnostique
Le diagnostic de rhumatisme inflammatoire repose sur un ensemble de signes cliniques, biologiques et radiologiques. Le pied constitue, avec la main, un siège électif de l’atteinte rhumatismale inflammatoire. L’atteinte du pied est parfois inaugurale de la maladie, et il faut connaître les stratégies d’imagerie permettant le diagnostic précoce, la sévérité et le potentiel évolutif de la maladie afin d’instaurer rapidement un traitement adapté.
Polyarthrite rhumatoïde
La polyarthrite rhumatoïde (PR) est une polysynovite inflammatoire chronique touchant surtout la femme entre 50 et 60 ans. L’atteinte synoviale est articulaire et tendineuse et prédomine habituellement aux extrémités. Un diagnostic et une prise en charge précoce sont essentiels pour permettre une rémission et arrêter l’évolution vers la destruction articulaire [1]. Le rôle du radiologue est donc important pour affirmer la polysynovite et évaluer l’agressivité de la maladie. L’atteinte de l’avant-pied est quasiment constante, et dans 25 % des cas, elle peut être inaugurale.
À la phase précoce : reconnaître la synovite et rechercher des signes de gravité de la maladie
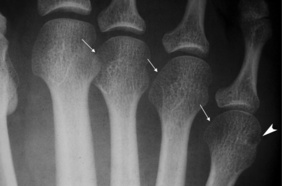
Les radiographies standard des mains et des pieds sont habituellement l’examen demandé en première intention. Un cliché bilatéral et symétrique des pieds face et déroulé est suffisant, le cliché de profil étant peu informatif pour l’avant-pied. Au stade précoce, les signes radiologiques sont absents ou très discrets : tuméfaction fusiforme des parties molles périarticulaires, hypertransparence des épiphyses articulaires décrite comme une déminéralisation en bande des métatarsophalangiennes (MTP) et qui serait corrélée à l’inflammation synoviale [2](fig. 21-1). Parfois, l’atteinte du pied est asymptomatique et précède celle de la main, de sorte que lors du bilan radiologique initial, des érosions osseuses des têtes métatarsiennes, notamment du 5e métatarsien, sont déjà présentes et font évoquer le diagnostic. Devant un premier bilan radiologique quasi normal, l’échographie et l’imagerie par résonance magnétique (IRM) sont largement recommandées, même si les critères de l’American College of Rheumatology n’incluent pas l’échographie et l’IRM dans le diagnostic positif de la maladie, contrairement au bilan radiologique standard [3].
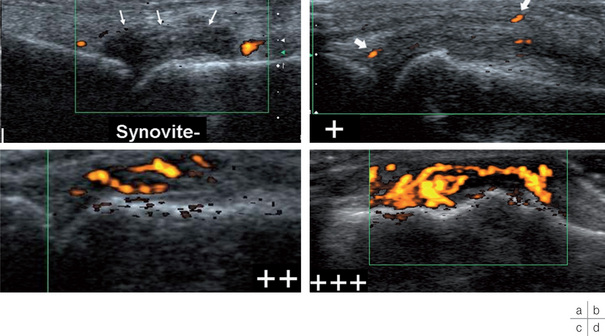
L’échographie est largement utilisée pour la détection des synovites et pour juger l’importance de l’inflammation synoviale en doppler puissance (fig. 21-2). Son caractère non invasif, accessible, facilement répétitif et dynamique en fait l’examen de choix de la PR. On procédera à l’étude des MTP, mais aussi du médio- et de l’arrière-pied.
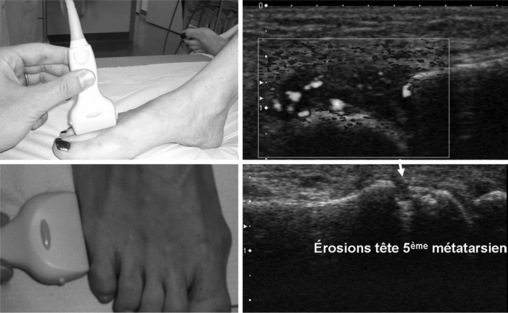
Si elle est réalisée de manière systématique dans le même temps que l’échographie des mains, on pourra se limiter à l’examen des MTP en coupes sagittales et axiales sur leur face dorsale et sur les bords latéraux des 5e têtes métatarsiennes [4](fig. 21-3). Elle est plus sensible que l’examen clinique pour distinguer une monosynovite, une oligo- ou polysynovite [5,6]. Le pannus synovial est un épaississement synovial hypoéchogène, peu ou non compressible, plus ou moins vascularisé en doppler puissance. Cette hypervascularisation synoviale traduit l’activité de la maladie et serait un facteur prédictif des dégâts structuraux articulaires [7,8]. On différenciera cette synovite de l’épanchement synovial, liquidien, non vascularisé et compressible. On recherchera des ténosynovites, surtout du tibial postérieur, le plus fréquemment atteint. Au stade précoce, l’échographie est plus sensible que les radiographies standard pour la mise en évidence des érosions osseuses [6,9]. L’érosion osseuse est recherchée à l’insertion synoviale à la jonction chondro-osseuse et prédomine souvent au versant latéral de la tête du 5e métatarsien. La présence d’emblée d’érosion osseuse au diagnostic initial est un reflet de l’agressivité de la maladie.
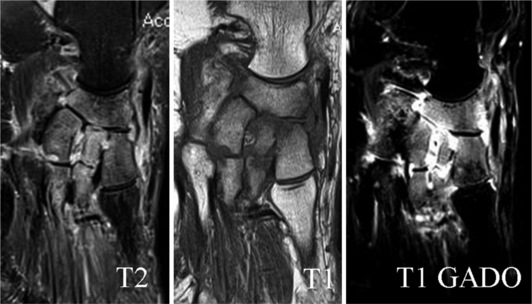
L’IRM du pied est rarement utilisée de manière systématique, même si des auteurs recommandent la réalisation d’une IRM de l’avant-pied en l’absence d’atteinte des mains [10]. Elle est en général motivée par des métatarsalgies et elle permet d’éliminer facilement les diagnostics différentiels, tels qu’une bursite intermétatarsienne, un névrome de Morton, une fracture de fatigue. Des coupes coronales centrées sur les MTP, T1 et STIR (short Tau inversion recovery) ou T2 Fat- Sat sont associées à des coupes longitudinales sagittales et axiales qui permettent aussi l’étude du médio-pied (fig. 21-4). Une injection de gadolinium est obligatoire pour la mise en évidence de l’épaississement synovial hypervascularisé et pour distinguer cette synovite d’un simple épanchement articulaire. L’IRM et l’échographie ont la même sensibilité et sont plus sensibles que l’examen clinique et les radiographies standard pour la détection des synovites [5,11]. L’IRM serait plus sensible que l’échographie au stade précoce pour la détection des érosions osseuses [12]. Ces érosions osseuses sont surtout visibles sur des coupes fines T1 avec une bonne résolution spatiale (séquence 3D EG T1) [13]. L’IRM permet surtout d’apprécier l’œdème osseux en hypersignal STIR et T2 FatSat avec rehaussement après injection de gadolinium. L’œdème osseux paraît corrélé et secondaire à l’inflammation synoviale [14] ; il serait en IRM un critère de l’activité de la maladie et le seul facteur prédictif de l’apparition des dégâts structuraux articulaires [15,16].
À la phase d’état et suivi sous traitement
La destruction articulaire radiologique est maximale la 1re année et 70 % des patients présentent des érosions osseuses à 3 ans d’évolution sur les radiographies standard [17,18].
Sur les radiographies standard apparaissent des érosions osseuses à la jonction chondro-osseuse. Ces érosions osseuses prédominent sur le versant latéral de la tête du 5e métatarsien, sur le versant médial de la tête des 2e et 3e métatarsiens et à l’IP du gros orteil. Typiquement, les IPD sont respectées [19]. On note un pincement des interlignes articulaires MTP alors que les déformations et les luxations restent peu fréquentes les 2 premières années d’évolution [17].
En pratique rhumatologique, les anomalies radiologiques ne sont classiquement pas prises en compte pour évaluer l’activité de la synovite [20]. Mais un suivi radiologique par des radiographies standard et surtout en échographie est indispensable.
L’échographie apprécie l’efficacité thérapeutique sur l’activité de la maladie en évaluant la régression de l’hypervascularisation synoviale au doppler puissance [21].
L’échographie et l’IRM retrouvent même une synovite persistante infraclinique jusque chez 19 % des patients considérés en rémission sous traitement [7,22]. Elles permettent aussi la réalisation d’infiltration articulaire ciblée en cas de récidive douloureuse monoarticulaire.
La réalisation d’une échographie de la cheville, du médio- et avant-pied change le site d’injection décidé par l’examen clinique dans 80 % des cas ; de plus, l’infiltration sous échographie présente une meilleure efficacité thérapeutique [23].
Spondylarthropathies séronégatives
Comme dans la PR, la lésion initiale est une inflammation synoviale dont l’aspect radiologique au stade précoce reste non spécifique. Schématiquement, une polysynovite distale associée à une construction osseuse oriente vers une spondylarthropathie, alors qu’associée à une destruction osseuse, elle oriente vers la PR [24].
Rhumatisme psoriasique
Le rhumatisme psoriasique correspond aux atteintes articulaires de nature inflammatoire liées au psoriasis. Le rhumatisme survient chez environ 0,5 à 25 % des malades ayant un psoriasis. Dans 20 % des cas, l’atteinte articulaire précède l’atteinte cutanée. L’importance des anomalies unguéales est corrélée avec l’atteinte articulaire, surtout des IPD [19]. La présentation clinique initiale est souvent une oligoarthrite ou une enthésite et la réalisation d’examens complémentaires tels que l’échographie et la scintigraphie retrouve souvent d’autres atteintes articulaires ou des enthèses infracliniques au stade initial de la maladie [25].
Le rhumatisme psoriasique mêle des signes de destruction articulaire et de construction osseuse caractéristique de la maladie (fig. 21-5).
Contrairement à la PR, la déminéralisation osseuse périarticulaire ne semble pas corrélée à l’atteinte synoviale, faisant émettre l’hypothèse que le site primitif de l’inflammation pourrait être extrasynovial [2]. La construction osseuse est plus fréquente que dans la PR et les ténosynovites, moins fréquentes [26]. L’avant-pied est atteint dans 25 à 75 % des cas, de manière bilatérale mais asymétrique. L’atteinte prédomine aux IP et MTP, et se caractérise au début par un gonflement fusiforme des parties molles de l’orteil « en saucisse ». Les érosions, marginales au début, progressent vers l’os sous-chondral, donnant un élargissement de l’interligne articulaire. La tête phalangienne détruite pénètre la base phalangienne élargie en cupule par les constructions osseuses, réalisant un orteil en lorgnette. L’atteinte destructrice étendue de l’IP du gros orteil est particulièrement caractéristique de la maladie. Les autres signes radiologiques sont la résorption des houppes phalangiennes, une réaction périostée métaphysodiaphysaire, une phalange distale svoire notamment du gros orteil, une sclérose sous-chondrale et des excroissances osseuses. Les déformations et luxations sont rares.
Spondylarthrite ankylosante
La SPA est caractérisée par la coexistence de lésions inflammatoires finement destructrices et de proliférations osseuses aux sites d’insertion tendineux, capsulaires ou ligamentaires que sont les enthèses. La synovite n’est pas d’aspect spécifique, mais son intensité est moindre que dans la PR. De même, la déminéralisation et les érosions osseuses, ainsi que les pincements de l’interligne sont plus discrets. Les déformations et les luxations articulaires sont rares et l’évolution se fait généralement vers l’ankylose. L’atteinte rachidienne et la sacroiliite vont éliminer définitivement le diagnostic différentiel de PR.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree