Chapitre 4 Reconstruction de la voûte crânienne
HISTORIQUE
La réparation des pertes de substances du crâne est une procédure dont la pratique a été authentifiée archéologiquement par la découverte au Pérou de crânes trépanés reconstruits par des plaques en or martelées datant de 2000 ans avant J.-C. [43].
En Europe, Hippocrate et Galien abordent dans leurs écrits les traumatismes crâniens et les pertes de substances osseuses, mais n’y apportent pas de solution chirurgicale (tout au plus Galien décrit-il des bandages crâniens spécifiques). Il faut attendre le XVIe siècle pour trouver des documents traitant de la réparation des pertes de substances osseuses crâniennes. En Turquie, Ibrahim Bin Abdullah [1] décrit en 1505 les premières cranioplasties par xénogreffe de voûte de chien et de chèvre. En pleine renaissance italienne, Gabriele Fallopius (1523–1564) publie quant à lui une technique de reconstruction utilisant à son tour des plaques en or martelées. Cette attitude s’oppose à celle de beaucoup d’autres chirurgiens de l’époque, et notamment d’Ambroise Paré, qui préfèrent privilégier la reconstruction immédiate en repositionnant les fragments osseux quand cela est possible [1].
L’utilisation de matériaux alloplastiques proposée par Fallopius tombe dans l’oubli, alors qu’émergent au cours des siècles suivants des techniques d’autogreffes osseuses à l’initiative d’Henry Louis Duhamel-Dumanceau (1700-1781). Ces autogreffes ne se développent qu’avec les avancées de l’anesthésie et de l’asepsie : Müller utilise la table externe de la calvaria en 1890, Dobrotworski la greffe costale en 1911 [11]. Les deux guerres mondiales ont été grandes pourvoyeuses de pertes de substances crâniennes, améliorant en consequence les techniques opératoires.
Quant à la reconstruction par des implants alloplastiques, elle prend véritablement son essor au début du XXe siècle. Elle fait appel à des matériaux aussi divers qu’étonnants, avec des succès variables : or, argent, ivoire, écorce de noix de coco, aluminium, acier, tantalum, platine, etc. Face aux risques d’extrusion et d’infection, Kleinschmidt propose en 1941 l’utilisation d’implants acryliques. Le méthylméthacrylate est introduit dans les années 1950 par Spence [47] et la poudre d’os homologue en 1980, ouvrant le champ à la reconstruction par biomatériaux en routine. Le titane, lui, s’impose comme le matériau métallique le plus utilisé.
ÉTIOLOGIES DES PERTES DE SUBSTANCES OSSEUSES
INDICATIONS DE LA RECONSTRUCTION CRÂNIENNE
La voûte du crâne constitue une barrière physique aux traumatismes. L’idée de ne pas reconstruire de petites pertes de substances (communément admise et pratiquée en l’absence de plainte ou de symptomatologie en rapport) est rarement bien vécue par le patient qui, le plus souvent, demande réparation. On retient cependant dans la littérature des indications à la cranioplastie lorsque la perte de substance dépasse les 6 cm2 sur la convexité ou bien qu’elle se situe en zone glabre frontale. Les pertes osseuses se situant sous le muscle temporal ou occipitales sont souvent négligées [2].
Toutefois, de nombreuses publications ont très tôt démontré l’intérêt de la reconstruction d’une boîte crânienne close pour les structures sous-jacentes. Dès 1945, Gardner décrit le « syndrome du trépané » (syndrome of the trephined) associant céphalées, malaise, irritabilité, épilepsie et symptômes psychiatriques ; symptômes qui disparaissent en cas de reconstruction de la voûte par du tantale [20]. Dès lors, l’hypothèse des effets thérapeutiques de la reconstruction de larges pertes de substances de la voûte a été largement documentée dans la littérature. Il apparaît que la cranioplastie a des indications proprement thérapeutiques dans la prise en charge de certains déficits neurologiques.
Syndrome du trépané
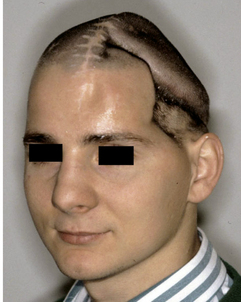
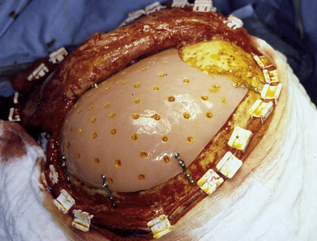
Plusieurs auteurs ont décrit le syndrome du trépané comme l’apparition d’un cortège de symptômes survenant plusieurs semaines ou plusieurs mois après craniectomie, ces symptôms pouvant s’aggraver avec les changements de position et s’améliorer avec la restauration du contenant crânien [15,20,23]. Diverses théories ont cherché à expliquer la pathogénie de cet état neurologique, soulignant que la localisation de la perte de substance avait son importance [50]. Cette symptomatologie apparaît de manière plus régulière chez les patients présentant une rétraction du scalp et une déformation concave, à l’origine d’une compression relative des structures sous-jacentes ou tout au moins d’un déplacement du volume cérébral. Le terme de sinking skin flap syndrom est également utilisé pour décrire cette situation généralement attribuée à un effet de la pression atmosphérique en l’absence de contre-pression crânienne [54] (figure 4.1a).
Modifications de la circulation du liquide cérébrospinal
Ce problème apparaît comme la première constatation objective incriminée dans les larges pertes de substances de la voûte. La localisation à proximité des sinus duraux est un element probablement facilitateur, de même que les pertes de substances associées à un affaissement important des parties molles et/ou une perte relative de leur compliance (fibrose ou retraction cicatricielle). L’amélioration des mesures de pression du liquide cérébrospinal (LCS) avant et après cranioplastie semble objectivement constatée et corrélée avec l’amélioration du tableau clinique [18,19].
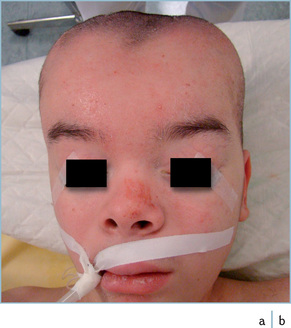
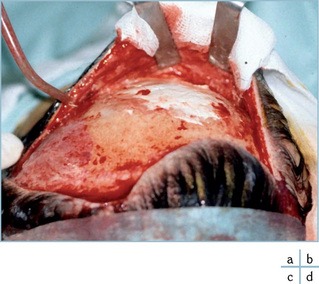
A contrario, le développement d’une hydrocéphalie est une complication fréquente des traumatismes crâniens sévères (figure 4.1b). Dans cette indication, Il semble que l’apparition d’une hydrocéphalie soit plus facilement observée chez les patients ayant été traités par un volet décompressif que chez les patients traités médicalement [40]. Le blocage de la circulation du LCS autour de la masse cérébrale expansée à travers l’espace de la craniectomie est une possible explication. Cependant, la relation de cause à effet entre craniectomie et hydrocéphalie n’est pas clairement élucidée. Dans tous les cas, la restauration de la continuité crânienne tend à normaliser cette situation et pour cette raison doit être envisagée dès que possible.
Modifications hémodynamiques et métaboliques
Les effets de la cranioplastie sur le débit sanguin cerebral (DSR) ont été étudiés par Richaud et al. en 1985 (Xénon 133 inhalé) [42]. Une amélioration significative du DSR était systématiquement retrouvée, y compris dans des pertes de substances modestes (de l’ordre de 10 cm2). Cette amélioration de l’hémodynamique cérébrale a été documentée par des etudes ultrasonographiques à l’échelle de la macrocirculation [16] et à l’échelle de la microcirculation par l’avènement de la tomography par émission de positons (TEP) au fluoro-désoxy-glucose (FDG) [52]. L’amélioration objective de l’activité métabolique après cranioplastie conduit dès lors à associer à ce type de reconstruction une indication proprement fonctionnelle qui dépasse l’argument simplement cosmétique ou mécanique habituellement invoqué. Fort de ces éléments, le chirurgien doit se poser autant que possible en amont la question des complications classiques de ces situations et regroupées autour du terme de « syndrome du trépané ». Une approche multidisciplinaire est également justifiée, associant neurologue, neurochirurgien et chirurgien cranio-maxillofacial. La place de l’imagerie fonctionnelle ne semble pas clairement posée en routine clinique, mais doit probablement être discutée dans la mesure où la TEP et l’imagerie par résonance magnétique fonctionnelle (IRMf) sont des traceurs de plus en plus précis de l’activité cérébrale ayant pour support l’anatomie de la microcirculation [33]. Un argument supplémentaire serait la valeur prédictive de ces examens sur l’évolution clinique après cranioplastie [52].
Autres indications
La valeur de la cranioplastie en matière de prévention ou d’amélioration de l’épilepsie postopératoire est controversée, mais son incidence ne semble pas modifiée par la reconstruction [15]. Quelques articles font ponctuellement état d’une amélioration de ce symptôme après reconstruction [46,49].
Le recouvrement de fonctions motrices ou sensitives après cranioplastie reste également controversé, mais les observations de Richaud et al. [42] et Segal et al. [46] documentent clairement cette hypothèse. Une pathogénie vasculaire est probablement à mettre en avant dans ces cas.
TECHNIQUES DE RECONSTRUCTION
Reconstruction autologue
L’autogreffe osseuse non vascularisée est sans aucun doute le matériau de reconstruction idéal quand son utilisation est possible ; elle présente bien entendu l’avantage de son incorporation locale et de sa revascularisation, ainsi que de son potentiel de croissance lorsqu’elle est utilisée chez l’enfant. Ses inconvénients principaux résident dans la morbidité du site donneur, les possibilités de reconstruction sur une surface limitée et l’éventualité de résultats esthétiques insatisfaisants à distance liés à la résorption partielle du greffon [22].
Autogreffe par repose du volet neurochirurgical
Dans le cadre des craniectomies décompressives, les neurochirurgiens font appel actuellement soit à la cryoconservation du volet [24,28] soit à sa mise en nourrice sous la peau abdominale [39]. La repose du volet n’est envisagée qu’après la résolution de l’épisode d’hyperpression intracrânienne (quelques semaines à quelques mois). L’avantage de cette technique est évident et tend vers la restitution ad integrum de la fonction et de la forme. L’intégration osseuse est habituellement bonne mais, dans un nombre non négligeable de cas, on peut observer une lyse du volet liée soit à un processus infectieux authentifié, soit à un processus « aseptique » qui se produit généralement à moyen ou long terme et de manière progressive, sans signe inflammatoire local ou général, et souvent sans fixation scintigraphique [22].
Dédoublement de volet crânien ou duplication de la calvaria
Cette technique a été introduite par Tessier [51] en 1982. Théoriquement, on peut reconstruire de larges pertes de substances osseuses en utilisant la voûte crânienne controlatérale ou de proximité. Il est habituel de prélever dans les régions parietals ; le prélèvement peut être réalisé soit de pleine épaisseur avec clivage secondaire dans le plan de la diploé [2], soit en ne prélevant que la corticale externe par des bandes de 1,5 à 2 cm de large [31,34]. La qualité de la reconstruction est tout à fait correcte, notamment pour les régions pariétales, avec des risques de résorption modérés. Elle se fait cependant au prix d’une fragilisation de la voûte au niveau du site de prélèvement, et de risques potentiels d’hématome intracrânien lors du prélèvement. Pour la région frontale, des prélèvements pariétaux bilatéraux sont décrits [34].
Aile iliaque
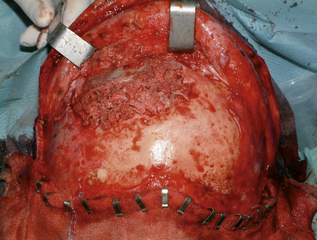
Le greffon de corticale interne au niveau de l’os iliaque peut également être intéressant du fait de sa courbure anatomique qui peut être utilisée pour des reconstructions de taille limitée. En association à un treillis de titane, l’os spongieux iliaque est parfois utile comme matériau de comblement (figure 4.2a).
Reconstruction par des biomatériaux
Il s’agit de matériaux non résorbables dont le principal risque est l’infection, pouvant survenir à distance jusqu’à 10 à 20 % des cas [38,53]. Le risque d’exposition n’est en fait jamais exclu même des années après la chirurgie. Les facteurs de risque sont bien établis dans la littérature : proximité des cavités sinusiennes frontales, radiothérapie pré- ou postopératoire, taille de la perte de substance et antécédent d’infection locale [4]. La qualité du recouvrement cutané est également fondamentale.
Titane
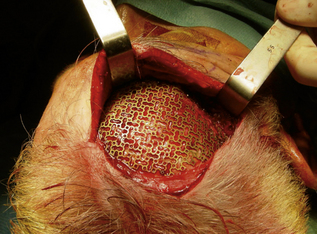
Le titane est utilisé depuis de nombreuses années et a fait ses preuves en terme de tolérance. Actuellement, il est habituel d’utiliser des plaques de treillis facilement déformables, avec un design alvéolé assurant une conformation tridimensionnelle aisée (figure 4.2b). Leur taille permet de reconstruire des zones pouvant atteindre 20 par 20 cm. Cependant, la conformation peropératoire reste difficile pour des surfaces importantes, avec une tendance à sous-corriger la convexité en cas de retraction cérébrale. Les plaques sont utilisées seules ou en adjonction à du ciment d’hydroxyapatite ou de l’os spongieux.
Sont également disponibles des plaques en titane plein ou en treillis de grande épaisseur [17], qui sont réalisées sur mesure à partir des données de l’imagerie. Les principaux inconvénients de ce type de matériau résident dans la conductivité thermique au chaud et au froid qui gêne fréquemment les patients, ainsi que son caractère radio-opaque qui peut compliquer l’interprétation des examens d’imagerie.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree