Chapitre 20 Prise en charge des pathologies fonctionnelles et des états fibrokystiques
Devant des plaintes fonctionnelles et/ou une anomalie clinique, le plus souvent il n’est pas décelé de cause organique, cliniquement ou en imagerie. La majorité des découvertes seront de nature bénigne, néanmoins l’objectif est de tenter d’expliquer le symptôme et d’éliminer une lésion maligne [1].
En pratique courante, la conduite à tenir devant une tuméfaction mammaire ou une mastodynie diffuse ou localisée est donc d’un intérêt quotidien : un interrogatoire précis, un examen clinique rigoureux et complet, et parfois la prescription d’examens complémentaires parmi lesquels l’échographie mammaire, la mammographie voire la cytoponction ou les biopsies percutanées sont les éléments essentiels.
Prise en charge clinique
Interrogatoire
Il rapporte ces éléments fondamentaux que sont :
• l’âge de la patiente et son statut ménopausique : le risque de cancer du sein augmente avec l’âge ;
• l’ancienneté de la masse palpée, ses caractéristiques avec ses éventuelles variations de taille en rapport avec le cycle menstruel, l’association à des douleurs, un gonflement, une rougeur ou de la fièvre ;
• la prise de médicaments (médicaments actuels, hormonothérapie) ;
• les antécédents familiaux de cancer du sein ou des ovaires ;
• les antécédents personnels médicaux et chirurgicaux : cancer du sein, antécédent de lésion mammaire à risque (hyperplasie atypique, carcinome lobulaire in situ) qui augmentent la probabilité de développer un cancer du sein ; traumatisme du sein récent ou chirurgie ; radiothérapie ou chimiothérapie récente [2].
Examen clinique du sein (ECS)
Sensibilité de l’examen clinique
La sensibilité de l’examen clinique du sein est de 54 % et sa spécificité de 94 %, un examen clinique positif est plus informatif que ne l’est un examen négatif [3]. L’ECS est efficace et peut détecter jusqu’à 29 % de cancers méconnus par la mammographie [3].
Technique de l’examen clinique du sein
Il s’effectue dans une pièce éclairée sur une patiente en position orthostatique puis assise les bras relevés. Le médecin examine visuellement les seins, en notant une asymétrie, un méplat, une rétraction ou une inversion unilatérale du mamelon, il recherche un écoulement mamelonnaire, des signes inflammatoires (rougeur, chaleur) et à la palpation des signes associés tels qu’un freinage cutané ou un œdème [4]. Avant la ménopause, l’examen des seins est optimal durant la semaine suivant les règles car l’engorgement glandulaire est moindre. En décubitus dorsal avec le bras homolatéral relevé, le médecin palpe soigneusement le tissu mammaire dans ses différents plans superficiel, intermédiaire et profond. Il examine l’aisselle, la région sus-claviculaire, cervicale et la paroi thoracique. Puis il évalue la taille, la texture et l’emplacement de la masse (quadrant horaire et distance au mamelon).
L’augmentation de la durée de l’examen clinique améliore sa sensibilité (plus de 3 minutes par sein) tout comme une technique rigoureuse (par exemple, en pratiquant un modèle systématique d’exploration, en faisant varier la pression à la palpation et en utilisant trois doigts qui effectuent des mouvements circulaires) [2]. L’efficacité de l’examen clinique pour distinguer des signes de bénignité ou de malignité dépend de l’expertise et de l’expérience de l’examinateur [5]. Une anomalie du sein est définie comme une modification localisée de la texture mammaire qui apparaît très différente du reste du tissu environnant et cela comparativement à la zone correspondante dans le sein controlatéral. L’utilisation de gel d’échographie facilite le glissement des doigts lors de la palpation et optimise le recueil des informations sur la consistance et les limites de la lésion. Les masses dures, fixées à la peau et aux tissus mous avec des marges mal définies sont suspectes.
Mastodynies chroniques
Étiologie des douleurs d’origine mammaire
Mastopathie cyclique
C’est la forme la plus fréquente. La douleur est le plus souvent continue avec une recrudescence prémenstruelle.
Les patientes souffrant de cette pathologie présentent un certain profil : tabagisme (OR 1,53), consommation de caféine (OR 1,53) et stress (OR 1,7) [6]. Chez les femmes âgées de moins de 35 ans, le recours à la mammographie diagnostique est plus fréquent que chez les patientes témoins (20,2 % versus 9,9 %) [1]. La principale question est le lien avec la pathologie cancéreuse, particulièrement dans le contexte de traitements hormonaux. Cette notion déjà ancienne faisait soupçonner ce risque : RR 2,12; 95 % IC : 1,31–3,43 [6]. Cette donnée n’est cependant pas unanimement reconnue.
Le phénomène douloureux, associé à la densité plus élevée du parenchyme mammaire pourrait être à l’origine d’une diminution des performances de la mammographie : sensibilité chez les patientes présentant une mastodynie 60 % (48–72 %) versus 75,6 % (72–79 %) [7].
Leur traitement est souvent à base de progestatifs, soit sous une forme percutanée du 16e au 25e jour, soit associé à un traitement général. Il vaut mieux alors utiliser une séquence antigonadotrope en l’administrant du 5e au 25e jour. Certains auteurs [8] n’ont pas montré de relation significative entre utilisation de progestatifs seuls avant la ménopause et risque de cancer du sein, néanmoins une augmentation du risque a été mise en évidence en cas d’utilisation prolongée supérieure à 4,5 ans après l’âge de 40 ans (RR 1,44 : 95 % IC : 1,03–2,00) [9].
Diverses thérapeutiques ont été utilisées pour traiter les mastodynies, aucune à l’heure actuelle n’a fait ses preuves, la grande majorité des mastodynies vont disparaître spontanément grâce à un discours explicatif, des examens rassurants, des conseils hygiéno-diétiques et le port de sous-vêtements exerçant un soutien efficace mais non contendant. Parfois l’application locale sur la zone douloureuse d’anti-inflammatoires non stéroïdiens sous forme de gel ou l’adaptation d’un éventuel traitement hormonal substitutif assurent un soulagement. Des thérapeutiques hormonales ou autres ne sont entreprises qu’en cas d’insuffisance des mesures précitées et de gêne douloureuse invalidante [9].
Galactophorite ectasiante
Les douleurs sont erratiques, moins rythmées par le cycle que dans la situation précédente.
Douleurs d’origine extramammaire
Syndrome de Tietze
Syndrome de Tietze (inflammation chondrosternale) affectant plus souvent les 2e, 3e, 4e jonctions chondrosternales. La douleur est réveillée ou aggravée par la mobilisation de l’épaule et la pression de la jonction chondrosternale avec, dans la forme originale de la description, une tuméfaction douloureuse d’une ou de plusieurs articulations chondrosternales.
Autres pathologies pariétales
Elles peuvent être à l’origine de douleurs thoraciques antérieures :
• les douleurs myofasciales ou myalgies pectorales : le phénomène douloureux est déclenché électivement par la pression de certaines zones ;
• le syndrome de Cyriax par subluxation de l’articulation antérieure des 8e, 9e et 10e côtes est souvent post-traumatique ;
• l’irradiation mammaire de névralgies cervicobrachiales d’origine arthrosique.
États fibrokystiques
Définition
Kyste
Il correspond à une dilatation segmentaire des acini des lobules avec accumulation de sécrétion non réabsorbée.
L’âge moyen de survenue est de 35 à 55 ans. Ils disparaissent spontanément après la ménopause.
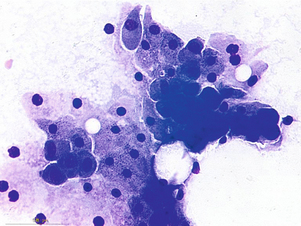
Anatomopathologie : la cytologie, lorsqu’elle est faite, ramène un liquide qui peut être totalement acellulaire ou contenir des macrophages et/ou des cellules de la paroi du kyste. Parfois leur contenu est épais ou huileux comprenant des cristaux de cholestérol (fig. 20.1). Le liquide de kyste peut être inflammatoire ou hématique.
Les kystes simples sont bénins. Le terme de kyste compliqué (ou atypique fait) référence à des kystes ou agglomérats de kystes modifiés par une inflammation, un saignement ou bien encore par le développement d’une lésion maligne dans leur paroi ou leur lumière. Dans ce dernier cas, ils peuvent être à contenu hémorragique, mais ce type de lésion peut également correspondre à un cancer nécrotique. Des lésions papillaires bénignes ou malignes peuvent également se présenter de façon kystique (fig. 20.2).
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree