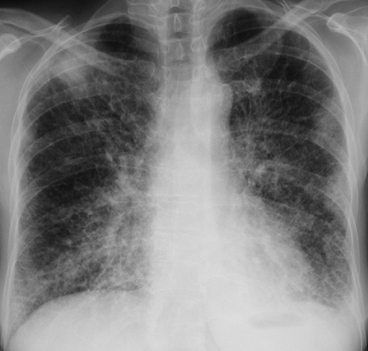
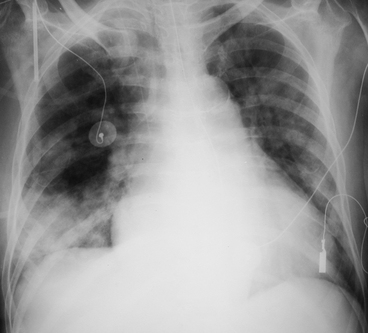
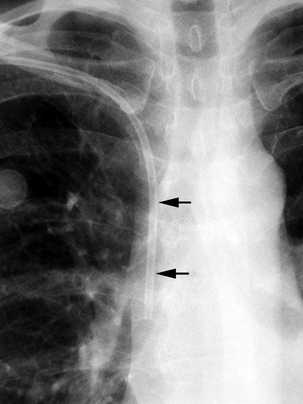
CHAPITRE 14 POUMON EN RÉANIMATION 14.1 PNEUMOPATHIES AIGUËS GRAVES Les pneumopathies aiguës graves (PAG) regroupent toutes les détresses respiratoires aiguës d’origine pulmonaire. Elles se caractérisent par l’installation rapide d’une polypnée avec une PaO2 en air ambiant inférieure à 60 mmHg. Il peut s’y associer des signes traduisant la mauvaise tolérance : tirage, cyanose, troubles de la conscience, collapsus cardiovasculaire. Les PAG mettent en jeu le pronostic vital. L’imagerie thoracique des PAG repose principalement sur la radiographie thoracique de face en décubitus dorsal faite au lit du patient. Une radiographie numérisée est préférable en raison d’une bonne reproductibilité du contraste qui facilite les comparaisons évolutives. La radiographie a un intérêt majeur pour mettre en évidence des foyers pulmonaires ou d’autres anomalies et pour guider des prélèvements bronchiques, pulmonaires ou pleuraux. Elle contribue ainsi à la recherche d’une pathologie infectieuse, initiale ou venant compliquer l’évolution, point capital dans ce contexte. Néanmoins, la radiographie thoracique en décubitus dorsal sous-évalue les foyers infectieux et les épanchements pleuraux [26]. La TDM peut compléter la radiographie dans certains cas. Du fait de l’absence de superposition et de la meilleure résolution en contraste, la TDM apporte des informations complémentaires dans 70 % des cas [21] ; cependant, ces informations ne conduisent à des modifications stratégiques que dans environ 25 % des cas [12]. Il faut donc mettre en balance les bénéfices stratégiques de la TDM [12, 18, 21] et son coût en perturbations fonctionnelles pour le patient et en charge de travail pour l’équipe soignante. Quant à l’échographie au lit du patient, elle serait apte à faire le diagnostic étiologique d’une défaillance respiratoire aiguë dans 90 % des cas [15]. Le diagnostic positif est clinique, radiographique et évolutif : dyspnée avec polypnée installée en quelques jours, images pulmonaires anormales diffuses dont l’évolution est de courte durée. La stratégie diagnostique dépend de ces critères de gravité : – une hypothèse diagnostique est d’emblée envisagée sur l’anamnèse et l’examen clinique (par exemple : œdème cardiogénique). Les examens complémentaires confirmeront cette hypothèse. Une difficulté peut être due à l’intrication de plusieurs causes comme une infection bactérienne avec défaillance cardiaque ; – il n’y a pas de diagnostic évident en première intention ; TDM, électrocardiogramme et échocardiographie sont alors les examens de première intention pour reconnaître ou éliminer un œdème cardiogénique. La TDM a une valeur d’orientation et peut guider le lavage broncho-alvéolaire (LBA), largement pratiqué lorsque l’état respiratoire le permet. Au besoin, le LBA est effectué sous intubation. Il peut faire le diagnostic de diverses infections ou orienter le diagnostic selon le type cytologique prédominant de l’alvéolite : Dans le cas particulier du sujet immunodéprimé, les principales causes d’alvéolite aiguës sont la pneumocystose, le cytomégalovirus (CMV) puis, plus rarement, les hémorragies alvéolaires, les pneumopathies organisées, les pneumopathies médicamenteuses et les pneumopathies interstitielles lymphocytaires [29]. De nombreuses infections pulmonaires peuvent être responsables de PID aiguës, en particulier les virus de la grippe [2] et de la varicelle (fig. 14-1), les pneumopathies communautaires à mycoplasme (fig. 14-2) ou Chlamydia, la tuberculose miliaire et, chez les patients immunodéprimés, la pneumocystose (fig. 14-3) et le CMV. Elles se manifestent par des opacités interstitielles ou alvéolaires diffuses. Un tel aspect peut être très voisin d’un œdème de surcharge ou d’un SDRA (qui se complique de pneumonie dans 30 % des cas). Le diagnostic d’infection est difficile. Si les opacités disparaissent vite, cela plaide contre l’infection et plutôt en faveur d’un œdème, d’une aspiration ou d’une atélecta-sie. La TDM permet d’évoquer la nature infectieuse d’opacités multifocales lorsque celles-ci n’ont pas de prédominance déclive (fig. 14-4). En effet, les opacités dues à d’autres causes, telles que les atélectasies, l’aspiration ou l’infarctus, sont le plus souvent déclives. Sont également des signes en faveur de l’infection un appui scissural, un bronchogramme aérique, une cavitation et de petits foyers lobulaires le long des axes bronchovasculaires (fig. 14-5). Fig. 14-2 Infection pulmonaire à mycoplasmes. Fig. 14-3 Pneumocystose au cours du SIDA. Fig. 14-4 Pneumonie à légionelles. Fig. 14-5 Pleuropneumopathie infectieuse à pyogénes. Certains aspects évoquent des germes particuliers. La pneumonie à Pneumocystis carinii est la plus fréquente des infections opportunistes, en particulier dans le SIDA. L’hyper-densité en verre dépoli diffuse ou multifocale est presque constante (voir fig. 14-3), alors que les autres anomalies ne sont présentes que dans 40 % des cas ou moins. Il s’agit de zones de condensation, de kystes, de nodules, d’adénopathies, d’épanchement pleural et de réticulation septale [11]. Le verre dépoli peut avoir une prédominance topographique centrale assez caractéristique. Il est présent en TDM dans les 15 % de Pneumocystis carinii avec radiographie thoracique normale. Chez le sujet à immunité normale, la première cause de pneumopathie communautaire grave est l’infection à mycoplasmes. Les zones de verre dépoli sont fréquentes, souvent associées à des zones de condensation lobulaires, des nodules centrolobulaires et un épaississement péribronchovasculaire (voir fig. 14-2) [23]. Des embolies septiques sont en faveur du staphylocoque (fig. 14-6). Une pneumonie nécrotique avec épanchement pleural est en faveur d’une infection à staphylocoques (fig. 14-7) ou à Gram négatif. Une miliaire est en faveur d’une tuberculose (fig. 14-8) ou d’une virose. Fig. 14-6 Embolies septiques au cours d’une endocardite tricuspidienne. Fig. 14-7 Staphylococcie pleuropulmonaire chez un adulte immunodéprimé. La distinction radiographique entre les œdèmes cardiogé-niques et les œdèmes lésionnels est possible [20] mais difficile en pratique. L’œdème cardiogénique alvéolaire donne un syndrome de comblement alvéolaire étendu en ailes de papillon, c’est-à-dire bilatéral, symétrique et à prédominance centrale périhilaire (fig. 14-9). D’autres arguments sont une cardiomé-galie et des modifications rapides de l’image d’un jour à l’autre. À un stade plus précoce d’œdème interstitiel, les parois vasculaires sont mal définies, les parois bronchiques sont épaissies et floues, il y a des lignes de Kerley et parfois une densification en plages de verre dépoli du parenchyme pulmonaire. À l’inverse, dans l’œdème lésionnel, les condensations alvéolaires non systématisées, bilatérales, diffuses ou multifocales ont une distribution à prédominance périphérique au début. La car-diomégalie et les signes d’hypertension veineuse pulmonaire manquent. En pratique, la distinction n’est pas facile et peut être aidée par l’évolution des images radiographiques sous traitement. Dans l’étude d’Aberle et al. [1] concernant 45 patients avec œdème pulmonaire grave, le diagnostic a été fait sur la radiographie thoracique pour 87 % des œdèmes hydrostatiques et 60 % des œdèmes par augmentation de la perméabilité vasculaire. Les opacités multifocales périphériques ont été le signe le plus discriminant, présentes dans 13 % des œdèmes hydrostatiques mais dans 58 % des œdèmes par augmentation de la perméabilité vasculaire. Fig. 14-9 Œdème cardiogénique. En préhospitalier ou dans les services d’urgence, l’écho-graphie pleuropulmonaire peut être utile dans les mains d’un échographiste entraîné. Elle semble aussi performante que la radiographie thoracique pour faire le diagnostic étio-logique d’une dyspnée aiguë et en particulier d’un œdème pulmonaire [31]. L’œdème se caractérise en échographie pulmonaire par de nombreux artéfacts hyperéchogènes linéaires naissant de la ligne pleurale (images « en queue de comète »). L’échographie cardiaque permet le diagnostic d’une insuffisance ventriculaire gauche. Le SDRA donne en TDM des condensations alvéolaires multifocales, non systématisées, bilatérales et extensives, plus ou moins confluentes, sans cardiomégalie, ni signe d’hypertension veineuse pulmonaire. Ces condensations sont associées à du verre dépoli. Un bronchogramme aérique est généralement présent et un petit épanchement pleural est parfois associé [28]. Lorsque le SDRA a une cause extrathoracique, le verre dépoli est prédominant avec souvent un gradient de densité croissante antéro-postérieure. Lorsque le SDRA a une cause thoracique, condensation alvéolaire et verre dépoli sont associés [10]. Au cours de l’évolution, les condensations alvéolaires disparaissent alors que le verre dépoli persiste souvent et que les opacités réticulées avec signes de distorsion persistent ou apparaissent. Contrairement à l’impression radiographique d’atteinte diffuse (fig. 14-10a), la TDM montre que des territoires pulmonaires sont épargnés (fig. 14-10b). Sous l’effet de la pression expiratoire positive, le volume pulmonaire augmente et les opacités radiographiques diminuent. En TDM, les condensations multifocales ne sont pas uniformément réparties. Elles ont une prédominance déclive et se modifient rapidement avec la position du patient. Ainsi, la mise en procubitus opacifie les territoires antérieurs devenus déclives et aère les territoires postérieurs. Des épanchements pleuraux sont fréquemment associés. La TDM permet une quantification des zones condensées et des zones aérées, ce qui est utile pour adapter la ventilation et suivre l’évolution. L’hémorragie pulmonaire diffuse est définie par un saignement diffus d’origine capillaire pulmonaire dans les espaces aériens distaux. Un diagnostic rapide s’impose pour traiter au plus vite l’hémorragie et sa cause. Le pronostic vital peut être mis en jeu par l’inondation alvéolaire ou l’étiologie sous-jacente. Le diagnostic est généralement évoqué devant une triade classique qui associe hémoptysie, anémie et syndrome de comblement alvéolaire diffus [3]. L’hémoptysie est d’importance très variable mais souvent peu abondante. L’anémie peut être aiguë, avec une chute rapide de l’hémoglobine, ou chronique hypochrome hyposidérémique. La fibroscopie élimine une hémorragie localisée et montre un saignement distal diffus. La TDM montre des zones de condensation alvéolaire et/ou de verre dépoli bilatérales, assez souvent à prédominance périhilaires comme dans l’œdème pulmonaire cardiogénique, mais parfois diffuses et associées à des réticulations donnant un aspect de « crazy paving » (fig. 14-11). Plus rarement, l’hémorragie se traduit par de petites opacités centrolobulaires peu denses et mal limitées. Le diagnostic différentiel radiographique se pose avec l’œdème pulmonaire cardiogénique et lésionnel et avec certaines infections diffuses, en particulier la pneumopathie à Pneumocystis carinii chez le sujet immunodéprimé. Trois groupes principaux de causes peuvent être distingués en fonction des anomalies immunologiques : (i) la maladie des anticorps antimembrane basale glomérulaire ou syndrome de Goodpasture, qui survient généralement chez des hommes jeunes ayant une glomérulonéphrite associée ; (ii) les maladies avec dépôt de complexes immuns sont plus rarement en cause ; la principale d’entre elles est le lupus érythémateux disséminé ; (iii) les maladies sans anticorps antimembrane basale ni dépôt de complexes immuns ; il s’agit de certaines vascularites avec ANCA comme la maladie de Wegener et la polyangéite microscopique. L’atteinte rénale y est fréquente. De nombreuses maladies non immunitaires de cause connue peuvent être responsables d’hémorragie pulmonaire diffuse : des infections variées survenant chez des sujets immuno-déprimés ou non [24], des maladies cardiovasculaires et principalement le rétrécissement mitral avec hypertension veineuse pulmonaire, des causes toxiques et médicamenteuses, des troubles de l’hémostase, certaines tumeurs comme le sarcome de Kaposi ou des embolies tumorales microscopiques intra-artérielles pulmonaires [9]. Diverses pneumopathies diffuses, le plus souvent chroniques ou subaiguës, peuvent parfois s’exprimer comme une PAG : pneumopathies d’hypersensibilité aux antigènes organiques inhalés, pneumopathies médicamenteuses, pneumonie organisée, pneumopathies radiques. L’ana-mnèse oriente le diagnostic. L’imagerie montre le plus souvent une hyperdensité en verre dépoli ou des condensations alvéolaires étendues. Les pathologies pulmonaires tumorales peuvent s’observer dans un contexte aigu grave. Les métastases donnent des nodules multiples, la lymphangite carcinomateuse des épaississements irréguliers péribronchovasculaires et septaux importants (fig. 14-12), le lymphome et le cancer bronchiolo-alvéolaire des condensations alvéolaires multiples. Elles se manifestent par des zones de verre dépoli bilatéral, des septa épaissis, un petit épanchement pleural et parfois des zones de condensation [4]. Le liquide de lavage bronchoalvéolaire est très riche en éosinophiles. Sa survenue dépend de la dose, de son fractionnement, des chimiothérapies associées, de l’arrêt d’une corticothérapie et du volume irradié. Elle survient 1 à 3 mois après l’irradiation. Les anomalies TDM, verre dépoli et/ou condensation alvéolaire, sont souvent localisées à la zone irradiée [17], mais peuvent la déborder lorsque des drogues potentialisantes sont utilisées. À distance, la pneumopathie radique évolue vers une fibrose dans le même territoire. Des PO sont parfois observées à distance des zones irradiées. Différentes lésions anatomopathologiques peuvent être responsables d’une pneumopathie médicamenteuse aiguë. L’œdème pulmonaire non cardiogénique se présente comme une insuffisance respiratoire aiguë qui survient dans les quelques jours qui suivent le début de la prise médicamenteuse. Les médicaments les plus fréquemment impliqués sont l’acide acétylsalicylique, les opiacés, les anti-inflammatoires non stéroïdiens, l’hydrochlorothiazide, les antidépresseurs tricycliques et les bêtamimétiques tocolytiques. Les agents cytotoxiques en cause sont la cytarabine, le méthotrexate, le cyclophosphamide, l’association vinblastine et mitomycine et la bléomycine associée à une oxygénothérapie. L’interleukine-2 est un bon exemple de traitement provoquant un œdème pulmonaire. L’évolution est généralement rapidement favorable [7]. Le SDRA est une manifestation non exceptionnelle des pneumopathies médicamenteuses. Les médicaments les plus incriminés sont la bléomycine, le busulfan, la carmustine, le cyclophosphamide, le melphalan, la mitomycine et les sels d’or. Il n’y a pas de signe radioclinique permettant de distinguer le SDRA de cause médicamenteuse du SDRA d’une autre origine, mais le pronostic serait meilleur pour le SDRA d’origine médicamenteuse. Son pronostic est lié à la sévérité des lésions pulmonaires [22]. L’hémorragie pulmonaire diffuse est une complication rare des pneumopathies médicamenteuses. La morbidité et la mortalité y sont élevées. Les médicaments les plus fréquemment en cause sont les anticoagulants, l’amphotéricine B, les fortes doses de cyclophosphamide, la mitomycine, la cytarabine et la pénicillamine [25]. Il s’agit d’une entité rare et développée rapidement. Elle correspond sur le plan histopathologique à un dommage alvéolaire diffus combinant notamment œdème lésionnel et membranes hyalines. La pneumopathie interstitielle aiguë peut être isolée ou traduire une poussée d’acutisation d’une fibrose pulmonaire. Elle donne un verre dépoli bilatéral et symétrique, multifocal, prédominant aux bases ou diffus. Des condensations alvéolaires sont souvent associées [13]. Les infections communautaires sont de diagnostic généralement facile grâce au contexte clinique et aux clichés évolutifs. La radiographie est alors sensible et spécifique. Chez le patient hospitalisé en réanimation, le problème est plus complexe et une condensation parenchymateuse d’apparition récente peut correspondre à une infection nosocomiale [8, 16], mais aussi à une atélectasie, une hémorragie, un infarctus et parfois à une aspiration ou à un œdème localisé. Les performances de la radiographie sont médiocres. Elle aurait une sensibilité de 62 % et une spécificité de 28 % dans le diagnostic d’infection nosocomiale [14]. Certains signes radiographiques plaident en faveur de l’infection : une opacité alvéolaire à limite scissurale nette (fig. 14-13), un bronchogramme aérique ou une cavitation [30] souvent mieux observée en TDM. En revanche, les aspects radiographiques sont rarement évocateurs d’un germe précis. Lorsque la pneumonie atteint tout un lobe, le germe responsable est souvent le pneumocoque mais il peut également s’agir du mycoplasme, de Chlamydia ou de légionelles. Lorsque le lobe atteint est augmenté de volume avec bombement des scissures, il faut évoquer une infection à klebsielles. Un aspect de bronchopneumonie est souvent en rapport avec un staphylocoque ou des germes à Gram négatif. Une cavitation fait évoquer une infection par le staphylocoque, les Gram négatif, les anaérobies ou les mycobactéries. Une cavitation est également présente dans certaines formes particulières d’infection comme l’embolie septique ou la gangrène pulmonaire, qui ont des aspects sémiologiques caractéristiques. Fig. 14-13 Foyer pulmonaire gauche étendu. Elle est très fréquente en réanimation respiratoire. Elle donne une opacité déclive lobaire ou en bande, le plus souvent inférieure. L’atélectasie lobaire est identifiée sur la perte de volume pulmonaire, les signes de rétraction et les modifications rapides de l’image radiographique. La TDM confirme le diagnostic en montrant mieux les déplacements scissuraux et bronchovasculaires. Elle permet la recherche d’une pathologie associée. L’atélectasie peut être due à une obstruction proximale par un bouchon muqueux ou une lésion endobronchique, mais elle est plus souvent due à des lésions des petites bronches et des alvéoles, expliquant alors les échecs de la broncho-aspiration. Elle est généralement responsable d’opacités déclives (fig. 14-14) : segments postérieurs des lobes supérieurs et inférieurs et segment apical des lobes inférieurs chez un malade en décubitus dorsal. Dans la majorité des cas, ces opacités se nettoient rapidement en 1 à 2 jours. Parfois, l’aspiration peut se compliquer de pneumonie, d’atélectasie ou de SDRA. Un nodule ou une masse unique fait discuter une pneumonie ronde, une mycose ou une tuberculose. Des nodules multiples font discuter des métastases, des embolies septiques [5], des mycoses chez les patients immunodéprimés (surtout aspergillose et cryptococcose), une vascularite de type Wegener ou un syndrome lympho-prolifératif chez le transplanté [6]. La TDM a divers intérêts en pathologie pulmonaire aiguë : dépister une embolie pulmonaire grave et proximale ou segmentaire venant alors décompenser une pathologie préexistante, identifier une cavitation au sein de condensations ou de nodules (voir fig. 14-6), un infarctus pulmonaire ou une atélectasie et guider d’éventuels prélèvements. Elle est aussi utile pour analyser les lésions thoraciques extrapulmonaires éventuellement associées aux PAG. Elle permet : – de dépister un épanchement pleural ou péricardique liquidien, un pneumothorax (voir fig. 14-7) et des adénopathies médiastinales ; la TDM détecte et localise les épanchements et les collections pleurales ; – de différencier l’abcès de l’empyème en présence d’une cavité périphérique avec niveau hydroaérique [27] et d’identifier une fistule bronchopleurale ; le drainage d’un empyème sous guidage TDM augmente les chances de succès du geste ; – d’analyser les pathologies médiastinales et pariétales tels une perforation œsophagienne, un abcès ou un hématome. – le caractère localisé (pneumonie, atélectasie, aspiration et infarctus pulmonaire), multifocal ou diffus des opacités (pneumonie, œdème, hémorragie) ; – leur topographie centrale (œdème, hémorragie, pneumocys-tose), déclive (toutes pathologies) ou non déclive (infection) ; – un gradient de densité croissante antéro-postérieur (SDRA) ; – des lobules denses péribronchovasculaires (infection) ; – un appui scissural des opacités (infection) ; – un bronchogramme aérique (infection, SDRA) ; – un bronchogramme liquide en faveur d’une obstruction (pneumonie obstructive) ; – une absence de rehaussement après injection de produit de contraste correspondant à une zone d’ischémie ou de nécrose (infection) qui précède généralement de peu une cavitation. 1. Aberle DR, Wiener-Kronish JP, Webb WR, et al. Hydrostatic versus increased permeability pulmonary edema : diagnosis based on radiographic criteria in critically ill patients. Radiology. 1988;168:73–79. 2. Agarwall PP, Cinti S, Kazerooni EA. Chest radiographic and CT findings in novel swine origin Infl uenza A (H1N1) virus (S-OIV) infection. Am J Roentgenol. 2009;193:1488–1493. 3. Battesti JP, Quint L. Hémorragies pulmonaires diffuses. Ann Méd Interne. 1991;142:347–352. 4. Cheon JE, Lee KS, Jung GS, et al. Acute eosinophilic pneumonia : radiographic and CT findings in six patients. Am J Roentgenol. 1996;167:1195–1199. 5. Clarke DE, Raffin TA. Infectious complications of indwelling long term venous catheters. Chest. 1989;97:749–753. 6. Crawford SW, Hackman RC, Billings RW, et al. Biopsy diagnosis of clinical outcome of persistent focal pulmonary lesions after marrow transplantation. Transplantation. 1989;48:266–275. 7. Ellis SJ, Cleverley JR, Muller NL. Drug-induced lung disease : high-resolution CT findings. Am J Roentgenol. 2000;175:1019–1024. 8. Fagon JY, Chastre J, Hance AJ, et al. Evaluation of clinical judgement in the identification and treatment of nosocomial pneumonia in ventilated patients. Chest. 1993;103:547–553. 9. Fouret P, Touboul JL, Mayaud C, Roland J. Embolies tumorales microscopiques intra-artérielles pulmonaires : une cause méconnue d’hémosidérose et d’hypertension artérielle pulmonaire. Arch Anat Pathol. 1986;34:172–174. 10. Goodman LR. Congestive heart failure and adult respiratory distress syndrome : new insights using computed tomography. Radiol Clin North Am. 1996;34:33–46. 11. Hartman TE, Primack SL, Muller NL, Staples CA. Diagnosis of thoracic complications in AIDS : accuracy of CT. Am J Roentgenol. 1994;162:547–553. 12. Hurst JM, Davis K, Johnson DJ, et al. Cost and complications during in-hospital transport of critically ill patients : a prospective cohort study. J Trauma. 1992;33:582–585. 13. Johkoh T, Muller NL, Taniguchi H, et al. Acute interstitial pneumonia : thin-section CT findings in 36 patients. Radiology. 1999;211:859–863. 14. Lefcoe MS, Fox GA, Leasa DJ, et al. Accuracy of portable chest radiography in the critical care setting. Chest. 1994;105:885–887. 15. Lichtenstein DA, Mezière GA. Relevance of lung ultrasound in the diagnosis of acute respiratory failure. The BLUE Protocol. Chest. 2008;134:117–125. 16. Lipchik RJ, Kuzo RS. Nosocomial pneumonia. Radiol Clin North Am. 1996;34:47–58. 17. Logan PM. Thoracic manifestations of external beam radiotherapy. Am J Roentgenol. 1998;171:569–577. 18. Miller WT, Tino G, Friedburg JS. Thoracic CT in the intensive care unit : assessment of clinical usefulness. Radiology. 1998;209:491–498. 19. Miller WT. Thoracic computed tomography in the intensive care unit. Semin Roentgenol. 1997;32:117–121. 20. Milne ENC. A physiological approach to reading critical care unit films. J Thorac Imag. 1986;1:60–90. 21. Mirvis SE, Tobin KD, Kostrubiak I, et al. Thoracic CT in detecting occult disease in critically ill patients. Am J Roentgenol. 1987;148:685–689. 22. Padley SP, Adler B, Hansell DM, Müller NL. High-resolution computed tomography of drug-induced lung disease. Clin Radiol. 1992;46:232–236. 23. Reittner P, Muller NL, Heyneman L, et al. Mycoplasma pneumoniae pneumonia : radiographic and high-resolution CT features in 28 patients. Am J Roentgenol. 2000;174:37–41. 24. Roland J, Valade S, Mayaud C, Antoine M. Les hémorragies intra-alvéolaires chez les immuno-déprimés. Arch Anat Cytol Pathol. 1989;37:153–159. 25. Rossi SE, Erasmus JJ, McAdams HP, et al. Pulmonary drug toxicity : radiologic and pathologic manifestations. RadioGraphics. 2000;20:1245–1259. 26. Ruskin JA, Gurney JW, Thorsen MK, et al. Detection of pleural effusions on supine chest radiographs. Am J Roentgenol. 1987;148:681–683. 27. Stark DD, Federle MP, Goodman PC, et al. Differentiating lung abscess and empyema : radiography and computed tomography. Am J Roentgenol. 1983;141:163–167. 28. Tagliabue M, Casella TC, Zincone GE, et al. CT and chest radiography in the evaluation of adult respiratory distress syndrome. Acta Radiol. 1994;35:230–234. 29. Worthy S, Kang EY, Müller NL. Acute lung disease in the immunocompromised host : differential diagnosis at highresolution CT. Semin Ultrasound CT MR. 1995;16:353–360. 30. Wunderink RG, Woldenberg LS, Zeiss J, et al. The radiologic diagnosis of autopsy-proven ventilator-associated pneumonia. Chest. 1992;101:458–463. 31. Zanobetti M, Poggioni C, Pini R. Can chest ultrasonography substitute standard chest radiography for evaluation of acute dyspnea in the emergency department ? Chest. 2011;139:1140–1147. 14.2 APPRÉCIATION DU MATÉRIEL La mise en place de tous ces matériaux peut être source de complications locales ou régionales identifiables sur une simple radiographie thoracique. À distance, la radiographie thoracique aura pour but d’apprécier le bon positionnement du matériel mis en place et de reconnaître d’éventuelles complications. L’appréciation de certaines de ces complications nécessitera parfois d’avoir recours à la tomodensitométrie (TDM). La mise en place de ces cathéters (cathéters simples ou chambres implantables) entre le plus souvent dans la mise en œuvre d’une chimiothérapie, d’une antibiothérapie au long cours, d’une nutrition parentérale ou encore d’une transfusion sanguine. Les cathéters veineux centraux peuvent par ailleurs être utilisés pour le monitorage de la pression veineuse centrale dans le cadre de l’urgence, pour une hémodialyse d’urgence ou dans le cas d’une attente de la mise en place d’une fistule artérioveineuse [2, 72, 85]. Il existe quatre voies d’abord, correspondant aux veines jugulaires internes droite et gauche et sous-clavières droite et gauche. À côté de ces cathéters centraux classiques, il existe des cathéters veineux centraux à insertion périphérique qui constituent une alternative intéressante et prometteuse, dans la mesure où la mise en place semble plus simple et plus confortable pour le patient. Les séries récentes concluent à une efficacité et une sûreté identiques, pour les plus favorables [14, 28, 90], mais le plus souvent elles mettent en évidence un taux de complications (nombre d’essais, malposition, dysfonctionnement et thromboses veineuses) plus important [57, 69, 77], à l’exception des complications infectieuses qui semblent identiques. Dans certains cas, des voies d’abord inhabituelles peuvent être utilisées en fonction de l’existence de thrombose de certains axes vasculaires normalement utilisés. Ces voies d’abord inhabituelles sont constitués par le système azygos, les veines intercostales et la recanalisation de vaisseaux thrombosés [30]. Dans tous les cas, les complications de ces voies sont celles des cathéters centraux. Le cathéter doit se trouver dans la veine cave supérieure, avec un trajet parallèle à l’axe du vaisseau, et son extrémité distale à la jonction veine cave supérieure-oreillette droite [21, 61, 72, 97]. Sur une radiographie thoracique, cette position correspond en moyenne à la projection de la clarté du tronc bronchique intermédiaire (fig. 14-15). Pour Metge et al. [66], l’extrémité du drain doit se situer environ 25 mm après la jonction des deux troncs veineux brachiocéphaliques (en dedans de l’extrémité antérieure de la première côte droite sur une radiographie thoracique de face).
RADIOGRAPHIE PULMONAIRE ET PNEUMOPATHIES INFILTRANTES DIFFUSES
Infections
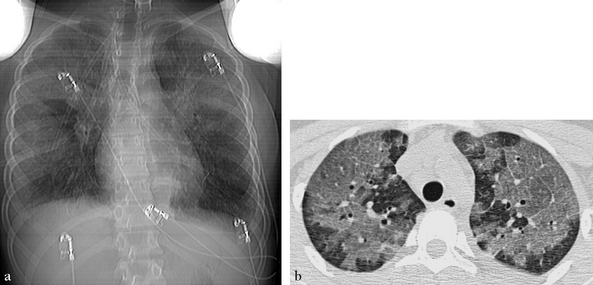
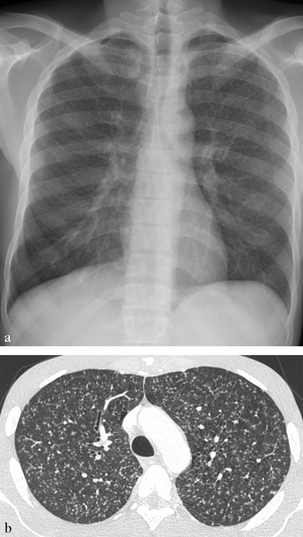
La radiographie thoracique (a) et la TDM (b) montrent une hyperdensité en verre dépoli étendue.
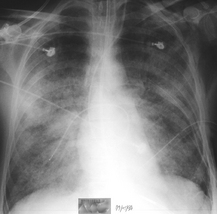
Hyperdensité en verre dépoli étendue, associée à quelques zones de condensation alvéolaire.
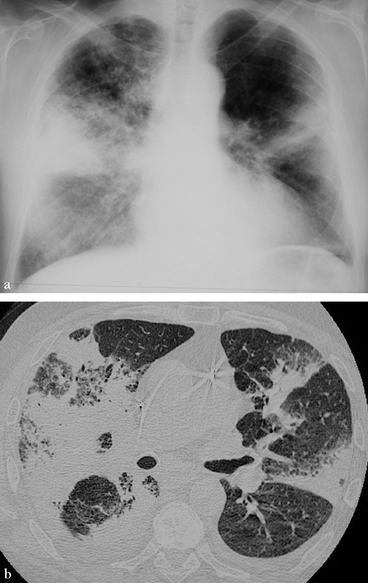
Les condensations alvéolaires bilatérales avec limites scissurales nettes prédominent du côté droit (a) foyers multiples, bilatéraux à limite scissurale nette et (b) absence de prédominance déclive nette.
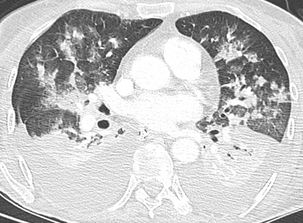
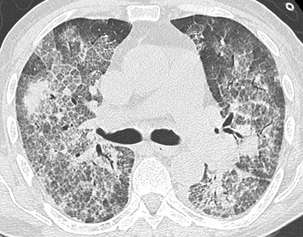
Le poumon contient de multiples petits foyers lobulaires péri-bronchovasculaires caractéristiques d’une pneumonie lobu-laire (ou bronchopneumonie).
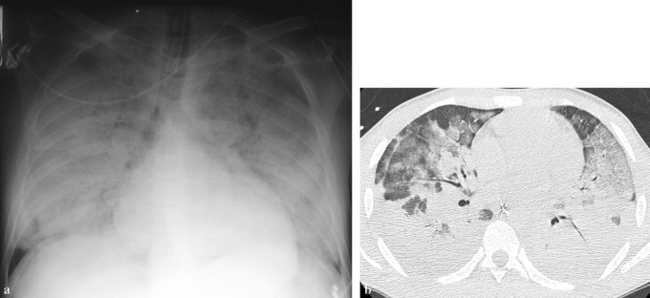
Multiples nodules périphériques, sous-pleuraux ou non, excavés, très caractéristiques d’embolies septiques (a) la radiographie thoracique montre quelques nodules périphériques et (b) le scanner montre beaucoup mieux ces nodules et qu’ils sont troués.
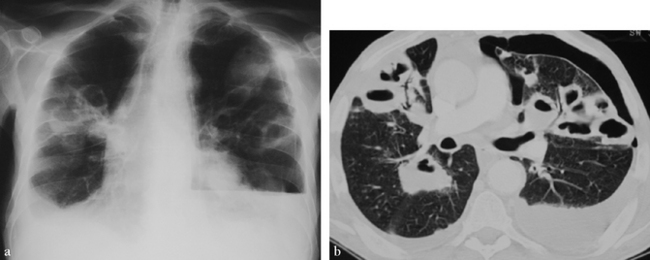
Les multiples nodules excavés sont associés à une pleurésie purulente droite et à un pyopneumothorax gauche (a) la radiographie thoracique montre une pleurésie à droite, un pyopneumothorax à gauche et de multiples nodules troués des deux cotés et (b) le scanner montre les mêmes lésions de façon plus précise.
Œdèmes
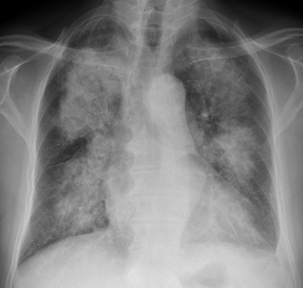
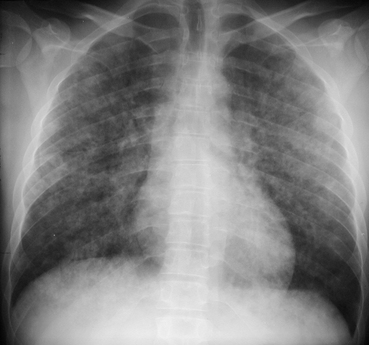
Comblement alvéolaire étendu en aile de papillon respectant la corticalité.
SDRA
Hémorragie alvéolaire
Causes plus rares de pneumopathies aiguës graves
Pneumopathies aiguës à éosinophiles
Pneumopathie radique
Pneumopathies médicamenteuses aiguës
Pneumopathie interstitielle aiguë
OPACITÉS PULMONAIRES FOCALES À LA RADIOGRAPHIE [19]
Pneumonie
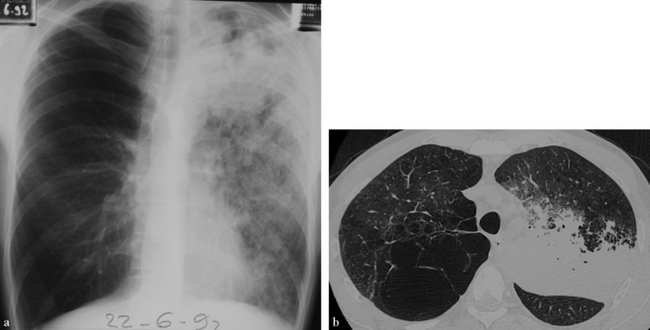
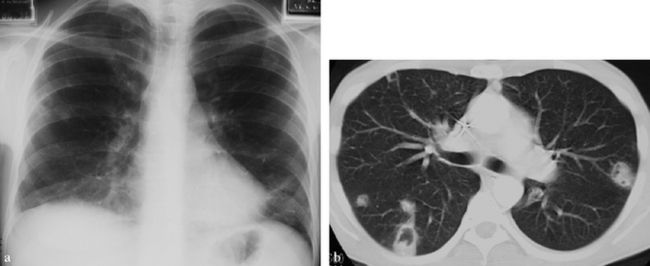
En radiographie, condensations multiples du poumon gauche avec foyer culminal plus important (a). La TDM (b) montre bien l’appui scissural de l’opacité et le caractère hétérogène de l’opacité dans les territoires antérieurs du fait de l’emphysème sous-jacent.
Atélectasie
Aspiration
Autres aspects
EXAMEN TDM
BIBLIOGRAPHIE
CATHÉTERS VEINEUX CENTRAUX
Position normale
![]()
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree


14: POUMON EN RÉANIMATION