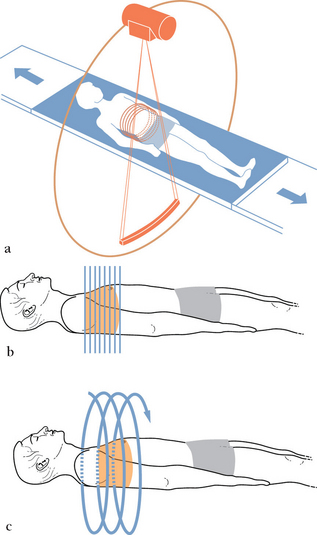
CHAPITRE 3 TECHNIQUES 3.1 RADIOGRAPHIE STANDARD ET TOMOSYNTHÈSE Il s’agit d’une numérisation indirecte. Plusieurs types de plaque existent, essentiellement les plaques à simple lecture et celles à double lecture, plus performantes [6]. Les rayons X arrivent sur une plaque au phosphore photostimulable, formant une image « latente » (l’énergie est retenue par du fluorobromure de baryum – BaFBr : Eu2+ –, dopé à l’europium). La plaque est ensuite lue à l’aide d’un rayon laser de longueur d’onde précise. Le laser permet la libération de l’énergie retenue dans la plaque sous forme de photons qui sont captés par un détecteur, permettant ainsi la formation de l’image. Cette dernière est ensuite disponible sur une console dédiée permettant le post-traitement, la mise en page et l’impression. Elle est également affichée sur un écran dédié pour interprétation ou directement imprimée sur film radiographique. Plus récemment, les détecteurs dits « à aiguilles » ont permis d’augmenter l’efficacité de détection. Le cristal utilisé (CsBr : Eu2+) présente une forme d’aiguille conduisant la lumière et limitant la diffusion latérale des photons [14]. – certains capteurs plans convertissent indirectement le signal. Le capteur plan est habituellement constitué d’un scintillateur à l’iodure de césium (CsI) ou à l’oxysulfide de gadolinium (Gd202S) [18]. Le scintillateur transforme les rayons X en photons. Les photons sont ensuite secondairement convertis en signal électrique par des photodiodes en silicium amorphe. Il existe un autre système, comprenant un scintillateur transformant les rayons X en photons lumineux et un détecteur « caméra » CCD (charge coupled device) ou CMOS (complementary metal-oxide semiconductor), surface photosensible transformant les photons lumineux en électrons [11, 16]. La lumière émise par le scintillateur est transmise par des lentilles et déduite à la taille du détecteur CCD. Ce couplage avec les lentilles a l’inconvénient de réduire le nombre de photons arrivant au détecteur et de dégrader la qualité de l’image. Le slot-scanning CCD technology consiste en des scintillateurs couplés avec les détecteurs CCD grâce à des fibres optiques. Le patient est « scanné » avec un faisceau de rayons X pendant qu’un détecteur CCD de la même taille se déplace en recueillant simultanément la lumière émise [11, 16] ; – d’autres types de détecteurs au sélénium amorphe permettent une conversion directe des rayons X en signal électrique, limitant la diffusion des photons [18, 21] ; – le système EOS permet l’acquisition d’images de face et profil dans le même temps en très basse dose, grâce au détecteur imaginé par Georges Charpak (chambre à fils) [4]. Il s’agit d’un système utilisé pour l’instant principalement dans l’exploration des scolioses. La numérisation a permis non seulement d’améliorer la qualité de l’image, mais aussi de diminuer la dose d’irradiation délivrée au patient, de faire un diagnostic sur console avec des outils dédiés et de stocker l’image sur un support d’archivage (CD ou picture archiving and communication system, PACS) [1, 17]. La gamme dynamique est meilleure que celle du couple écran film permettant de mettre en évidence de plus faibles différences d’exposition. La qualité et le rendement diagnostiques sont améliorés grâce au post-traitement de l’image : possibilité de modifier l’échelle de gris de l’image (modification du niveau et du fenê-trage de visualisation), d’utiliser un filtre de post-traitement plus mou ou plus dur, de visualiser l’image en positif ou en négatif. Le multi frequency processing (MFP), technologie propre à Fujifilm, permet une pondération de la densité et du contraste de l’image finale, améliorant ainsi la qualité de l’image [16, 17]. Il s’agit d’un post-traitement permettant de bien analyser les structures denses (médiastin) sans détériorer le contraste dans les régions de plus faible densité (parenchyme pulmonaire). Les excès possibles de post-traitement peuvent cependant faire disparaître des éléments sémiolo-giques importants [17]. De plus, un cliché ne présentant pas les critères de réussite requis pourra être un peu amélioré mais restera toujours un mauvais cliché, moins informatif. La sensibilité des capteurs plans numériques permet de diminuer la dose d’irradiation pour une qualité d’image équivalente ou supérieure à celle obtenue par les procédés analogiques [19]. Il s’agit d’une avancée mettant en application le principe ALARA (délivrance d’une dose « as low as reasonably achievable »). Cependant, la numérisation et l’obtention facile et instantanée de l’image peuvent conduire à la prise de clichés multiples et à un temps de scopie trop long. Il s’agit de doses d’irradiation supplémentaires, pouvant de surcroît passer inaperçues (premiers clichés jetés ou non stockés sur le système d’archivage, avec la seule dose du « bon cliché » reportée sur le compte rendu) [17]. En technologie numérique, en raison des post-traitements corrigeant la densité, une sous-exposition se manifestera par un mauvais rapport signal sur bruit, et une surexposition par une image de haute qualité. Le radiologue pourra avoir tendance à privilégier ces images de qualité au détriment de l’optimisation de la dose [17]. Deux images sont acquises à des énergies différentes (60 kV et 120 kV par exemple), soit dans le même temps (avec une pile de deux détecteurs, ces derniers séparés par un filtre durcissant le rayon X), soit en deux acquisitions successives (200 ms) [16, 17]. La différence d’atténuation entre les deux énergies est exploitée pour faire ressortir d’une part les tissus mous (parenchyme pulmonaire) et d’autre part les tissus osseux plus denses (côtes). Le radiologue dispose ainsi de trois images : une image standard et deux images dédiées aux tissus mous et aux tissus denses respectivement (fig. 3-1). Ce système permettrait une meilleure détection et caractérisation des nodules (différenciation entre nodules calcifiés ou non calcifiés) et une meilleure détection des lésions costales [15]. La dose d’irradiation est légèrement supérieure à celle d’une radiographie standard [15], estimée à 114 % dans la série de Fischbach et al. [5]. Il s’agit d’une technique permettant de soustraire une radiographie ancienne à la radiographie effectuée lors d’un suivi, améliorant ainsi la détection de modifications subtiles [7, 8, 16]. Cependant, la superposition non stricte des deux clichés, effectués un peu différemment, est source d’artéfacts. La tomosynthèse est une nouvelle technique d’imagerie médicale, véritable résurgence de la tomographie « conventionnelle » tombée depuis longtemps en obsolescence. L’essor de la radiologie numérique et des capteurs plans a contribué à la réapparition de cette modalité d’imagerie [13]. Une acquisition de tomosynthèse peut être aisément effectuée à la suite d’une radiographie thoracique simple, sans changer le patient de place, qu’il soit debout ou couché sur une table de radiologie conventionnelle télécommandée. Cette technique d’imagerie permet la reconstruction d’un nombre illimité de coupes, après une acquisition rapide (2,5 ou 5 secondes/protocole rapide ou lent) en basse dose d’irradiation. Pendant l’acquisition, le tube à rayons X décrit, comme au cours d’une tomographie conventionnelle, un arc de cercle autour du patient. Dans le même temps, le capteur plan se déplace d’une manière synchrone. Ensuite, des algorithmes spécifiques permettent la reconstruction des coupes au sein du volume souhaité [3, 13, 16]. Des reconstructions a posteriori peuvent ensuite être effectuées avec différentes épaisseurs de coupe et à différents endroits du volume d’acquisition. Un nombre important de coupes évite les superpositions anatomiques et améliore ainsi la détection de petites lésions par rapport à une radiographie thoracique conventionnelle. La tomosynthèse a de plus une résolution spatiale très haute (200 µm avec la technologie Shimadzu Safire), bien supérieure à celle du scanner dans le plan d’acquisition (x, y). La résolution dans l’axe des z reste cependant insuffisante et ne permet pas la réalisation de reconstructions multiplanaires. La tomosynthèse pourrait donc être particulièrement utile dans les indications spécifiques requérant une résolution spatiale importante. Par exemple, la visualisation des fines réticulations intralobulaires à petites mailles pourrait être améliorée (fig. 3-2). La détection des foyers pulmonaires pourrait être aussi facilitée (fig. 3-3) [13]. Cependant, actuellement, peu d’articles ont été publiés dans la littérature sur l’application de la tomosynthèse à l’imagerie thoracique, principalement concernant la détection des nodules pulmonaires [20] et l’étude de lésions infectieuses mycobactériennes [10]. Fig. 3-2 Homme de 70 ans présentant une fibrose pulmonaire. Fig. 3-3 Homme de 38 ans présentant une Pneumopathie infectieuse du lobe supérieur gauche. Un autre avantage notable de la tomosynthèse est de permettre une exploration thoracique efficace avec des protocoles en basse dose, que l’on peut estimer à deux radiographies standard [10, 12]. De plus, la réalisation de nombreuses coupes, évitant ainsi les superpositions anatomiques, peut rendre la réalisation d’un cliché de profil inutile, réduisant d’autant la dose. 1. Blume H, Jost RG. Chest imaging within the radiology department by means of photostimulable phosphor computed radiography : a review. J Digit Imaging. 1992;5:67–78. 2. Cowen AW, Workman A, Price J. Physical Aspects of photostimulable phosphor computed radiography. Br J Radiol. 1993;66:332–345. 3. Dobbins JT, McAdams HP. Chest tomosynthesis : technical principles and clinical update. Eur J Radiol. 2009;72:244–251. 4. Dubousset J, Charpak G, Skalli W, et al. EOS stereo-radiography system : whole-body simultaneous anteroposterior and lateral radiographs with very low radiation dose. Rev Chir Orthop Reparatrice Appar Mot. 2007;93(Suppl. 6):141–143. 5. Fischbach F, Freund T, Röttgen R, et al. Dual-energy chest radiography with a flat-panel digital detector : revealing calcified chest abnormalities. Am J Roentgenol. 2003;181:1519–1524. 6. Gruber M, Uffmann M, Weber M, et al. Direct detector radiography versus dual reading computed radiography : feasibility of dose reduction in chest radiography. Eur Radiol. 2006;16:1544–1550. 7. Johkoh T, Kozuka T, Tomiyama N, et al. Temporal subtraction for detection of solitary pulmonary nodules on chest radiographs : evaluation of a commercially available computer-aided diagnosis system. Radiology. 2002;223:806–811. 8. Kakeda S, Kamada K, Hatakeyama Y, et al. Effect of temporal subtraction technique on interpretation time and diagnostic accuracy of chest radiography. Am J Roentgenol. 2006;187:1253–1259. 9. Kakeda S, Moriya J, Sato H, et al. Improved detection of lung nodules on chest radiographs using a commercial computer-aided diagnosis system. Am J Roentgenol. 2004;182:505–510. 10. Kim EY, Chung MJ, Lee HY, et al. Pulmonary mycobacterial disease : diagnostic performance of low-dose digital tomosynthesis as compared with chest radiography. Radiology. 2010;257:269–277. 11. Körner M, Weber CH, Wirth S, et al. Advances in digital radiography : physical principles and system overview. Radio-Graphics. 2007;27:675–686. 12. Koyama S, Aoyama T, Oda N, Yamauchi-Kawaura C. Radiation dose evaluation in tomosynthesis and C-arm cone-beam CT examinations with an anthropomorphic phantom. Med Phys. 2010;37:4298–4306. 13. Lacout A, Thariat J, Fohlen A, Marcy PY. Tomosynthesis : a new chest imaging technique. Diagn Interv Imaging. 2012;93:72–74. 14. Leblans P, Struye L, Willems P. A new needle-crystalline computed radiography detector. J Digit Imaging. 2000;13(Suppl. 1):117–120. 15. MacMahon H. Improvement in detection of pulmonary nodules : digital image processing and computer-aided diagnosis. RadioGraphics. 2000;20:1169–1177. 16. McAdams HP, Samei E, Dobbins J, et al. Recent advances in chest radiography. Radiology. 2006;241:663–683. 17. Schaefer-Prokop C, Neitzel U, Venema HW, et al. Digital chest radiography : an update on modern technology, dose containment and control of image quality. Eur Radiol. 2008;18:1818–1830. 18. Spahn M. Flat detectors and their clinical applications. Eur Radiol. 2005;15:1934–1947. 19. Strotzer M, Völk M, Reiser M, et al. Chest radiography with a large-area detector based on cesium-iodide/amorphous-silicon technology : image quality and dose requirement in comparison with an asymmetric screen-film system. J Thorac Imaging. 2000;15:157–161. 20. Vikgren J, Zachrisson S, Svalkvist A, et al. Comparison of chest tomosynthesis and chest radiography for detection of pulmonary nodules : human observer study of clinical cases. Radiology. 2008;249:1034–1041. 21. Wronski MM, Rowlands JA. Direct-conversion flat-panel imager with avalanche gain : feasibility investigation for HARP-AMFPI. Med Phys. 2008;35:5207–5218. 3.2 TOMODENSITOMÉTRIE THORACIQUE La tomodensitométrie constitue l’examen d’imagerie de référence de la plupart des pathologies thoraciques. Elle a bénéficié d’importantes évolutions technologiques depuis ses débuts en 1971 qui ont permis d’améliorer de façon majeure ses performances diagnostiques et d’élargir son champ d’applications. Elle continue d’offrir des perspectives évolutives très innovantes. Son inconvénient principal est son caractère irradiant, les progrès techniques s’étant accompagnés d’une augmentation des doses d’irradiation à la population [10]. Le souci du contrôle de la dose doit être une préoccupation constante du radiologue, aidé pour cela par des solutions techniques variées proposées par les constructeurs. La taille du pixel dépend de celle du champ de reconstruction ou champ de vue (FOV, field of view) et du nombre de lignes et de colonnes de la matrice. La notion de voxel intègre l’épaisseur de coupe. Les profils d’atténuation recueillis sont traités dans l’espace de Fourier : les spectres fréquentiels sont filtrés pour une sélection des fréquences élevées, privilégiant les détails anatomiques au prix d’une majoration du bruit (filtre de haute fréquence spatiale ou filtre « dur »), ou pour une sélection des fréquences basses, privilégiant la résolution en contraste au prix d’une dégradation de la résolution spatiale (filtre de basse fréquence spatiale ou filtre « mou »). Ces filtres de convolution optimisent l’image en fonction de la structure étudiée, les filtres « durs » étant adaptés aux structures à contraste naturel élevé, comme le poumon, et les filtres « mous » aux structures à faible contraste naturel, comme le médiastin. Rappelons que ces traitements dans l’espace de Fourier sont effectués à partir des données brutes d’une seule et même acquisition. Le mode d’acquisition initial a été de type incrémental ou séquentiel, avec déplacement de la table d’examen entre chaque rotation du couple tube-détecteurs et, pour le thorax, reprise de la respiration du patient entre l’acquisition des différentes coupes. Le mode d’acquisition hélicoïdal ou spiralé est apparu dans les années 1990, avec déplacement simultané de la table et du couple tube-détecteurs (fig. 3-4). Est apparue alors la notion de pitch ou pas de l’hélice défini par le rapport entre la distance parcourue par la table en une rotation sur la collimation ou largeur du faisceau de rayons X. La reconstruction d’images planes à partir de données acquises à des niveaux anatomiques différents a nécessité la mise en place d’algorithmes d’interpolation de plus en plus complexes. Cette évolution technologique majeure a permis d’explorer le thorax au cours d’une seule et même apnée sans zone « manquée », comme cela pouvait être le cas en mode incrémental, du fait d’apnées successives à des volumes pulmonaires différents. Le mode hélicoïdal utilisait initialement une seule rangée de détecteurs ; il a évolué à partir des années 2000 vers des détecteurs matriciels avec plusieurs rangées de détecteurs permettant d’obtenir plusieurs coupes au cours d’une seule rotation. Ces scanners multicoupes offrent une couverture anatomique plus large et augmentent la rapidité d’acquisition des examens, rapidité favorisée de surcroît par l’augmentation concomitante de la vitesse de rotation des scanners. Ils se sont accompagnés d’une tendance à la réalisation de coupes de plus en plus fines, fournissant sur les machines actuelles les plus courantes, de type 16 ou 64 coupes, des données isotropiques, c’est-à-dire des voxels de même dimension dans les trois axes x, y et z (fig. 3-5). Fig. 3-4 Les scanners actuels sont du type 3e génération, avec rotation simultanée du tube et d’une couronne de détecteurs, recevant le faisceau de rayon X en éventail émis par le tube (a). Le mode d’acquisition est qualifié de séquentiel ou incrémental lorsque les déplacements du couple tube-détecteurs et de la table d’examen se font successivement (b). Le mode d’acquisition est qualifié de spiralé ou hélicoïdal lorsque ces déplacements sont simultanés (c). Les détecteurs sont composés d’une seule rangée, allongée dans le plan de coupe xy, dans le cas d’un système monocoupe, ou de plusieurs rangées juxtaposées les unes aux autres selon l’axe z dans le cas d’un système multicoupe. Dans ce dernier cas, plusieurs coupes sont acquises au cours d’une seule rotation. Ces deux types de système de détection peuvent fonctionner en mode séquentiel ou en mode hélicoïdal. Fig. 3-5 Pixels et voxels. Elle caractérise le pouvoir de séparation de deux éléments de contraste maximal. La résolution spatiale axiale, dans le plan de coupe xy, dépend de paramètres intrinsèques du scanner (taille et type de foyer, taille des détecteurs, géométrie du tube) et de paramètres adaptables lors de la reconstruction (FOV, matrice, filtre de convolution) (fig. 3-6). La résolution spatiale longitudinale selon l’axe z dépend de paramètres intrinsèques du scanner ou liés à l’acquisition (taille des détecteurs, pitch, algorithme d’interpolation) et de paramètres de reconstruction (épaisseur et intervalle de reconstruction). L’utilisation d’un foyer flottant et les techniques de reconstruction de type décon-volution 3D permettent d’obtenir une résolution spatiale longitudinale inférieure à l’épaisseur de détection. La résolution spatiale peut s’exprimer en paires de lignes par centimètre (pl/cm), calculée sur fantôme, ou en taille de structure la plus fine identifiable dans une image. La plupart des machines récentes affichent des valeurs maximales comprises entre 15 et 20 pl/cm. Grâce au contraste naturel élevé du parenchyme pulmonaire, il est possible de distinguer des structures de 0,2 à 0,3 mm d’épaisseur au cours de la plupart des explorations thoraciques usuelles et, dans certains cas, des structures de 0,1 mm d’épaisseur lors d’acquisitions en haute résolution. Fig. 3-6 Effets du champ de vue et du filtre de convolution sur la résolution spatiale axiale. Une acquisition en mode hélicoïdal, explorant l’ensemble du volume thoracique, est effectuée dans la très grande majorité des cas. Néanmoins, dans le cadre du suivi de pathologies diffuses, une acquisition en mode incrémental en coupes millimétriques disjointes étagées tous les 10 mm est une alternative à l’acquisition hélicoïdale, dans un objectif de réduction de dose. La charge et la tension du tube sont optimisées et adaptées au poids et à la morphologie du patient, en utilisant notamment, lorsqu’ils sont disponibles, les systèmes de modulation automatisée proposés par les différents constructeurs (voir Chapitre 3.3). En l’absence de tels systèmes, la charge peut être adaptée au poids selon la règle de 1 mAs/kg de poids du patient [9]. La tension habituelle du tube est de 120 kV. Elle peut être réduite, chez les patients minces, à 80 ou 90 kV, associée à une légère augmentation de la charge afin de limiter l’augmentation du bruit que cette réduction entraîne. À l’inverse, il peut être nécessaire d’augmenter le kilovoltage à 140 kV chez les patients obèses. La réduction du kilovoltage est particulièrement intéressante pour les explorations avec injection de produit de contraste iodé du fait d’une augmentation de la densité de l’iode et par là même de la qualité du rehaussement vasculaire à basse tension [17, 35] (fig. 3-7). Des acquisitions qualifiées de faible dose, réduisant de façon importante la dose délivrée par rapport à une acquisition classique, sont conseillées dans le cadre de la surveillance de pathologies connues. L’augmentation du bruit et la dégradation de la qualité image qui en découlent doivent néanmoins être prises en compte et ne pas fausser l’interprétation. Ainsi, les examens à faible dose ne sont pas adaptés à la surveillance d’hyperdensités en verre dépoli ou de micronodules de faible densité. Fig. 3-7 Effet du kilovoltage sur le rehaussement vasculaire après injection intraveineuse de produit de contraste iodé. Des coupes en procubitus peuvent être effectuées en complément des coupes en décubitus dorsal en cas d’hyperdensités périphériques en zones déclives, pour distinguer des images gravito-dépendantes non pathologiques d’hyperden-sités pathologiques persistantes. Elles sont particulièrement indiquées en cas de recherche de pneumopathie interstitielle (fig. 3-8). Elles sont généralement effectuées en mode séquentiel, en coupes disjointes échantillonnées sur l’ensemble du thorax ou centrées sur les bases. Dans le cadre particulier du dépistage des lésions pleuropulmonaires liées à l’exposition à l’amiante, des coupes en procubitus peuvent être ainsi réalisées, en complément de l’acquisition hélicoïdale classique en décubitus dorsal si celle-ci montre des hyperdensités en zones déclives, ou d’emblée et de façon exclusive, en mode hélicoïdal [3]. Des coupes en procubitus sont également indiquées en cas d’image nodulaire intracavitaire, afin de rechercher le caractère mobile éventuel du nodule au sein de la cavité, orientant alors très fortement vers un mycétome (fig. 3-9). Elles sont dans ce cas effectuées en mode séquentiel ou hélicoïdal, localisées sur la cavité. Fig. 3-8 Intérêt des coupes en procubitus dans un contexte de suspicion de pneumopathie infiltrative diffuse. Fig. 3-9 Intérêt des coupes en procubitus en présence d’une image nodulaire intracavitaire. Des coupes en expiration forcée sont indiquées en complément des coupes en inspiration forcée en présence d’un aspect en mosaïque des densités pulmonaires pour en comprendre le mécanisme et orienter l’étiologie. Une majoration nette du gradient de densité entre les différents territoires pulmonaires en expiration témoigne d’un piégeage et oriente vers une maladie obstructive des petites voies aériennes (fig. 3-10). Des coupes en expiration sont également requises en présence d’un syndrome obstructif ou d’une dyspnée inexpliquée avec coupes en inspiration normales, pour rechercher un piégeage anormal. Elles sont utiles au diagnostic de trachéobronchomalacie en montrant une réduction excessive de la surface trachéobronchique lors de l’expiration [2]. Les coupes expiratoires sont effectuées en mode séquentiel, en fin d’expiration forcée bloquée sur quelques niveaux échantillonnés sur l’ensemble du thorax ou en mode hélicoïdal, au cours d’une manœuvre dynamique expiratoire forcée, dans ce cas nécessairement à faible dose. Fig. 3-10 Intérêt des coupes en expiration en présence d’un aspect en mosaïque des densités pulmonaires. Une injection de produit de contraste iodé est requise pour l’étude des vaisseaux et du médiastin, de la plupart des pathologies pleurales et des lésions tumorales. La majorité des explorations angioscanographiques requiert un rehaussement vasculaire intense et homogène, nécessitant un débit d’injection élevé, de 3 à 5 mL/s, l’utilisation d’un produit de contraste de haute concentration en iode, de 300 à 400 mg I/mL et de préférence 350 à 400 mg I/mL, ainsi qu’une détection automatisée de l’arrivée du produit de contraste. La quantité de produit injecté est adaptée au poids du patient et à la durée d’acquisition, l’injection ne devant pas se prolonger au-delà de la fin de l’acquisition. Plusieurs protocoles d’injection ont été proposés pour l’étude des artères pulmonaires, certains préférant utiliser un produit de contraste à faible concentration, afin de ne pas occulter un petit caillot non obstructif longitudinal et de s’affranchir des artéfacts périvasculaires de la veine cave supérieure. D’autres préfèrent un produit de contraste à haute concentration afin de s’assurer d’un rehaussement artériel pulmonaire intense [20, 41]. L’utilisation d’un produit de contraste gadoliné, en substitution du produit de contraste iodé, a été proposée en cas de contre-indication au produit iodé [30]. Certains privilégient un rehaussement sélectif des artères pulmonaires, d’autres un rehaussement mixte, artériel pulmonaire et artériel systémique, la quantité de produit injecté étant alors plus importante. Afin de limiter la contamination du bolus par du sang non opacifié en provenance de la veine cave inférieure, source de dégradation du rehaussement, il est recommandé d’expliquer au patient comment ne pas faire de manœuvre de Valsalva lors de l’apnée qu’il devra effectuer pour l’acquisition. Une injection biphasique de produit de contraste puisé par du sérum physiologique peut être utilisée pour l’étude des artères systémiques. Elle présente l’intérêt d’améliorer l’homogénéité de rehaussement du bolus, peut permettre de limiter son volume et limite les artéfacts liés au produit de contraste dans la veine cave supérieure. Une synchronisation cardiaque est requise pour l’étude de l’aorte ascendante. L’exploration de la veine cave supérieure et de ses affluents nécessite un rehaussement d’intensité modérée et homogène. L’acquisition doit être effectuée à un temps de recirculation systémique, 70 à 90 secondes après le début de l’injection. Les explorations couplées cœur-poumon utilisent une synchronisation cardiaque, un champ de vue adapté à l’ensemble du thorax, et une injection biphasique à débit élevé. Le bilan des masses médiastinales nécessite le plus souvent une double acquisition, sans puis avec injection de produit de contraste. La caractérisation des épan-chements pleuraux peut bénéficier d’une injection en deux temps, avec une phase d’imprégnation tissulaire précédant de 5 à 10 minutes la phase d’injection habituelle au cours de l’acquisition. Les post-traitements utilisent diverses techniques de visualisation ou de quantification des images natives et peuvent être effectués sans limitation de délai par rapport à l’acquisition. Les images issues des post-traitements ne contiennent pas d’information supplémentaire à celles existant déjà dans les images natives, mais peuvent permettre d’extraire certaines informations non ou mal perceptibles par leur simple analyse visuelle [28]. Elles permettent en outre de synthétiser sur un nombre limité d’images l’essentiel des anomalies de l’examen. Les post-traitements sont ainsi à la fois un outil diagnostique et un outil de communication vis-à-vis des cliniciens. Ils ne dispensent néanmoins aucunement de l’analyse des coupes natives, indispensables, auxquelles ils doivent toujours être confrontés. Ils peuvent générer des artéfacts spécifiques. Leur qualité dépend directement de la qualité de l’acquisition et il est illusoire de penser pouvoir les utiliser en rattrapage d’un examen de mauvaise qualité. Ils s’appliquent pour la plupart d’entre eux à des examens acquis en mode hélicoïdal, non artéfactés et au mieux à des données isotropiques. Le MPR permet de présenter les images dans un autre plan que celui de l’acquisition originale : il peut s’agir d’un plan prédéfini, frontal ou sagittal, ou de tout autre plan déterminé par l’opérateur, simple oblique, double oblique ou courbe (fig. 3-11). Ces reformatages sont couramment utilisés pour analyser des structures dont le grand axe est éloigné du plan axial, préciser des rapports anatomiques particuliers ou la morphologie d’une lésion focale, et étudier la distribution lésionnelle de pathologies diffuses dans l’axe cranio-caudal. Ils conservent l’intégralité des informations des voxels et permettent des mesures de distance et de densité. Les reformatages courbes selon l’axe central de vaisseaux ou de bronches sont particulièrement adaptés à l’étude des variations de calibre de ces structures (fig. 3-12) et permettent des mesures précises de sévérité et de longueur de sténoses [28]. Elles sont particulièrement utiles avant mise en place et au cours de la surveillance d’endoprothèses. Fig. 3-11 Différents plans de coupe disponibles à l’aide des reformatages multiplanaires. Fig. 3-12 Sténose anastomotique bronchique appareillée. Persistance d’une sténose en regard de l’extrémité proximale de la prothèse. La sommation de plusieurs coupes contiguës sur une épaisseur donnée permet de visualiser une « tranche » plus épaisse que les coupes natives, à laquelle on peut appliquer différents types de rendu : – projection des voxels de plus haute densité selon l’axe perpendiculaire au plan de l’image : MIP, adapté à l’analyse des structures de haute densité. Ce type de rendu est particulièrement utile à l’étude des vaisseaux, facilitant l’analyse de leur trajet (fig. 3-13) [16], aidant à la détection de malformations vasculaires, et pouvant permettre de comparer les calibres vasculaires de différentes régions pulmonaires. Il est également très largement utilisé pour la détection des nodules et micronodules pulmonaires, ainsi que pour la caractérisation des micronodulations diffuses (fig. 3-14) [13, 31]. On rappelle néanmoins que, malgré son intérêt indiscutable, il ne doit pas être utilisé de façon exclusive, en particulier dans le cadre de la détection de nodules, des lésions strictement endobronchiques pouvant être masquées sur ce mode de rendu ; Fig. 3-13 Hypertrophie artérielle bronchique. Fig. 3-14 Bronchiolite d’origine infectieuse. – projection des voxels de plus faible densité selon l’axe perpendiculaire au plan de l’image : mIP, adapté à l’analyse des structures de basse densité. Ce type de rendu facilite la visualisation de l’emphysème et des kystes pulmonaires (fig. 3-15) [32], des hétérogénéités de densité du parenchyme pulmonaire (fig. 3-16), et aide à la détection du verre dépoli de faible densité [4]. Il peut aider à mettre en évidence des dilatations de bronches discrètes et à différencier les bronchectasies de traction du rayon de miel ; Fig. 3-15 Emphysème et bronchiolite du fumeur. Fig. 3-16 Bronchiolite constrictive. – moyennage des densités des différents voxels selon ce même axe, permettant de diminuer le bruit des images, au détriment de coupes plus épaisses. Ces différents rendus sont applicables à n’importe quel plan, axial de l’acquisition originale ou quelconque issu des MPR. Le mIP doit être effectué sur les images reconstruites avec un filtre de basse fréquence spatiale (filtre « mou ») afin d’éviter les artéfacts dus au rehaussement des contours des filtres de haute fréquence spatiale. Les images MIP et mIP ne conservent qu’une petite partie des informations des images natives et ne permettent pas de réaliser des mesures fiables de distance. S’agissant d’une technique de projection, ces types de rendu ont tendance à mal représenter les rapports de différentes structures entre elles et ne sont pas adaptés à l’évaluation de régions anatomiques complexes. Le rendu volumique (volume rendering ou VR) représente les différents voxels du volume exploré en fonction de leur densité, selon des sous-groupes de densité préétablis. À chaque sous-groupe correspondent une couleur et une transparence données. Divers protocoles ciblant des structures particulières sont généralement préétablis sur les consoles de travail. Les plus utilisés en pathologie thoracique sont dédiés à la représentation de la lumière des voies aériennes (VR de type bronchographique), des vaisseaux [29] et des structures osseuses. En plus des protocoles préétablis, rapidement disponibles, l’opérateur a la possibilité de modifier lui-même les paramètres pour mettre en évidence les structures qu’il souhaite. Un effet de perspective peut être apporté par une technique d’ombrage. Le rendu volumique peut fournir une représentation globale des anomalies. Il est adapté à l’analyse des structures complexes et des rapports anatomiques de différentes structures entre elles. Un effet de perspective particulier peut permettre de simuler des vues endoscopiques et s’applique à l’endoscopie virtuelle. Cette technique reproduit une vue endoluminale de l’arbre trachéobronchique avec déplacement continu et dirigé du champ de vue de l’endoscope. Elle peine à dépasser le stade de « belle image » et son utilité clinique reste très mineure. Son intérêt éventuel est de fournir une vue endoscopique de l’arbre bronchique lorsque l’endoscopie n’est pas réalisable (fig. 3-17). Fig. 3-17 Tumeur carcinoïde bronchique développée dans la bronche principale droite. Elle est fondée sur l’analyse de l’histogramme de la fréquence de distribution des densités pulmonaires, après une étape de segmentation automatique des poumons. La technique du « masque de densité » est la plus utilisée, surlignant les voxels dont la densité est inférieure à un seuil préétabli et quantifiant leur volume, rapporté à l’ensemble du volume pulmonaire (fig. 3-18). Le seuil permettant d’obtenir les meilleures corrélations avec l’analyse macroscopique et microscopique est de – 950 UH [11]. Une alternative repose sur la valeur de densité correspondant à un percentile prédéfini, généralement le 15e, de la courbe de distribution des densités. Cette seconde technique présente l’inconvénient d’être influencée par d’éventuelles hyperdensités associées et de sous-estimer l’emphysème en cas de pathologies intriquées. Elle est en revanche plus adaptée à l’analyse des emphysèmes débutants [21]. Quantifier l’emphysème peut avoir un intérêt dans le cadre du phénotypage des patients souffrant de bronchopneumopathie chronique obstructive, de l’évaluation préopératoire des candidats à une chirurgie de réduction de volume pulmonaire ainsi que pour apprécier de façon objective l’évolution d’un emphysème dans le temps. Une standardisation de l’acquisition et de l’analyse des images est impérative dans ce cas, et il est en particulier nécessaire de s’assurer d’une bonne calibration de l’air [25]. Certains logiciels permettent, grâce à une segmentation lobaire semi-automatique, de fournir une quantification régionale de l’emphysème. Ils peuvent être utilisés pour prédire la fonction postopératoire avant chirurgie réglée [38]. Fig. 3-18 Quantification automatique de l’emphysème par la technique du masque de densité. Le remodelage bronchique, conséquence de l’inflammation des voies aériennes dans la bronchopneumopathie chronique obstructive et l’asthme chronique, peut être appréhendé par des mesures de l’épaisseur pariétale bronchique, obtenues selon des techniques diverses [5, 23] à partir d’acquisitions isotropiques de haute résolution spatiale (fig. 3-19). Après une étape d’extraction de l’axe central des bronches, la lumière et la paroi bronchiques sont segmentées, de façon automatique ou semi-automatique, sur des coupes perpendiculaires à l’axe central, permettant d’obtenir des mesures de surface de paroi et de lumière bronchiques en divers points de l’axe central. Une quantification volumique de ces paramètres est également faisable [34]. Les différentes techniques utilisées manquent actuellement de standardisation et de repro-ductibilité entre elles [6]. Bien qu’imparfaites, elles constituent néanmoins la seule méthode non invasive d’évaluation du remodelage bronchique in vivo. Elles restent actuellement du domaine de la recherche, à la fois pour une meilleure compréhension de la pathologie obstructive pulmonaire et dans le cadre d’un suivi longitudinal sous traitement [24]. Le grand nombre d’images générées par les scanners actuels combiné aux limites de l’analyse visuelle a favorisé le développement de systèmes d’aide à la détection (CAD) des nodules pulmonaires. Après une étape de segmentation automatique des poumons, diverses techniques permettent d’identifier des nodules « candidats » qui doivent être confirmés ou rejetés par le radiologue. Malgré une réduction du nombre de faux positifs par le système de détection lui-même, le nombre de « candidats » à rejeter peut être élevé, et l’est d’autant plus qu’il existe une pathologie diffuse du parenchyme associée. La sensibilité de ces systèmes est variable, généralement moins bonne pour les nodules accolés à d’autres structures, notamment pour les nodules jux-tavasculaires et juxtapleuraux. Elle est également moins bonne pour les nodules non solides comparativement aux nodules solides. De nombreuses études ont néanmoins montré une amélioration de la performance des radiologues lorsqu’un CAD complète, en seconde lecture, l’analyse du radiologue [1, 33]. Les CAD proposent en outre de quantifier le volume des nodules décelés et certains d’apparier automatiquement les nodules entre deux examens successifs (fig. 3-20). Ils permettent ainsi un suivi volumétrique, plus précis qu’un suivi par simples mensurations 2D. La volumétrie des nodules peut néanmoins être influencée par les paramètres d’acquisition du scanner et il est nécessaire de maintenir ces paramètres constants (épaisseur de coupe, dose, filtre) au cours des examens successifs. La qualité de la segmentation des nodules doit de plus toujours être vérifiée car il existe assez fréquemment des erreurs de segmentation lorsque les nodules sont accolés à des vaisseaux ou à la plèvre. In fine, il faut tenir compte de la variabilité des mesures volumétriques, pouvant atteindre 25 % entre deux examens effectués le même jour chez un même patient [12], pour juger de l’augmentation de volume ou de la stabilité d’un nodule. Le développement des traitements anti-angiogéniques a remis en question les critères morphologiques classiques de réponse tumorale pour divers types de cancer et suscité le développement de techniques de perfusion tissulaire, notamment en scanner. Le principe repose sur une analyse de la courbe temporelle de rehaussement de la tumeur au cours d’une injection de produit de contraste iodé. On effectue ainsi une acquisition sans injection puis plusieurs acquisitions successives, à cadence élevée, centrées sur la tumeur. Il est souhaitable, par un protocole d’injection adapté, de maintenir constante la concentration intravasculaire de produit de contraste au cours de l’ensemble de l’exploration. Il faut réduire la dose délivrée par chacune des acquisitions qui sont répétées sur la même région anatomique. Des logiciels permettent d’extraire des paramètres de volume sanguin et de perméabilité capillaire, corrélés à la densité micro-vasculaire [39]. Les cartographies paramétriques de l’ensemble de la tumeur témoignent de leur fréquente hétérogénéité. Ces méthodes manquent actuellement de standardisation. Amélioration de la résolution temporelle et de la vitesse d’acquisition Plusieurs solutions technologiques ont permis d’améliorer la résolution temporelle des scanners : – augmentation de la vitesse de rotation du couple tube-détecteurs, passée d’une seconde à la fin des années 1980 à 0,27 secondes par tour de rotation sur certaines machines actuelles. D’importantes contraintes mécaniques limitent néanmoins la poursuite d’une telle augmentation ; – développement de systèmes double source depuis 2005 par un constructeur (fig. 3-21). Les données nécessaires à la reconstruction d’une coupe sont acquises de façon quasi simultanée par deux tubes installés à environ 90° l’un de l’autre, permettant de diviser par deux le temps nécessaire à la reconstruction d’une coupe, comparativement à un système simple source. La résolution temporelle des scanners double source les plus récents est de 75 millisecondes ; Fig. 3-21 Scanner double source. – augmentation de la largeur des systèmes de détection, s’accompagnant d’une augmentation du nombre de coupes par tour de rotation. Ainsi la largeur de couverture, de 3,2 à 4 cm sur un grand nombre de scanners actuels, affichant 64 ou 128 coupes par rotation, a été augmentée à 8 et 16 cm sur certaines machines, affichant respectivement 256 et 320 coupes. Cela permet d’augmenter considérablement la vitesse d’acquisition, voire d’envisager l’exploration de certaines régions anatomiques en mode incrémental, en une seule rotation. Néanmoins, des pertes de qualité image dues notamment à l’élargissement du faisceau limitent actuellement la poursuite de la course au nombre de coupes. L’augmentation de la vitesse d’acquisition qui découle de ces diverses évolutions technologiques permet de réaliser des acquisitions successives sur une même région anatomique à une cadence élevée, et d’accéder aux études de perfusion tissulaire. – reconstructions multisectorielles depuis plusieurs années pour les examens effectués avec synchronisation cardiaque rétrospective (voir « Synchronisation cardiaque » ci-après) ; – récemment, développement de techniques de modélisation itérative des structures en mouvement, permettant de compenser très efficacement le flou cinétique, avec des images bénéficiant d’un équivalent de résolution temporelle annoncé à 29 millisecondes par un constructeur. Les battements cardiaques génèrent un flou cinétique au niveau du cœur, de l’aorte ascendante et du parenchyme pulmonaire proche du cœur [19]. Ce flou peut être considérablement réduit par une acquisition des données au cours de périodes du cycle cardiaque de moindre mouvement, en pratique essentiellement au cours de la diastole (fig. 3-22). Cela est possible grâce à l’enregistrement de l’électrocardiogramme au cours de l’acquisition, permettant d’obtenir des données acquises au cours d’une ou de plusieurs phases choisies du cycle cardiaque. Deux types de synchronisation sont disponibles [22] (fig. 3-23) : Fig. 3-22 Intérêt de la synchronisation cardiaque pour l’analyse de l’aorte ascendante. Fig. 3-23 Synchronisation cardiaque prospective et rétrospective.
RADIOGRAPHIE THORACIQUE
Techniques analogique/numérique
Système CR [2]
Système DR
Avantages et limites de la numérisation
Systèmes de post-traitement avancés
Soustraction temporelle
TOMOSYNTHÈSE

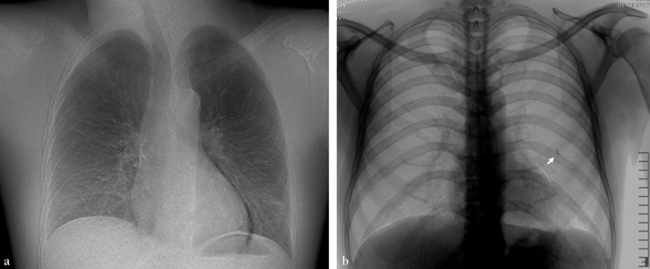
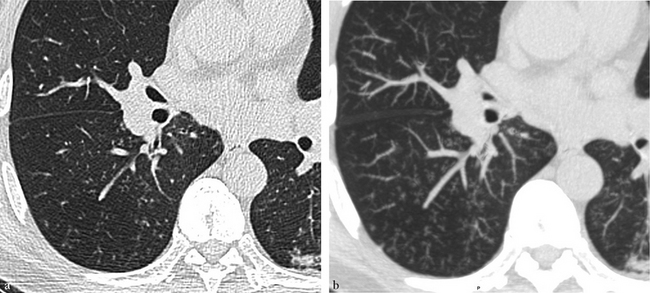
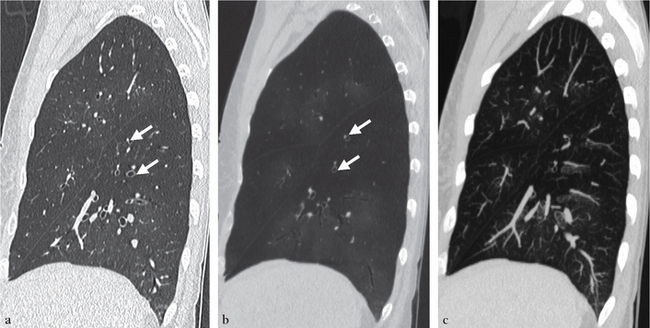
(a) Le scanner montre un discret verre dépoli périphérique et des réticulations intralobulaires à petites mailles. (b) Une tomosynthèse a été effectuée dans un plan d’acquisition frontal (Table Safire 17, Shimadzu). La très haute résolution spatiale de cette technique (supérieure à celle du scanner) et l’absence de superpositions anatomiques permettent de bien montrer ces réticulations formant de fines mailles dans les régions immédiatement sous-pleurales.
Une tomosynthèse est réalisée dans un plan frontal (Table Safire 17, Shimadzu). Une des coupes de tomosynthèse montre le foyer infectieux constitué d’une zone de verre dépoli (flèche large), d’une zone de condensation (tête de flèche) au sein de laquelle on observe un bronchogramme aérique (flèches).
BIBLIOGRAPHIE
PRINCIPE ET HISTORIQUE
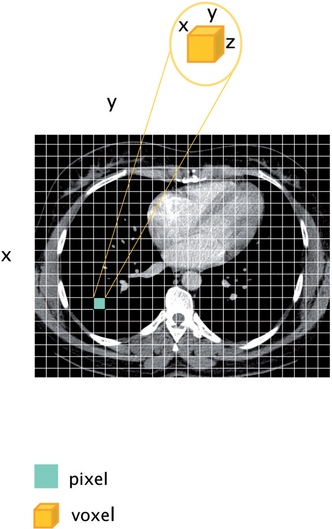
Le pixel constitue l’unité élémentaire, de côtés x et y, de l’image matricielle parallèle au plan de coupe. Le voxel constitue l’unité élémentaire de volume, de côtés x, y et z, de la coupe. La valeur de z est égale ou très proche de celles de x et y sur la plupart des acquisitions actuelles, comprise entre 0,4 et 0,6 mm pour la plupart d’entre elles, ce qui permet de les qualifier d’isotropiques.
Résolution spatiale
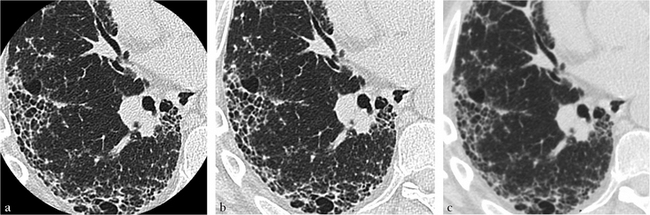
Coupe thoracique d’épaisseur millimétrique reconstruite avec un filtre de haute fréquence spatiale en champ de vue de 15 cm (a) et 37 cm (b), ainsi qu’avec un filtre de basse fréquence spatiale en champ de vue de 37 cm (c), montrant une meilleure analyse du rayon de miel avec un petit champ de vue et un filtre de haute fréquence spatiale.
PARAMÈTRES TECHNIQUES USUELS DES EXPLORATIONS THORACIQUES
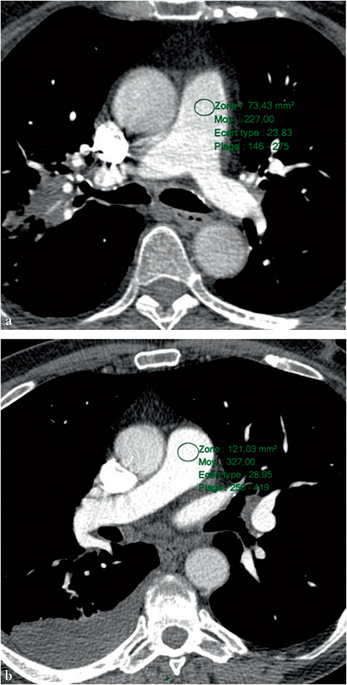
Angioscanners artériels pulmonaires effectués à 120 kV (a) et 100 kV (b) au même débit d’iode, chez deux patients de même poids (70 kg), montrant un rehaussement plus intense à 100 kV.
Procubitus et expiration
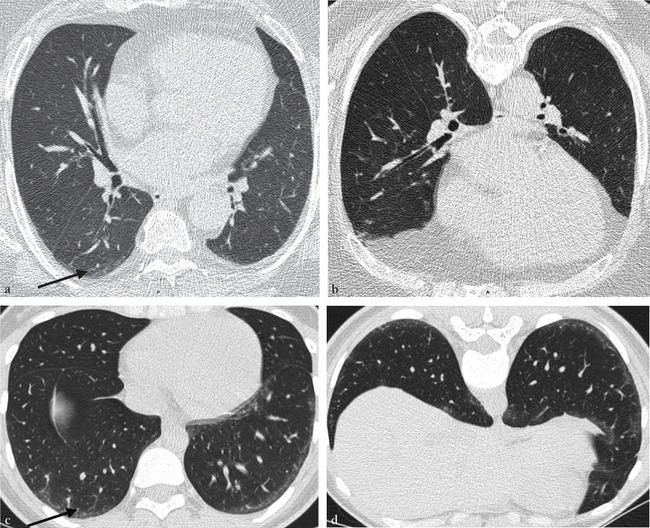
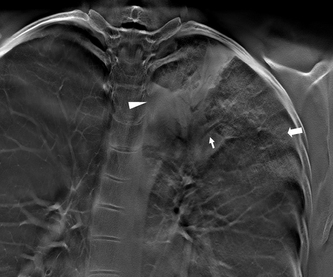
Hyperdensités sous-pleurales postérieures (flèche) visibles en décubitus dorsal (a), disparaissant sur les coupes en procubitus (b), attestant de leur caractère gravito-dépendant, non pathologique. Chez un autre patient, hyperdensités sous-pleurales de même type en décubitus dorsal (c) persistant en procubitus (d) en rapport avec une pneumopathie interstitielle débutante.
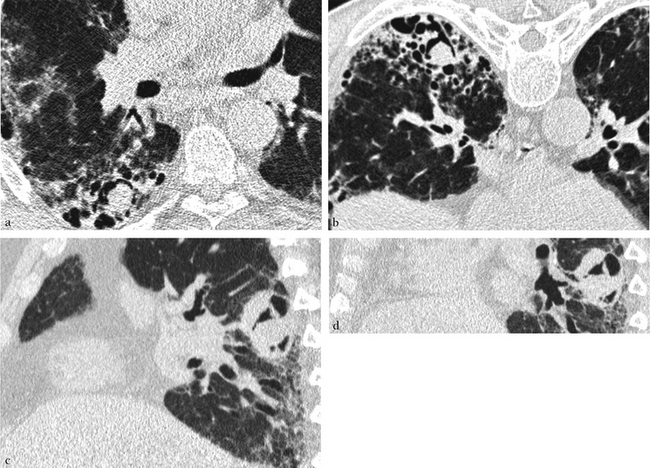
Nodule mobile au sein d’un rayon de miel macrokystique, en rapport avec un aspergillome (a en décubitus dorsal, b en procubitus). Nodule tumoral non mobile au sein d’une tumeur excavée (c en décubitus dorsal, d en procubitus).
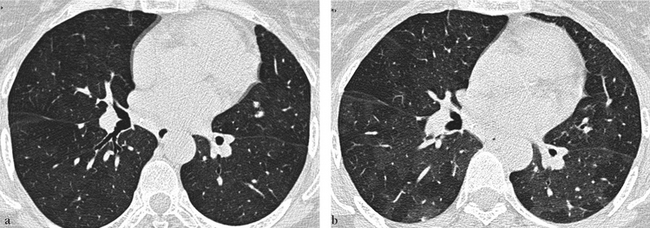
Le gradient de densité visible sur les coupes effectuées en inspiration profonde (a) augmente de façon franche sur les coupes effectuées en expiration forcée (b). Les zones pathologiques sont les zones les moins denses, sièges d’un piégeage aérique et d’une oligémie réactionnelle à l’atteinte des petites voies aériennes.
Produit de contraste
POST-TRAITEMENTS
Reformatage multiplanaire et projections d’intensité maximale et minimale
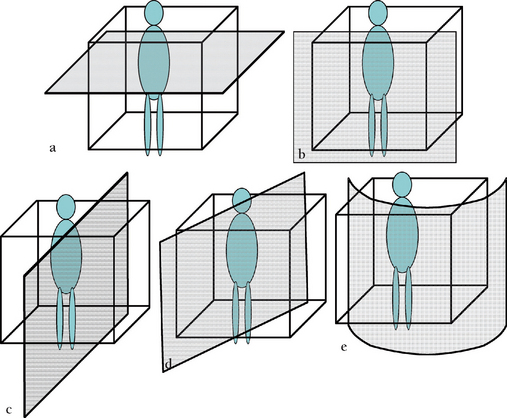
(a) Plan axial des coupes natives. (b) Plan frontal. (c) Plan sagittal. (d) Plan oblique. (e) Plan courbe, habituellement selon le grand axe d’une structure choisie.
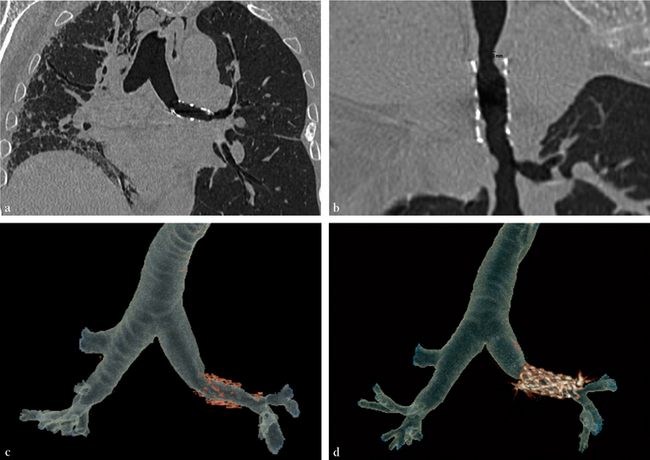
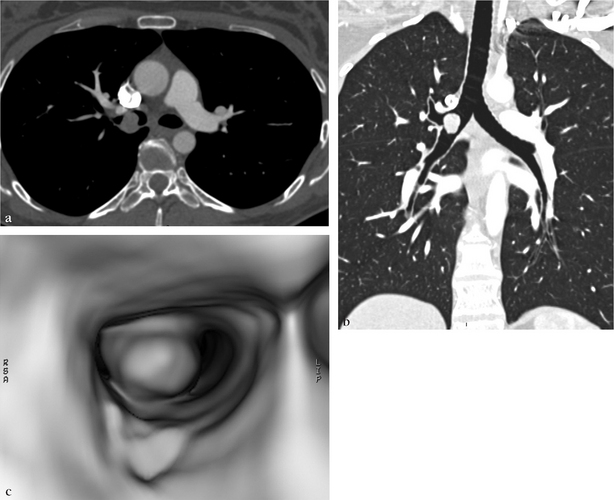
(a) Reformatage dans le plan frontal montrant la topographie de la prothèse sur l’arbre bronchique. (b) Reformatage courbe dans le grand axe de la bronche principale gauche permettant une mesure précise de la sténose résiduelle. (c, d) VR permettant de visualiser à la fois la lumière de l’arbre trachéobronchique proximal et la prothèse, révélant la présence d’une angulation de la bronche principale gauche en regard de l’extrémité proximale de la prothèse, à hauteur de la sténose.
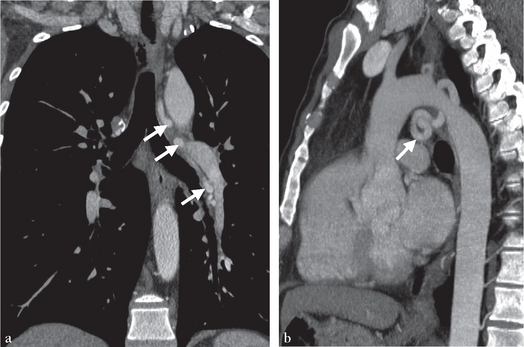
(a) Reformatage frontal montrant de volumineuses artères bronchiques cheminant sous l’arc aortique ainsi que le long des bronches principale et lobaire inférieure gauches (flèches). (b) Reformatage sagittal oblique parallèle à l’arc aortique, en rendu MlP, montrant le trajet tortueux des artères bronchiques hypertrophiées (flèche).
(a) Coupe axiale native montrant quelques micronodules dans le lobe inférieur droit. (b) Rendu MlP de 5 mm d’épaisseur révélant un aspect d’arbre en bourgeons profus permettant d’affirmer l’atteinte bronchiolaire.
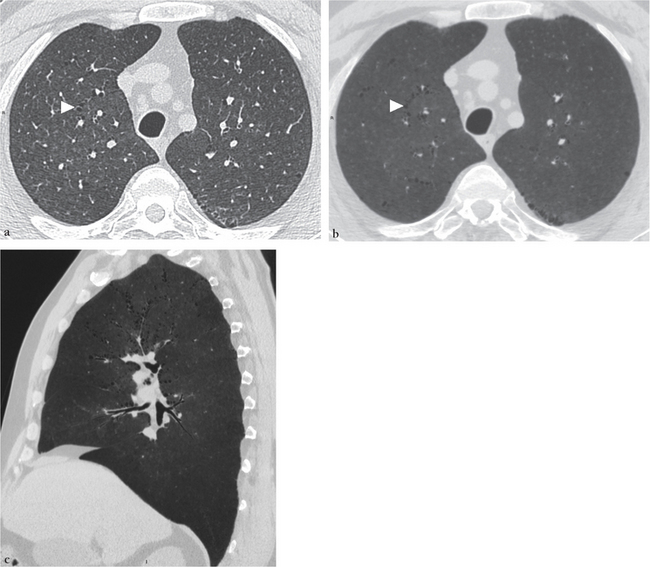
(a) Coupe axiale native montrant quelques lésions d’emphysème (tête de flèche) et de nombreux micronodules centrolobulaires de faible densité en rapport avec l’atteinte bronchiolaire. (b) Rendu mIP de 5 mm d’épaisseur dans le plan axial et appliqué à un reformatage sagittal (c), sensibilisant la détection des lésions emphysémateuses et maintenant une très bonne visualisation des micronodules.
(a) Reformatage dans le plan sagittal montrant une hétérogénéité matchée des densités pulmonaires et des calibres vasculaires. (b) Rendu mlP majorant les hétérogénéités de densité et facilitant leur détection. (c) Rendu MlP facilitant la reconnaissance de l’hétérogénéité de calibre vasculaire. L’utilisation conjointe du mlP et du MlP conforte l’hypothèse d’une perfusion en mosaïque. Bronchectasies (flèche) en territoire hypodense.
Rendu surfacique et rendu volumique
(a) Coupe axiale native montrant l’implantation tumorale sur la face postérieure de la bronche. (b) Reformatage dans le plan frontal : la tumeur obstrue partiellement la bronche lobaire supérieure droite et le tronc intermédiaire. (c) Image d’endoscopie virtuelle en vue descendante.
Quantification d’emphysème
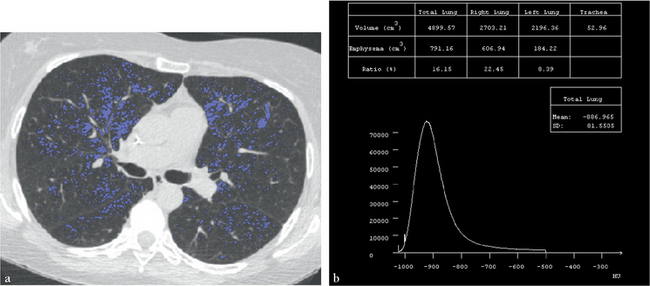
(a) Coupe axiale native sur laquelle les pixels de densité inférieure à –950 UH sont colorés en bleu. (b) Histogramme de la fréquence de distribution des densités pulmonaires pour les deux poumons et estimation du volume de poumon emphysémateux.
Quantification de la paroi et de la lumière bronchiques
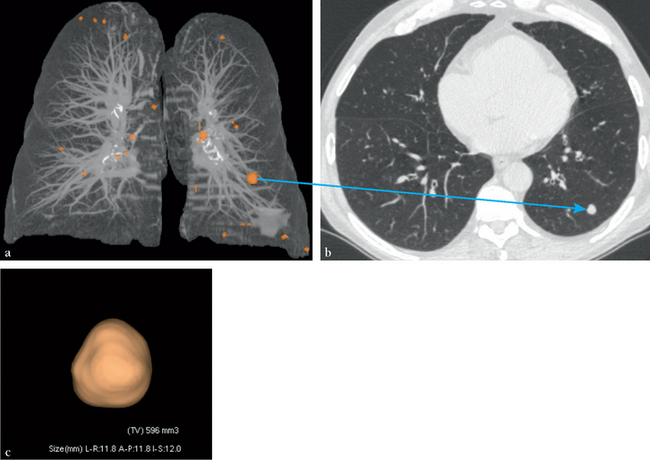
Détection et volumétrie des nodules pulmonaires
Perfusion tissulaire
INNOVATIONS TECHNOLOGIQUES RÉCENTES ET APPLICATIONS PARTICULIÈRES
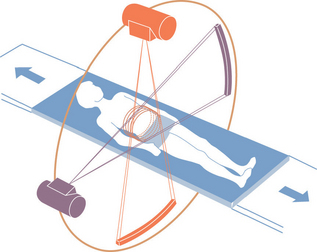
Innovation technologique développée par un constructeur, les scanners double source possèdent deux tubes disposés à environ 90° l’un de l’autre et ayant chacun leur propre système de détection. ils peuvent être utilisés dans une optique de rapidité, lorsque la tension appliquée à chacun des deux tubes est identique, permettant de diviser la résolution temporelle par deux comparativement à un scanner simple source. Ils peuvent être utilisés dans une optique de caractérisation tissulaire ou de réduction des artéfacts, lorsque la tension appliquée diffère entre les deux tubes (80 kV et 140 kV).
Synchronisation cardiaque
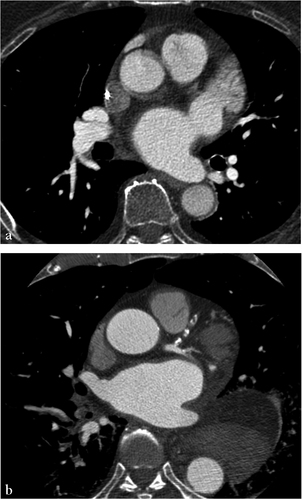
(a) Coupe axiale passant par la partie proximale de l’aorte ascendante, obtenue sans synchronisation cardiaque, montrant un aspect dédoublé des parois de l’aorte dû aux déplacements aortiques induits par les battements cardiaques. (b) Coupe axiale avec synchronisation cardiaque montrant une parfaite netteté des parois de l’aorte ascendante.
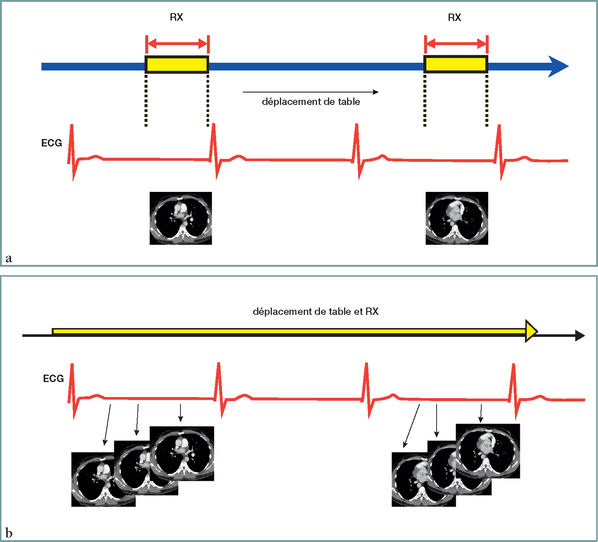
En Synchronisation prospective (a), acquisition des données et déplacement de table sont successifs, l’acquisition étant fixée sur une phase préalablement choisie du cycle cardiaque. En synchronisation rétrospective (b), acquisition des données et déplacement de table sont simultanés, permettant de reconstruire plusieurs images d’un même niveau de coupe à différentes phases du cycle cardiaque.![]()
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree


3: TECHNIQUES