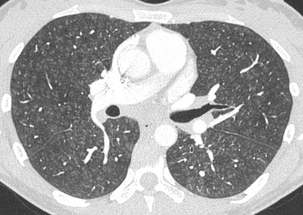
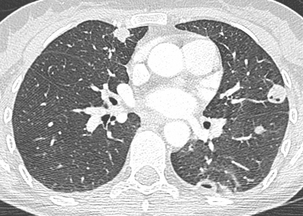
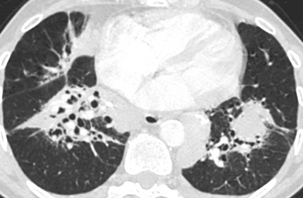
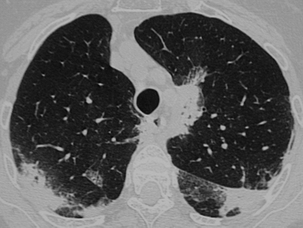
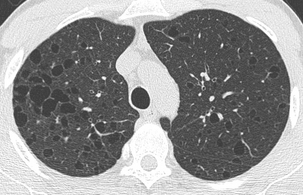
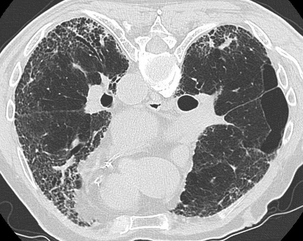
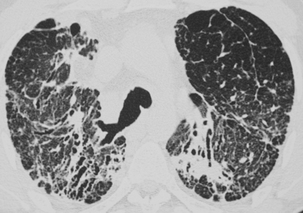
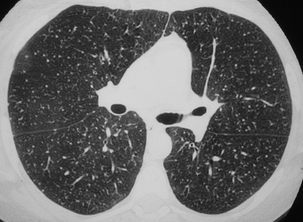
CHAPITRE 9 PNEUMOPATHIES INFILTRATIVES DIFFUSES 9.1 PNEUMOPATHIES INFILTRANTES DIFFUSES SUBAIGUËS ET CHRONIQUES Les PIDC comprennent plus de 130 maladies dont une dizaine sont relativement fréquentes. Trois d’entre elles, la sarcoïdose, la fibrose pulmonaire idiopathique et les connectivites, représentent plus de la moitié des cas. Elles peuvent être classées en maladies de cause connue (tableau 9-1), qui représentent un tiers des cas, et en formes primitives ou idiopathiques, qui représentent deux tiers des cas. Parmi les formes idiopathiques, il est possible de distinguer trois groupes : Tableau 9-1 Principales PIDC de cause connue. Pneumoconioses Silicose Asbestose Etc. Pneumopathies d’hypersensibilité Éleveur d’oiseaux Poumon de fermier Etc. Proliférations tumorales diffuses Lymphangite carcinomateuse Miliaire carcinomateuse Cancer bronchiolo-alvéolaire, Syndromes lymphoprolifératifs Pneumopathies médicamenteuses Amiodarone Méthotrexate Etc. Pneumopathie des maladies de surcharge Nieman-Pick Chester-Erdheim PID au cours des affections héréditaires Maladie de Recklinghausen Infections chroniques Tuberculose Etc. Insuffisance cardiaque gauche PID des connectivites et vascularites – un premier groupe formé par la sarcoïdose, maladie la plus fréquente ; – un deuxième groupe constitué par les pneumopathies interstitielles idiopathiques. Les différences histopathologiques qui distinguent les affections de ce groupe sont souvent subtiles. Ce groupe comprend la fibrose pulmonaire idiopathique (FPI), la pneumopathie interstitielle non spécifique (PINS), la pneumopathie interstitielle desquamative ou alvéolite à macrophages, la bronchiolite respiratoire avec infiltration pulmonaire diffuse, la pneumonie organisée cryptogénétique (COP) et la pneumopathie interstitielle lymphoïde ; – un troisième groupe qui comporte des maladies à profil his-topathologique spécifique comme l’histiocytose langerhan-sienne pulmonaire (HLP), la lymphangioléiomyomatose et la protéinose alvéolaire. Le diagnostic étiologique est fondé sur la prévalence, l’anamnèse, la clinique, la biologie, le LBA, les prélèvements biopsiques endoscopiques ou extrathoraciques et l’imagerie radiographique et TDM. Une histologie pulmonaire par vidéothoracoscopie n’est proposée que dans un nombre limité de cas. Parmi les arguments épidémiologiques, l’âge, le sexe et le tabagisme sont importants à prendre en compte. L’interrogatoire recherche des antécédents, une exposition à des particules et la notion de maladie familiale. Parmi les signes cliniques, les crépitants, l’hippocratisme digital, la survenue d’un pneumothorax et l’existence de signes extrarespiratoires ont une bonne valeur discriminante. Parmi les données biologiques, l’ECA sérique, les précipitines, les auto-anticorps et les troubles du métabolisme calciques sont également discriminants. Le profil cytologique du LBA permet de distinguer les alvéolites à macrophages, à lymphocytes et leur phéno-type, à neutrophiles et à éosinophiles. Le LBA recherche aussi des cellules anormales et une substance anormale mise en évidence par ses colorants particuliers. Les biopsies bronchiques et transbronchiques sont particulièrement utiles dans la sar-coïdose et la lymphangite carcinomateuse. La radiographie thoracique est l’examen essentiel dans le bilan initial et la surveillance évolutive des formes bien tolérées. Elle peut donner une première orientation étiologique (tableau 9-2) mais ne permet un diagnostic correct avec haute probabilité que dans 25 % des cas [53]. La tomodensitométrie haute résolution (TDM-HR) est utile dans les atteintes pulmonaires sévères. L’imagerie joue un rôle important à toutes les étapes de la prise en charge des pneumopathies infiltrantes diffuses. Nous envisagerons successivement : – les contraintes techniques TDM ; – la sémiologie élémentaire TDM ; – les aspects majeurs de la prise en charge : la détection, le diagnostic, l’évaluation lésionnelle, l’intérêt pronostique, la surveillance évolutive et le dépistage des complications ; L’examen TDM doit être un examen « haute résolution » pour optimiser la résolution spatiale. Il comprend des coupes millimétriques acquises soit en mode hélicoïdal, soit en mode incrémental, échantillonnées tous les centimètres de façon à avoir une vision d’ensemble du parenchyme pulmonaire en apnée inspiratoire. Les fenêtres de visualisation doivent être larges, entre 1 200 et 1 700, avec un niveau d’environ – 600. Des fenêtres trop étroites et un niveau trop bas peuvent donner une fausse impression de verre dépoli en majorant le contraste. Sur des coupes acquises en expiration, la densité du parenchyme pulmonaire est accrue, donnant une impression de verre dépoli généralement modérée avec accentuation du gradient antéro-postérieur. Cette exploration de base peut être complétée dans certains cas par des coupes en procubitus (fig. 9-1), pour apprécier le caractère gravito-dépendant de certaines images, ou par des coupes en expiration à la recherche d’un piégeage (fig. 9-2). Une injection de produit de contraste iodé est utile dans quelques cas pour identifier des adénopathies médiastinales et surtout hilaires ou des anomalies artérielles pulmonaires. Cette exploration hélicoïdale permet également un certain nombre de post-traitements : reconstructions multiplanaires qui donnent une vision coronale et sagittale du poumon et analysent bien l’étendue en hauteur des lésions (fig. 9-3) et certaines distorsions (fig. 9-4), tout en limitant le nombre de coupes ; reconstructions mul-tiplanaires curvilignes qui découpent la corticalité du poumon pour mieux analyser le rapport des lésions avec la plèvre (fig. 9-5) ; maxi MIP qui permet d’affirmer l’existence d’une micronodulation lorsqu’elle est douteuse (fig. 9-6) ; mini mlP qui permet d’affirmer l’existence de lésions kystiques lorsqu’elles sont très discrètes ou d’avoir une vision bronchographique en négatif (fig. 9-7 et 9-8) ; rendu de volume avec transparence qui donne de très belles images mais d’intérêt limité. Fig. 9-1 Sarcoïdose compliquée d’un aspergillome. Fig. 9-2 PHS subaiguë avec multiples micronodules centrolobulaires. Fig. 9-3 Fibrose pulmonaire en rayon de miel. Fig. 9-4 Sarcoïdose fibreuse de type 4. Fig. 9-5 Sarcoïdose fibreuse. Fig. 9-6 Sarcoïdose. Fig. 9-7 Pneumopathie interstitielle non spécifique. Fig. 9-8 Sarcoïdose. L’analyse sémiologique doit préciser les lésions élémentaires, la lésion prédominante, sa topographie à l’échelle du poumon et du lobule lobule pulmonaire secondaire [33, 126], les lésions thoraciques associées, les lésions thoraciques extrapulmonaires associées, les motifs (patterns) formés par le regroupement de plusieurs lésions et les modèles formés par le regroupement de plusieurs motifs. Micronodules, nodules et masses Les micronodules ont moins de 3 mm de diamètre. Ils peuvent être interstitiels, correspondant à des granulomes confluents, à une prolifération tumorale ou à la présence d’une substance anormale (fibrohyaline ou amyloïde). Ils peuvent être alvéolaires, correspondant à une réaction inflammatoire, un œdème ou une hémorragie. Ils peuvent être bronchiolaires, correspondant à une réaction inflammatoire de la paroi bronchiolaire ou à une accumulation de sécrétions dans une lumière bronchiolaire dilatée. Tous les éléments sémiologiques (nombre et distribution dans le poumon, contours, densité) sont à prendre en compte dans la discussion étiologique, mais la distribution des micronodules dans le poumon et à l’échelle du lobule pulmonaire secondaire est l’élément le plus important. Les micronodules lymphatiques et périlymphatiques (fig. 9-9) observés dans la sarcoïdose ont des contours irréguliers mais nets. Ils sont localisés de manière sélective le long de la plèvre, des axes bronchovasculaires et des septa interlobulaires. Les micronodules hématogènes, observés dans les miliaires infectieuses et carcinomateuses, sont nets, denses et tous de même taille (fig. 9-10). Ils ont une distribution diffuse sans prédominance particulière. Les micronodules bronchiolaires sont souvent flous. Ils ont une distribution multifocale et une topographie centro-lobulaire, c’est-à-dire qu’ils sont distants d’au moins 2 mm de la plèvre (fig. 9-11). Les micronodules calcifiés forment un groupe à part. Ils se rencontrent dans les séquelles d’infections, la varicelle de l’adulte en particulier, la microlithiase alvéolaire et certaines calcifications ou ossifications pulmonaires. Fig. 9-9 Sarcoïdose nodulaire. Fig. 9-10 Miliaire tuberculeuse. Les nodules peuvent être interstitiels à contours nets ou alvéolaires à contours flous. Ils ont des étiologies multiples. Les nodules alvéolaires se voient principalement dans les infections mais aussi dans les tumeurs (cancer bronchiolo-alvéolaire, lymphome) et dans les pneumonies organisées [6]. Les nodules interstitiels d’évolution chronique sont surtout observés dans la sarcoïdose (fig. 9-12) [22], la silicose et les tumeurs (métastases, cancer multicentrique, lymphomes), mais aussi dans la granulomatose de Wegener ou la polyarthrite rhumatoïde. Les nodules troués multiples sont évocateurs d’infection ou de métastases. Ils se voient aussi dans l’HLP (fig. 9-13), la granulomatose de Wegener et la polyarthrite rhumatoïde (fig. 9-14). Fig. 9-12 Sarcoïdose. Fig. 9-13 Histiocytose langerhansienne pulmonaire. Elles sont souvent centrales périhilaires, englobant les bronches proximales dont l’aspect est anormal (fig. 9-15). Ces bronches sont trop proches les unes des autres du fait de la rétraction ; elles sont angulées et de calibre irrégulier ; elles peuvent être dilatées. Ces masses sont parfois excavées. Les masses de fibrose rétractile sont observées surtout dans la sarcoïdose et la silicose. Les condensations sont des opacités pulmonaires qui effacent les vaisseaux et les parois bronchiques. Les condensations chroniques se voient dans certaines infections et certains cancers (fig. 9-16), dans la sarcoïdose, la pneumonie organisée (fig. 9-17), la granulomatose de Wegener et la pneumopathie chronique à éosinophiles où elles peuvent avoir une très nette prédominance périphérique suggestive (fig. 9-18). Fig. 9-16 Cancer bronchiolo-alvéolaire. Fig. 9-17 Pneumonie organisée. Le verre dépoli est la lésion dont la signification est la plus complexe. C’est une opacité pulmonaire modérée qui n’efface pas les contours des vaisseaux pulmonaires et des parois bronchiques. Lorsque les vaisseaux sont effacés, on parle de condensation. Le verre dépoli résulte d’un effet de moyennage densitométrique de lésions trop petites pour être individualisées. L’hyperdensité en verre dépoli peut être localisée, multifocale ou diffuse. Une hyperdensité en verre dépoli, diffuse et modérée, peut être très difficile à identifier. Lorsqu’elle est localisée ou multifocale, ce qui est beaucoup plus fréquent, sa reconnaissance est facile. Elle peut avoir des contours mal définis ou au contraire très nets en carte de géographie. Il faut préciser la distribution topographique de la lésion principale et les lésions associées. Il faut enfin analyser la vascularisation pulmonaire et en particulier comparer la taille des vaisseaux dans les zones de densité pulmonaire différentes. S’il existe des inégalités de répartition vasculaire selon les densités pulmonaires, on parle de perfusion en mosaïque. Le comblement alvéolaire peut être total par une substance lipidique de faible densité (protéinose alvéolaire, inhalation lipidique) (fig. 9-19) ou, plus souvent, partiel par une substance de densité liquidienne ou tissulaire (alvéolite, œdème, hémorragie). L’épaississement des cloisons alvéolaires peut être œdémateux, inflammatoire ou fibreux (fig. 9-20). Le rayon de miel microkystique peut être cause d’une hyper-densité en verre dépoli lorsque les kystes très petits sont au-dessous du seuil de résolution spatiale de la TDM. Fig. 9-19 Protéinose alvéolaire. Fig. 9-20 Pneumopathie interstitielle non spécifique. Lorsque le verre dépoli a un aspect hétérogène, il faut distinguer l’aspect de verre dépoli en mosaïque de la perfusion en mosaïque. L’aspect de verre dépoli en mosaïque traduit une pathologie infiltrante du parenchyme pulmonaire. La vascularisation pulmonaire est uniforme quelle que soit la densité du parenchyme pulmonaire. Dans la perfusion en mosaïque, au contraire, les hétérogénéités de densité pulmonaire sont liées à des hétérogénéités de perfusion pulmonaire. L’augmentation du flux sanguin capillaire des zones en verre dépoli est le reflet d’une redistribution du flux sanguin pulmonaire vers les territoires sains lorsque des zones importantes de parenchyme pulmonaire sont dévascularisées. Cette perfusion en mosaïque, où les zones de verre dépoli sont associées à de gros vaisseaux, est un des éléments sémiologiques du syndrome bronchique (bronchiolite constrictive) ou du syndrome vasculaire (cœur pulmonaire chronique postembo-lique). Les coupes en expiration peuvent distinguer ces deux syndromes puisque la bronchiolite constrictive s’accompagne d’un piégeage nettement plus important en expiration. Notons trois cas particuliers : – le verre dépoli centrolobulaire donnant un aspect de nodules centrolobulaires mal limités et de très faible densité. Un tel aspect évoque une pneumopathie d’hypersensibilité (voir fig. 9-11) et, plus rarement, une hémorragie alvéolaire chronique ; – le verre dépoli périnodulaire réalise le « signe du halo ». Il reflète généralement la présence de sang autour du nodule. En dehors de l’immunodépression, un tel aspect se voit parfois dans la granulomatose de Wegener (fig. 9-21) et dans certaines métastases [101] ; – le « crazy paving » est la superposition d’un verre dépoli et d’une réticulation. La protéinose alvéolaire donne le crazy paving le plus typique (voir fig. 9-19). Parmi les autres causes de crazy paving, citons le carcinome bronchiolo-alvéolaire [69], la PINS et les pneumopathies à éosino-philes. Elles regroupent les opacités linéaires (fig. 9-22) hilo-périphériques irrégulières, les lignes courbes sous-pleurales non gravito-dépendantes et les opacités linéaires translobulaires quelconques. Les réticulations septales réalisent des réseaux à larges mailles centimétriques (fig. 9-23) et les réticulations intralobulaires des réseaux à petites mailles. Les lobules pulmonaires secondaires peuvent devenir visibles du fait de l’épaississement de leurs parois. La nature fibreuse d’un épaississement septal peut être affirmée lorsqu’il est irrégulier avec des lignes sep-tales angulées ou brisées et des mailles de taille inégale (voir fig. 9-5). Les réticulations intralobulaires sont de petites opacités linéaires de quelques millimètres entrecroisées en une fine réticulation (fig. 9-24). L’épaississement péribronchovasculaire s’accompagne souvent d’un épaississement septal de même nature. Un épais-sissement lisse et régulier peut être dû à un œdème (voir fig. 9-23), un obstacle veineux ou lymphatique et à diverses PIDC. Un épaississement nodulaire se voit principalement dans la sarcoïdose, la lymphangite carcinomateuse (fig. 9-25) et le sarcome de Kaposi. Un épaississement irrégulier, distordu et non nodulaire peut correspondre à une fibrose pulmonaire périphérique (idiopathique, connectivite ou asbestose) ou, rarement, à une fibrose sarcoïdienne. Des kystes multiples et dispersés dans les deux champs pulmonaires sont évocateurs de l’HLP (fig. 9-26) et de la lym-phangioléiomyomatose pulmonaire (fig. 9-27). Ils peuvent également se voir dans la PIL (Pneumopathie interstitielle lymphoïde) et la PHS (Pneumopathie d’hypersensibilité). Lorsqu’ils sont peu nombreux ou regroupés dans un territoire, ils doivent faire discuter une étiologie infectieuse, tumorale, traumatique ou malformative. Fig. 9-26 Histiocytose Langheransienne pulmonaire (HL). Les images en rayon de miel sont formées par des cavités jointives de petite taille, le plus souvent inférieure au centimètre et limitées par une paroi d’épaisseur variable (fig. 9-28). Ces lésions sont le plus souvent de topographie périphérique sous-pleurale (fig. 9-29). Elles correspondent à des cavités parenchymateuses circonscrites par de la fibrose. Les réticu-lations intralobulaires et la destruction kystique en rayon de miel peuvent s’observer dans la plupart des fibroses pulmonaires des PIDC à un stade évolué, mais plus particulièrement dans les fibroses à prédominance périphérique et basale : FPI, fibrose des connectivites ou asbestose pulmonaire. Fig. 9-28 Fibrose pulmonaire idiopathique. La distorsion bronchique comprend l’ensemble des déformations bronchiques dues à la fibrose (fig. 9-30). Il s’agit de déplacements, de coudures, d’angulations ou de dilatations variqueuses, irrégulières du fait de phénomènes de traction. La distorsion concerne surtout les bronches proximales dans la sarcoïdose et les bronches plus distales dans les fibroses basales. La distribution lésionnelle doit être définie dans le poumon selon les trois axes : cranio-caudal, antéro-postérieur et axial et dans le lobule pulmonaire secondaire [58, 126]. À côté d’une description purement morphologique des lésions pulmonaires, il est possible d’établir des corrélations entre lésions tomodensitométriques et anatomopatholo-giques. La TDM-HR, avec son excellente résolution spatiale, donne un aspect proche de la macroscopie à la loupe binoculaire. Elle permet de préciser la distribution lésionnelle à l’échelle du lobule pulmonaire secondaire, voire de l’acinus, et d’identifier certains types de réactions pulmonaires à l’agression [33]. Certaines maladies touchent de manière sélective un secteur donné du poumon alors que d’autres ont des modes de réaction peu spécifiques, responsables de condensation ou de verre dépoli. L’atteinte lymphatique est la plus fréquente. Les lésions prédominent là où les lymphatiques sont abondants, c’est-à-dire le long des septa, des axes péribronchovasculaires et de la plèvre. Il s’agit principalement de micronodules ou d’épaississements péribronchovasculaires (voir fig. 9-12), mais aussi parfois de lésions d’allure fibreuse à type d’opacités linéaires irrégulières hilo-périphériques (voir fig. 9-22) plus ou moins associées à des distorsions bronchiques. Une telle distribution lésionnelle est habituelle dans la sar-coïdose [23] et la lymphangite carcinomateuse. L’atteinte pulmonaire et lobulaire périphérique est également très fréquente. Cette atteinte prédomine là où les lobules sont les plus nets, c’est-à-dire dans la périphérie sous-pleurale du poumon. Cette distribution est typique de la FPI (voir fig. 9-29), des fibroses des connectivites et de l’asbestose. L’atteinte centrolobulaire est une atteinte des voies aériennes centrolobulaires ou centro-acinaires. Elle épargne la plèvre, les septa et les alvéoles périphériques. Elle est principalement micronodulaire ou nodulaire, mais peut également être en verre dépoli ou kystique en cas de bronchiolectasie par traction ou obstructive. Une telle distribution lésionnelle est observée dans les bronchiolites infectieuses ou de connectivites, dans la bronchiolite respiratoire du fumeur et en cas de PHS (voir fig. 9-11) [56]. Elle est plus difficile à mettre en évidence dans l’HLP et dans certaines pneumo-conioses. Lorsque les micronodules sont reliés à de petites opacités linéaires branchées, on parle d’aspect d’arbre en bourgeons. Un tel aspect est surtout très évocateur des bron-chiolites infectieuses, des bronchiolites d’aspiration et de la dissémination bronchogène des mycobactérioses. L’atteinte périlobulaire ou septale est soit une atteinte lymphatique tronquée, soit une atteinte veinulaire dans la maladie veino-occlusive (fig. 9-31) ou dans certains œdèmes pulmonaires. Fig. 9-31 Maladie veino-occlusive. Une distribution panlobulaire, micronodulaire ou nodu-laire diffuse, au hasard, est caractéristique des miliaires myco-bactérienne (fig. 9-32), virale ou fungique et parfois carcino-mateuse. Les condensations alvéolaires et les infiltrations interstitielles diffuses responsables d’une hyperdensité en verre dépoli sont mieux définies comme un mode de réaction du poumon plutôt qu’en termes de distribution anatomique. Ces lésions sont très souvent observées dans les PID où elles sont parfois la lésion prédominante. Elles peuvent avoir pour substratum anatomique un dommage alvéolaire diffus, une hémorragie alvéolaire, une pneumonie organisée, une fibrose interstitielle, une réaction de type pneumopathie interstitielle des-quamative, un infiltrat interstitiel de cellules mononucléées ou une atteinte granulomateuse. Lorsque le verre dépoli contient des lobules clairs (fig. 9-33), piégés en expiration, ces derniers sont la conséquence d’une atteinte bronchiolaire. L’exemple de la PHS subaiguë est particulièrement démonstratif. La bronchiolite granulomateuse de la maladie empêche les allergènes d’entrer dans certains lobules et d’entraîner une alvéolite et, parallèlement, elle piège l’air dans les lobules en expiration. L’imagerie TDM prend place après l’anamnèse et l’examen clinique, mais souvent avant les autres examens. L’examen TDM est important dans la détection et l’évaluation lésionnelle et étiologique, l’intérêt pronostique, la surveillance évolutive et le dépistage des complications. La TDM-HR est plus sensible que la radiographie dans la détection de lésions parenchymateuses minimes. Cette grande sensibilité permet de dépister des anomalies dans une proportion importante des PID à radiographie normale [42]. Cette situation d’anomalies TDM alors que la radiographie thoracique est normale a été rapportée dans de nombreuses étiologies de PIDC. La TDM a également une spécificité supérieure à la radiographie thoracique et peut en conséquence être utile pour affirmer la réalité d’anomalies en présence d’une radiographie thoracique dont le caractère anormal est discutable. La TDM est plus performante que la radiographie pour établir ou orienter le diagnostic étiologique. Dans les maladies fréquentes, les mieux connues, les données sémiologiques TDM (lésions élémentaires et leur répartition topographique) sont souvent évocatrices du diagnostic, même lorsque la radiographie est atypique. Dans deux études [54, 89], un diagnostic très vraisemblable était en effet proposé en TDM dans la moitié des cas environs, soit deux fois plus souvent qu’en radiographie, et ce diagnostic était le plus souvent correct. La concordance interobservateurs était également meilleure. Dans une autre étude plus proche de la pratique clinique, les auteurs [53] ont utilisé une stratégie bayésienne pour mesurer l’augmentation en pourcentages de diagnostics corrects lorsque les données cliniques et radiographiques étaient complétées par les données TDM. De plus, la TDM aide au choix des modalités et de topographie des prélèvements histolo-giques : biopsie bronchique ou transbronchique lorsque les lésions ont tendance à engainer les axes péribronchovasculaires proximaux comme dans la sarcoïdose et la lymphangite carcinomateuse (voir fig. 9-25) [22], biopsie pulmonaire sous vidéothoracoscopie si les lésions sont périphériques (voir fig. 9-20), éventuellement biopsie ganglionnaire transbronchique, transcutanée, sous médiastinoscopie, médiastino-tomie ou vidéothoracoscopie en fonction de la topographie des adénopathies. Par comparaison avec la radiographie standard, la TDM, en supprimant la sommation des structures, permet une meilleure appréciation de la nature des lésions, de leur distribution et de la sévérité des anomalies pulmonaires. Ainsi, par exemple, la TDM est très sensible dans le dépistage des cavitations au sein d’une zone densifiée ou pour affirmer la nature kystique d’une image radiographique réticulée [22]. Elle donne une meilleure estimation de l’étendue de la maladie. La TDM distingue aussi relativement bien les lésions inflammatoires actives des lésions de fibrose. Cela a été étudié en particulier dans la fibrose pulmonaire idiopathique et la sarcoïdose. Ainsi, quelle que soit l’étiologie, les hyperdensités parenchymateuses étaient réversibles dans 88 % des 33 cas de Leung et al. [84], témoignant de leur nature inflammatoire. Dans la série de Rémy-Jardin et al. [104], 65 % des hyperden-sités étaient inflammatoires, 13 % fibreuses et 22 % mixtes. Les anomalies observées dans les pneumopathies interstitielles idiopathiques dessinent un large spectre dont une extrémité est formée par les hyperdensités en verre dépoli et l’autre par les images réticulées et le rayon de miel. Entre ces deux extrêmes, on peut voir tous les états intermédiaires associant diversement ces deux aspects. Les hyperdensités en verre dépoli sont souvent réversibles. Les images réticulées ne le sont jamais. La surveillance évolutive en TDM montre que l’hyperdensité en verre dépoli diminue avec le temps, pouvant laisser la place à des images de réticulations intralobulaires et des destructions en rayon de miel dans les mêmes territoires [5, 122, 127]. Dans la sarcoïdose, les lésions inflammatoires sont les nodules, les nodules confluents et les plages de condensation alvéolaire. Toutes ces lésions sont potentiellement réversibles sous corticoïdes ou spontanément. Les lésions de fibrose sont les signes de distorsion architecturale, les bronchectasies par traction et les destructions en rayon de miel. Ces lésions ne sont jamais réversibles [23, 91]. Quant aux autres lésions, épaississements péribronchovasculaires et sous-pleuraux, hyperdensités en verre dépoli et opacités linéaires, elles ont une évolution variable et peuvent correspondre à des aspects anatomopathologiques divers ; néanmoins, elles sont d’autant plus fréquemment réversibles que la maladie est plus récente [23]. – L’apparition ou la progression de signes de fibrose pulmonaire est la principale complication évolutive. Cette fibrose est identifiée sur l’apparition de signes de distorsion architecturale qui peuvent être mineurs, comme la distorsion scissurale, ou majeurs, comme la distorsion bronchique (voir fig. 9-8 et 9-30), la destruction en rayon de miel (voir fig. 9-28) ou les masses de fibrose avec bulles paracicatricielles. – Le pneumothorax complique surtout les maladies kystiques : HLP et plus encore lymphangioléiomyomatose. – L’apparition d’une cavitation a des significations variées [63]. Il peut s’agir de bulles paracicatricielles, de bronchectasies kystiques, de nécrose dans une masse de fibrose ou d’une complication infectieuse. Devant une cavité récente, le problème essentiel est d’éliminer une infection tuberculeuse ou aspergillaire. L’aspergillome est une complication relativement fréquente des cavités sar-coïdosiques (fig. 9-34). Il s’agit d’une masse arrondie ou ovalaire, parfois lobulée, bien limitée, homogène, déclive, occupant une partie plus ou moins importante d’une cavité pulmonaire. Cette masse est mobile dans la cavité. Il existe un épaississement pleural en regard. Fig. 9-34 Sarcoïdose fibreuse. – L’infection à pyogènes se traduit généralement par des foyers de condensations alvéolaires sans grande particularité. L’infection tuberculeuse qui complique volontiers la silicose peut être difficile à diagnostiquer et favoriser la formation de masses de fibrose. – Les complications bronchovasculaires sont rares. Il peut s’agir de bronchectasies parfaitement identifiées par la TDM-HR, d’un trouble ventilatoire obstructif dont les mécanismes sont variés [93] ou d’une hypertension pulmonaire [94] pouvant nécessiter un examen avec injection de produit de contraste pour distinguer des gros hiles ganglionnaires, vasculaires ou ganglionnaires et vasculaires. – Le cancer bronchopulmonaire peut compliquer une FPI (fig. 9-35), une fibrose pulmonaire lors d’une connectivite, une HLP ou une sarcoïdose. La TDM peut permettre un diagnostic précoce et une résection limitée. Tableau 9-3 Signes TDM pulmonaires des principales PIDC. Sarcoïdose Micronodules « lymphatiques » (péribronchovasculaires, septaux et sous-pleuraux) Nodules Épaississements péribronchovasculaires Zones de condensation alvéolaire Hyperdensités en verre dépoli Fibrose à prédominance supérieure et axiale Fibrose pulmonaire idiopathique ou fibrose de connectivité Réticulations ou destruction en rayon de miel Hyperdensité en verre dépoli Prédominance topographique périphérique et basale Pneumopathies d’hypersensibilité Formes subaiguës Micronodules centrolobulaires « bronchiolaires » Hyperdensités en verre dépoli étendues, respectant des lobules pulmonaires piégés en expiration Formes chroniques Opacités linéaires Signes de distorsion pulmonaire Cavités en rayon de miel Pas de prédominance topographique particulière Silicose Micronodules et nodules denses Masses de fibrose Bulles paracicatricielles autour des lésions Prédominance topographique supérieure Histiocytose langerhansienne pulmonaire Associations diverses selon le stade évolutif de nodules, nodules excavés, kystes à paroi épaisse et kystes à paroi fine Lésions centrolobulaires prédominant dans les territoires supérieurs et moyens Lymphangite carcinomateuse Épaississement péribronchovasculaire et septal irrégulier et nodulaire – des images réticulées, réticulations intralobulaires ou destruction en rayon de miel, prédominant dans les territoires sous-pleuraux des bases, évoquent, lorsqu’elles sont prédominantes ou exclusives, une fibrose pulmonaire idiopathique (voir fig. 9-29), une fibrose lors d’une connectivite, une asbestose ou certaines PID d’origine médicamenteuse ; – une fibrose prédominant dans les territoires supérieur et moyen évoque une sarcoïdose (voir fig. 9-8), une silicose, une spondylarthrite ankylosante, une neurofibromatose de Recklinghausen ou des séquelles de tuberculose. Lorsque cette fibrose est à prédominance axiale, faite d’opacités linéaires hilo-périphériques (voir fig. 9-22) et de bronchecta-sies par traction, ou lorsqu’elle est périlobulaire (voir fig. 9-5), elle est tout particulièrement évocatrice de sarcoïdose ; – une fibrose sans prédominance topographique particulière s’observe dans les formes chroniques de pneumopathie d’hypersensibilité (fig. 9-36) ou dans certaines pneumopathies médicamenteuses ; Fig. 9-36 Pneumopathie d’hypersensibilité chronique. – une fibrose dessinant les champs d’irradiation évoque une fibrose radique. La sarcoïdose est une granulomatose systémique d’étiologie inconnue. Elle serait la conséquence d’une réaction immunitaire exagérée, consécutive à l’exposition à un ou plusieurs antigènes inconnus, sur un terrain génétiquement prédisposé. Elle atteint principalement l’adulte jeune. Sa présentation clinique est très polymorphe. Les localisations médiasti-nopulmonaires sont les plus fréquentes, observées dans plus de 90 % des cas. Cette atteinte thoracique est associée une fois sur deux environ à une atteinte extrathoracique, alors que l’atteinte extrathoracique isolée n’est présente que dans 10 % des cas. Ces atteintes sont responsables de tableaux cliniques variés où dominent en fréquence, après les atteintes thoraciques, les adénopathies périphériques, les atteintes ophtalmologiques, dermatologiques et hépatiques. Les circonstances de découverte sont variées. Il s’agit d’une radiographie systématique dans un tiers des cas, de symptômes respiratoires, d’une altération de l’état général ou de localisations extrathoraciques. Les tests tuberculiniques sont négatifs dans 80 % des cas ; la concentration sérique de l’enzyme de conversion de l’angiotensine est augmentée dans 60 % des cas ; une hypercalciurie est présente dans 40 % des cas ; le LBA met en évidence une lymphocytose T CD4 dans la moitié des cas. Le diagnostic repose sur un ensemble d’éléments concordants : tableau clinico-radio-biologique évocateur ou compatible, présence de granulomes tuberculoïdes non caséeux et absence de tout facteur étiologique susceptible d’expliquer la présence de granulomes. Le granulome tuber-culoïde peut être mis en évidence par prélèvement d’une lésion périphérique ou par biopsies bronchiques perendosco-piques systématiques positives dans 60 % des cas. La cortico-thérapie est efficace sur les lésions granulomateuses mais son action est purement suspensive. Le pronostic de la maladie est souvent bon. Il est plus réservé lorsqu’il y a de multiples localisations, dans les formes chroniques ou en présence de certaines localisations qui peuvent mettre en jeu le pronostic fonctionnel (poumon, œil, rein) ou vital (poumon, système nerveux central, cœur). Les anomalies radiographiques sont souvent révélatrices et parfois les seules manifestations de la maladie. La radiographie thoracique est souvent évocatrice. Elle montre des adéno-pathies et/ou une atteinte parenchymateuse. Les adénopathies sont hilaires et médiastinales, principalement satellites de l’axe trachéobronchique (fig. 9-37). Elles sont plus fréquentes en topographie hilaire (97 % des cas avec adénopathies) que médiastinale (76 % des cas) [14]. Elles sont généralement bilatérales, symétriques et volumineuses mais non compressives. Elles surviennent habituellement dès le début de la maladie et disparaissent en 2 ans. Toutefois, des apparitions tardives ou une persistance prolongée bien au-delà de 2 ans sont possibles. Les adénopathies calcifiées sont plus rares. Elles augmentent en fréquence avec l’ancienneté de la maladie (fig. 9-38). L’atteinte parenchymateuse est le plus souvent nodulaire (fig. 9-39) ou réticulonodulaire, bilatérale et symétrique, prédominant dans les régions supérieures et moyennes des poumons. Ces opacités ont une évolution variable. Elles peuvent régresser rapidement, persister inchangées pendant une longue période, régresser par endroits et apparaître ailleurs. D’autres images radiographiques sont possibles mais plus rares : zones de confluence nodulaire à limites floues, zones de condensation alvéolaire pouvant contenir un bronchogramme aérique ou zones d’hyperdensité modérée en verre dépoli. Fig. 9-37 Radiographie de sarcoïdose de type 2. Fig. 9-38 Sarcoïdose. Fig. 9-39 Radiographie de sarcoïdose de type 2. L’atteinte radiographique est d’autant plus évocatrice qu’elle est latente cliniquement. Certaines séquences évolutives sont très caractéristiques, comme l’apparition d’une atteinte parenchymateuse alors que les ganglions diminuent de volume. Néanmoins, dans 25 % des cas environ, la présentation radiographique est inhabituelle et cette fréquence des formes inhabituelles atteint 50 % chez les sujets de plus de 50 ans. Ces images pulmonaires inhabituelles sont les atteintes ganglionnaires ou pulmonaires unilatérales, les cavitations, les anomalies bronchiques (atélectasies, bronchecta-sies), vasculaires (hypertension artérielle pulmonaire), pleurales ou myocardiques [106]. L’aspect le plus fréquent de la fibrose est une rétraction des lobes supérieurs avec ascension des hiles (fig. 9-40). Les autres aspects sont les masses généralement centrales et parfois entourées de bulles d’emphysème, les images en rayon de miel et les opacités linéaires diffuses le plus souvent hilo-périphériques (fig. 9-41). Certains de ces aspects ressemblent à ceux d’une tuberculose ou d’une silicose ancienne. Fig. 9-40 Radiographie de sarcoïdose de type 4. – stade I : adénopathies isolées sans signe radiographique d’atteinte pulmonaire ; – stade II : adénopathies associées à une atteinte pulmonaire non fibreuse ; – stade III : atteinte pulmonaire non fibreuse et sans adéno-pathies ; Lors de l’examen radiographique initial, 10 % des patients ont un stade 0 (radiographie thoracique normale), 40 % un stade I, 35 % un stade II et 10 % un stade III [82]. Environs 20 % des patients évoluent vers une fibrose radiographique (stade IV) [115]. Les stades permettent d’estimer l’ancienneté de la maladie. Elle est généralement inférieure à 2 ans pour les stades I et II et supérieure à 2 ans pour les stades III et IV. Plus le stade est élevé lors de la première consultation, moins les lésions ont de chance de régresser. La résolution spontanée est obtenue dans 80 % des stades I, 65 % des stades II et 30 % des stades III. Les lésions de fibrose sont irréversibles. Les stades I passent au stade II dans 10 % des cas. Ils gardent des images ganglionnaires chroniques dans 8 % des cas. Un suivi radiographique régulier tous les 3 à 12 mois selon l’ancienneté et l’évolutivité s’impose au cours de la sarcoïdose médiastinopulmonaire. La radiographie est aussi un bon moyen pour apprécier la réponse thérapeutique et surveiller la maladie lors de la décroissance du traitement puis dans l’année suivant l’arrêt du traitement. La régression des anomalies radiographiques indique une réponse favorable. La guérison spontanée est fréquente dans les formes récentes ganglionnaires pures ou ganglionnaires et pulmonaires. La réapparition d’anomalies radiographiques lors de la décroissance thérapeutique indique une rechute. Ce risque de rechute justifie une surveillance particulièrement attentive lorsque les doses deviennent faibles et dans les trois années qui suivent l’arrêt du traitement. Il est prouvé que la corticothérapie orale améliore la radiographie thoracique chez les patients ayant un stade II ou III après 6 à 24 mois de traitement, mais on ne sait pas si elle modifie l’évolution de la maladie à long terme [97]. Pour les formes non traitées, cette surveillance est faite jusqu’à obtention de la gué-rison. Elle permet de détecter une éventuelle aggravation à traiter [13, 117]. Pour les formes traitées ou pour les formes chroniques non traitées, la TDM est souvent utile en complément de la radiographie, tout particulièrement lorsque coexistent fibrose et inflammation dont il est difficile de faire la part en radiographie. Les complications sont fréquemment évoquées sur la radiographie mais précisées par la TDM. La TDM thoracique apparaît comme un complément de la radiographie thoracique. La TDM-HR est plus sensible que la radiographie dans la détection de lésions parenchymateuses minimes [21], des lésions bronchiques et des adénopathies. Néanmoins, les cas de sarcoïdose à TDM-HR normale existent indiscutablement. La TDM est souvent très évocatrice du diagnostic même dans les formes radiographiquement atypiques. Les performances diagnostiques de la TDM-HR sont supérieures à celles de la radiographie [54, 89]. Les lésions les plus fréquentes et les plus évocatrices sont les micronodules et les adénopathies. Les micronodules ont une localisation lymphatique (voir fig. 9-9), c’est-à-dire qu’ils sont prédominants le long des axes bronchovasculaires, le long des septa interlobulaires et de la plèvre. Les épaississements péribronchovasculaires sont également fréquents (fig. 9-42). D’autres images élémentaires sont parfois visibles : opacités alvéolaires, hyperdensités en verre dépoli (fig. 9-43). La prédominance postérieure et supérieure des anomalies et l’existence d’adénopathies sont des arguments supplémentaires (fig. 9-44). Les opacités nodulaires sont le plus souvent des micronodules de diamètre inférieur à 5 mm, parfois des nodules à contours nets mais irréguliers ayant un diamètre compris entre 5 et 20 mm ou des nodules confluents. Ils sont irrégulièrement répartis dans le poumon. Les épaissis-sements péribronchovasculaires traduisent une densification anormale régulière ou non des parois bronchiques et de l’in-terstitium péribronchovasculaire. Ils concernent les bronches proximales et distales. Les condensations alvéolaires réalisent des zones d’hyperdensité franche effaçant les contours des vaisseaux pulmonaires et silhouettant les lumières bronchiques. Ces condensations peuvent être sphériques ou systématisées. Elles peuvent contenir un bronchogramme aérique. Les hyperdensités en verre dépoli peuvent être diffuses ou, plus souvent, multifocales et irrégulièrement réparties. Fig. 9-43 Sarcoïdose. Il peut s’agir de signes de distorsion bronchique associés ou non à des masses de fibrose (voir fig. 9-4, 9-8 et 9-30), d’images de destruction en rayon de miel (fig. 9-45), d’opacités linéaires hilo-périphériques ou septales (voir fig. 9-22) [1]. Les cas de sarcoïdose chronique avec signes de fibrose peuvent poser des problèmes diagnostiques difficiles si la maladie est révélée tardivement. Les distorsions bronchovasculaires sont le signe le plus fréquent, associées ou non à des masses de fibrose. Elles représentent le signe dominant dans la moitié des cas de stade IV. Les signes de distorsion bronchovasculaire comportent des signes de rétraction dont témoignent le déplacement des bronches et des vaisseaux, des déformations du trajet bronchique qui est angulé, des lumières bronchiques qui sont irrégulières et des bronchectasies par traction. Le déplacement postérieur de la bronche lobaire supérieure droite est le signe de rétraction le plus fréquent (voir fig. 9-30). Les masses de fibrose prédominent dans les territoires supérieurs et moyens et dans les zones centrales périhilaires. Ces lésions peuvent s’accompagner d’un trouble ventilatoire obstructif aux explorations fonctionnelles. Les opacités linéaires sont de type varié, septales ou non septales. Les plus fréquentes sont les grandes opacités linéaires hilo-périphériques irrégulières et de distribution diffuse (voir fig. 9-22). Elles ont généralement peu de retentissement fonctionnel. Les cavités en réseau dessinent des images régulières en « rayon de miel » (voir fig. 9-45). Ces images de destruction sont principalement supérieures et périphériques. Elles s’accompagnent souvent d’un syndrome restrictif. Opacités linéaires et cavités en rayon de miel représentent le signe dominant à parts égales dans l’autre moitié des stades IV.
GÉNÉRALITÉS
TECHNIQUE DE L’EXAMEN TDM
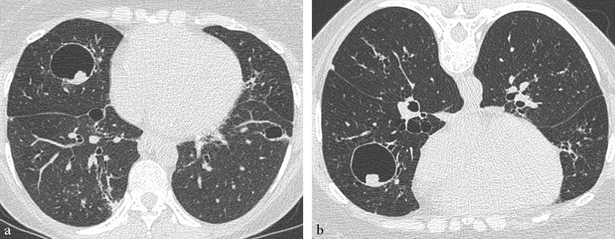
L’aspergillome, amas de filaments mycéliens, donne une image en grelots mobiles dans la cavité. (a) Coupe TDM en décubitus dorsal. (b) Coupe TDM en décubitus ventral montrant la mobilité du grelot dans la cavité.
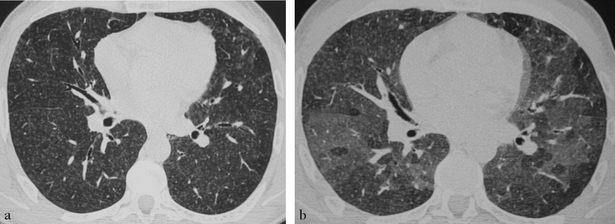
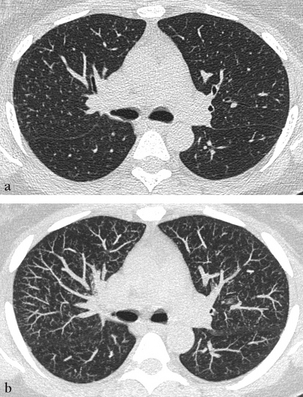
(a) Coupe TDM en inspiration profonde montre de multiples micronodules centrobulaires. (b) Coupe TDM en expiration démasque des lobules clairs piégés.
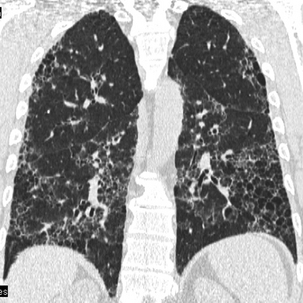
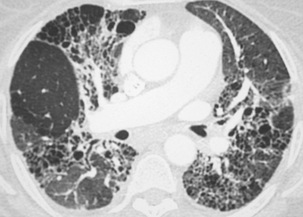
Reconstruction frontale. Les cavités jointives en rayon de miel et leur topographie sont bien analysées.
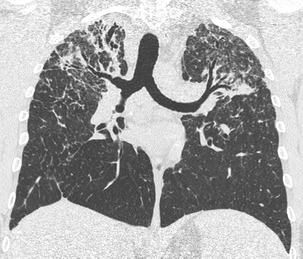
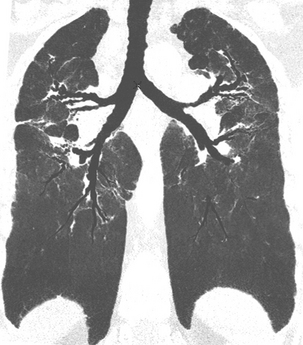
Reconstruction frontale. Cette coupe montre bien les distorsions bronchiques et l’ascension des hiles.
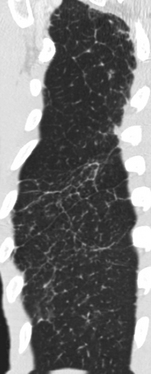
Reconstruction multiplanaire curviligne au contact de la paroi. Cette reconstruction découpe une tranche fine juxtapariétale et permet une excellente analyse des lésions périphériques sous-pleurales. Ici, il s’agit de polygones septaux de taille inégale et déformés par la fibrose.
Rares micronodules dont la distribution ne peut être définie sur les coupes fines (a). (b) Maxi MIP qui montre un bien plus grand nombre de micronodules et permet de voir la distribution lymphatique.
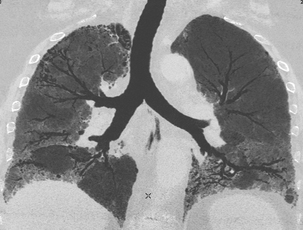
Vue frontale en mini MIP qui montre bien les bronchectasies par traction des bases.
Distorsion bronchique bien analysée en mini MIP qui permet d’obtenir un bronchographie en négatif.
SÉMIOLOGIE TDM [58]
Lésions élémentaires
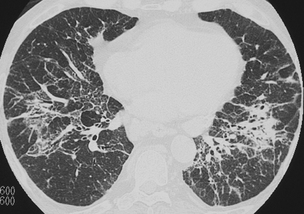
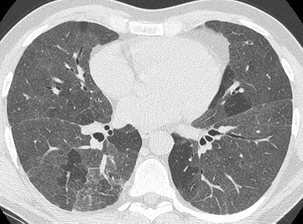
Micronodules
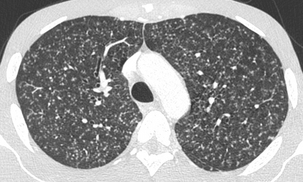
Les nodules à contours irréguliers prédominent le long des axes bronchovasculaires épaissis.
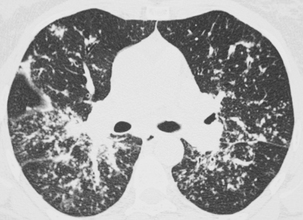
Les micronodules très fins et tous de même taille sont régulièrement répartis dans l’ensemble du poumon sans prédominance topographique.
Nodules
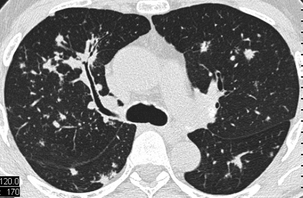
Nodules parfois entourés de micronodules. Épaississement péribroncho-vasculaire.
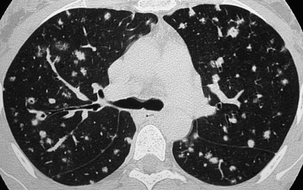
L’association de nodules pleins et de nodules troués est évocatrice.
Masses de fibrose
Hyperdensités étendues
Condensations alvéolaires
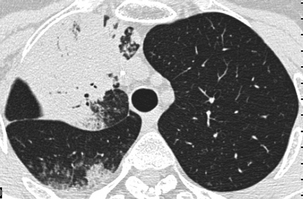
Les condensations alvéolaires sont multiples. La condensation du lobe supérieur droit fait bomber la scissure.
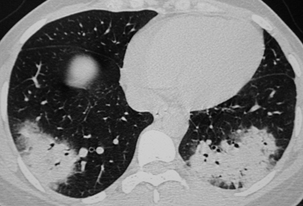
Condensations alvéolaires basales bilatérales avec bronchogramme aérique.
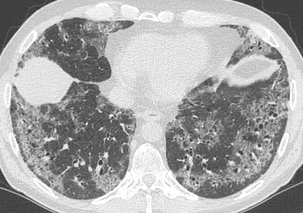
Hyperdensités en verre dépoli
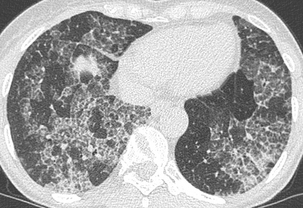
L’association de multiples foyers de verre dépoli et d’une réticulation dans les mêmes territoires définit le « crazy paving ».
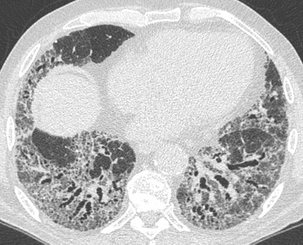
Le verre dépoli associé à des réticulations et à des bronchectasies par traction comprend une composante fibreuse importante.
Opacités linéaires et réticulées
Opacités linéaires
Réticulations septales et intralobulaires
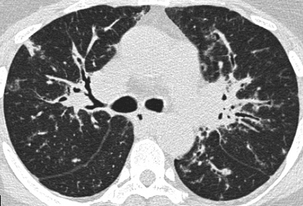
Épaississement péribronchovasculaire
Hyperclartés aériques
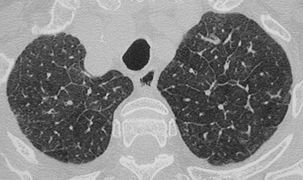
Kystes
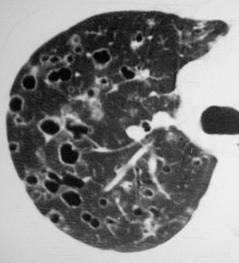
Il existe de multiples kystes bronchiolaires avec au contact de chaque kyste une petite opacité nodulaire vasculaire correspondant à une artériole.
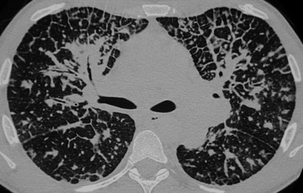
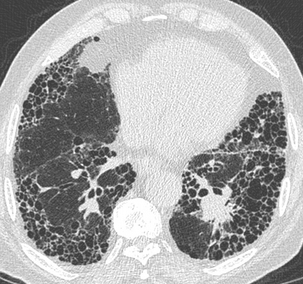
Rayon de miel
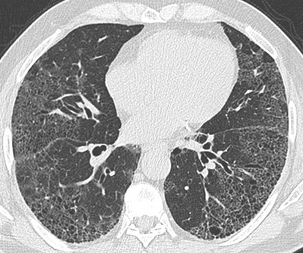
Cavités en rayon de miel contenant quelques bronchectasies par traction.
Distorsion bronchique
Distribution lésionnelle
Distribution anatomique des lésions
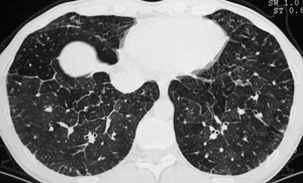
Les multiples polygones septaux sont associés à une discrète hyperdensité en verre dépoli.
Modes de réaction du poumon
INTÉRÊT DE LA TDM DANS LA PRISE EN CHARGE
Détection de la PID : le diagnostic positif
Diagnostic étiologique
Évaluation lésionnelle
Surveillance évolutive et dépistage des complications [19]
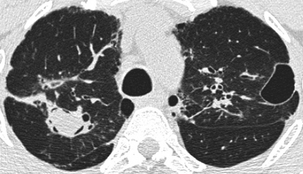
Les cavités paracicatricielles contiennent un aspergillome du côté droit.
PRINCIPALES PID SUBAIGUËS ET CHRONIQUES (tableau 9-3)
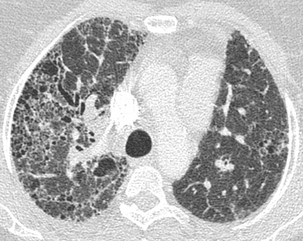
Les multiples cavités en rayon de miel ont une distribution anarchique dans les poumons.
Sarcoïdose
Radiographie simple du thorax de face et de profil
Détection et diagnostic
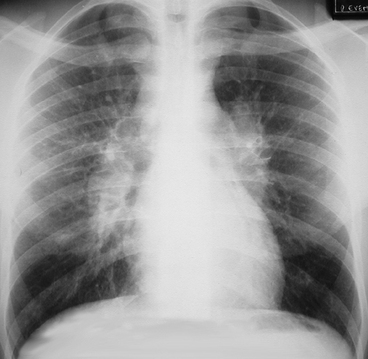
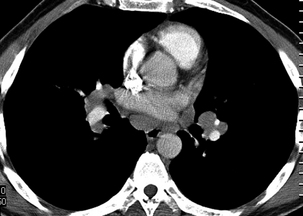
Les volumineuses adénopathies hilaires et médiastinales bilatérales et symétriques sont associées à un épaississement péribronchovasculaire diffus.
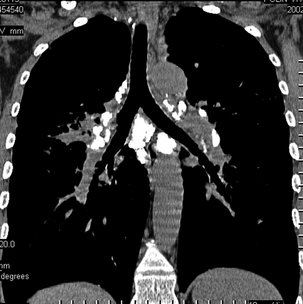
Cette reconstruction frontale montre bien la topographie des ganglions calcifiés qui prédominent au niveau des hiles, autour de la trachée et de la carène.
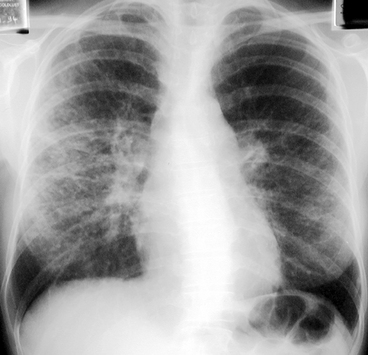
Les adénopathies de taille modérée sont associées à des micronodules qui prédominent dans les régions moyennes.
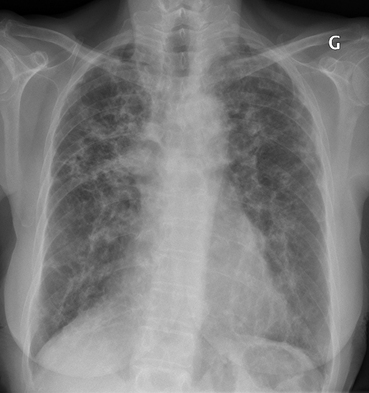
Atteinte parenchymateuse fibreuse (stade IV)
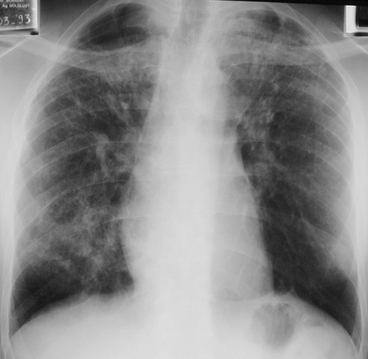
Les opacités linéaires prédominent dans les lobes supérieurs avec ascension des hiles.
Évaluation pronostique
Surveillance évolutive et dépistage des complications
Tomodensitométrie
Détection
Diagnostic
Lésions réversibles
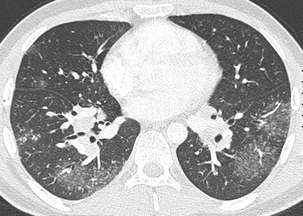
Cette coupe montre une forme rare de sarcoïdose où le verre dépoli est la lésion prédominante. Il y a également des adénopathies hilaires bilatérales.
Lésions irréversibles
![]()
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree