Chapitre 21 Imagerie du nerf facial
Le nerf facial, VIIe paire crânienne, est essentiellement moteur ; lorsqu’il est affecté par un processus pathologique, son atteinte se manifeste soit par un hémispasme de la face, soit par une altération motrice plus ou moins complète, la paralysie faciale.
Rappel anatomique
Dans ce trajet intrapétreux le nerf facial émet des collatéraux :
À la sortie du rocher, le nerf décrit un court segment extrapétreux et extraparotidien.
Il pénètre ensuite la parotide pour s’y diviser en cinq branches terminales.
Explorations fonctionnelles
Réflexe stapédien
Se mesurant par tympanométrie, il teste le nerf du muscle de l’étrier (nerf stapédien), qui naît de l’origine de la portion mastoïdienne du nerf facial.
Score musculaire de House-Brackmann
Le score de House-Brackmann [1] est un score clinique permettant de préciser le degré d’atteinte du nerf facial. Il cote chaque quart de centimètre effectué par les muscles sourcilier et orbiculaire de la bouche et grade ainsi de I (normal) à VI (atteinte totale) la fonction du nerf facial.
Tests électrophysiologiques
Ces tests fonctionnels donnent des orientations sur la topographie de l’atteinte :
Imagerie du nerf facial
La tomodensitométrie visualise le canal du nerf facial dans son trajet intrapétreux (aqueduc de Fallope), cependant elle ne permet pas d’analyser la structure du nerf facial lui-même [2]. Elle sera particulièrement indiquée pour rechercher une anomalie osseuse du canal facial et les compressions extrinsèques. Elle est moins performante que l’IRM dans la recherche d’un éventuel processus expansif de l’angle pontocérébelleux ou une lésion parotidienne [3]. Elle est indispensable, en cas de paralysie faciale traumatique, à la mise en évidence d’un trait de fracture [4].
Le protocole d’exploration utilise les séquences habituelles de l’exploration des angles pontocérébelleux (3D T1, 3DT2, 3DT1 Fat Sat gadolinium) [5, 6]. En cas de suspicion d’atteinte parotidienne ou en cas de normalité des examens précédents, un complément de séquences centrées sur la parotide est utile.
Pathologie du nerf facial
Paralysie faciale périphérique
La paralysie faciale est une altération plus ou moins complète de la fonction faciale secondaire à une atteinte centrale ou périphérique des voies nerveuses motrices.
On distingue les paralysies périphériques où le déficit est complet [7], témoignant d’une atteinte tronculaire du nerf facial, et les paralysies centrales, souvent incomplètes et dissociées traduisant une lésion cérébrale. Le mode d’installation (brutale, progressive, fluctuante) et évolutif (régression, complète ou partielle, installation définitive) des paralysies faciales varie souvent selon leur étiologie.
Paralysie faciale périphérique idiopathique (a frigore)
Décrite au XIXe siècle par Charles Bell, la paralysie faciale a frigore est une paralysie faciale idiopathique de type périphérique [8].
L’incidence de la maladie varie de 11 à 40 pour 100 000, avec un pic entre 30 et 45 ans. Le froid a pendant longtemps été considéré comme la cause la plus probable de ces paralysies, ce qui explique l’appellation « a frigore ». Des causes vasculaires, inflammatoires et virales ont été suggérées par les études anatomopathologiques et sérologiques. Les lésions histologiques sont l’inflammation nerveuse et périnerveuse dominée par un œdème du nerf facial, responsable d’une congestion veineuse des plexus épi- et périnerveux. Plus récemment, la biologie moléculaire a mis en évidence une forte prévalence du virus herpétique (HSV) au sein du ganglion géniculé. La recherche d’une éruption prétragienne doit être systématique, témoignant d’un zona auriculaire et d’une paralysie faciale zoostérienne. Du fait de cette forte association au HSV, certains auteurs proposent d’utiliser systématiquement le terme de paralysie faciale herpétique plutôt que paralysie faciale a frigore ou paralysie de Bell [9].
La présentation clinique typique est celle d’une paralysie, de type périphérique, de survenue brutale et d’emblée complète, parfois précédée de prodromes comme l’altération du goût (70 %) ou des douleurs de l’oreille externe (50 %). À neuf mois, le taux de récupération complète est de 82 % en l’absence de traitement et de 94 % sous corticothérapie (prednisolone) [10].
Lorsque la présentation clinique est typique, leur exploration ne requiert pas d’imagerie [2]. Un bilan par imagerie est justifié avant une chirurgie de décompression et dans les formes cliniques atypiques :
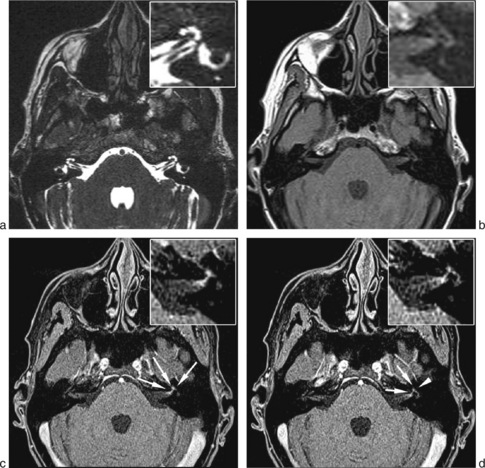
Dans les paralysies a frigore, le scanner ne met pas en évidence d’anomalie. En IRM, il existe souvent une prise contraste isolée [11] et unilatérale du nerf, sur les séquences en pondération T1 après injection de gadolinium. Il s’agit d’un rehaussement intense du signal du nerf, au niveau du fond du méat acoustique interne, où il prend un aspect « en touffe », puis linéaire du segment labyrinthique et du ganglion géniculé (fig. 21-1). L’intensité de la prise de contraste initiale semble corrélée à la sévérité de la paralysie, mais ne semble pas être un facteur pronostique [11]. Cette prise de contraste persiste souvent après l’amélioration clinique et parfois même après la récupération complète.
Ce rehaussement du nerf facial doit être différencié de la prise de contraste habituelle du nerf, celle-ci étant modérée (83 %), hétérogène, focale, et s’étendant le plus souvent depuis le ganglion géniculé (96 %) jusqu’au segment tympanique (88 %) et moins fréquemment jusqu’au segment mastoïdien du nerf facial (66 %) [12].
Le traitement des paralysies faciales idiopathiques est le plus souvent médical, basé sur la corticothérapie, la rééducation fonctionnelle et les soins ophtalmologiques (prévention des kératites). La corticothérapie per os a prouvé son efficacité en terme de récupération fonctionnelle du nerf facial [10].
L’adjonction d’un traitement antiviral (aciclovir) n’a pas fait la preuve formelle de son efficacité [13]. Certaines équipes proposent un traitement chirurgical de décompression nerveuse pour les patients présentant une paralysie complète de stade IV. Cette approche, ainsi que ses indications, restent controversées [14, 15]. Elle semble plus efficace lorsqu’elle est réalisée moins de deux semaines après le début des symptômes. Elle consiste en une décompression du nerf depuis le fond du conduit auditif interne jusqu’à son émergence au niveau du foramen stylomastoïdien [16].
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree