Chapitre 12 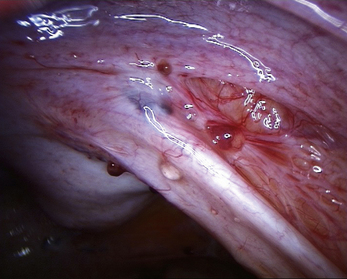 Endométriose : traitement des lésions non infiltrantes
Endométriose : traitement des lésions non infiltrantes
– il faut savoir rechercher et reconnaître les lésions d’endométriose :
– il faut rechercher les lésions de la cloison recto-vaginale ;
– le traitement de ces lésions n’est pas urgent et, en cas d’expertise chirurgicale insuffisante, il faut savoir les confier à un chirurgien spécialiste de cette pathologie.
Définition
• la redécouverte de lésions atypiques [13, 20] ;
• de rendre acceptable le traitement chirurgical des formes minimes pour lesquelles le traumatisme d’une laparotomie n’était plus acceptable [1, 10, 12, 18] vu le bénéfice contestable qu’elle apporte ;
• de rendre possible le traitement des lésions infiltrantes grâce à une meilleure vision des lésions. Cette meilleure vision est la conséquence de l’effet loupe du cœlioscope et de l’axe de vision à point de départ ombilical qui permet de voir facilement derrière l’utérus ce qui était difficile par laparotomie.
Remarques sur les traitements et leurs limites
Le traitement médical de l’endométriose a des limites claires.
• Le traitement médical est inefficace sur les kystes endométriosiques de l’ovaire. Le travail prospectif de Donnez a montré que les kystes ne régressent pas complètement après traitement médical même si une ponction évacuatrice a été réalisée avant la mise en route du traitement [8].
• Le traitement médical est inefficace sur la fibrose et l’hypertrophie musculaire lisse qui entourent les lésions infiltrantes. Ainsi, si un traitement hormonal peut soulager les patientes porteuses de lésions infiltrantes en masquant les signes cycliques induits par ces lésions, il ne permet pas d’obtenir la disparition complète et durable de ces lésions qui infiltrent des tissus musculaires lisses. De même, les lésions développées dans le muscle grand droit de l’abdomen résistent au traitement médical [26].
• Enfin, le traitement hormonal n’a pas d’action sur les adhérences péritonéales induites par la maladie ou par les interventions chirurgicales précédentes.
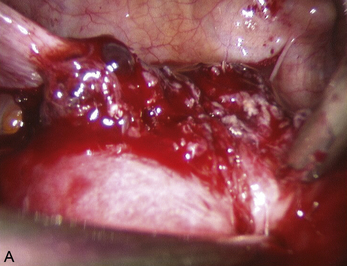
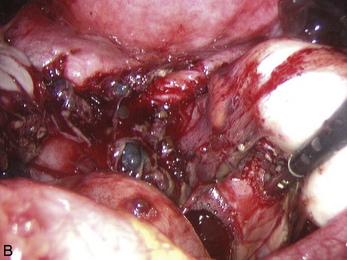
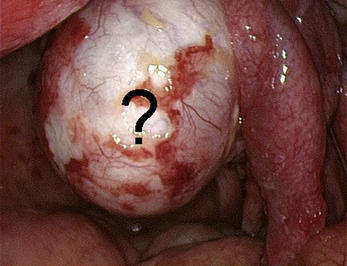
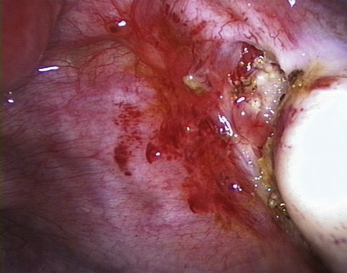
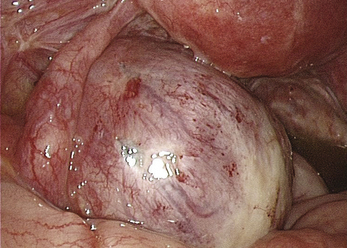
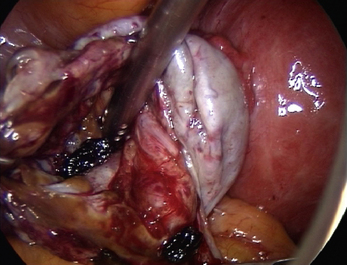
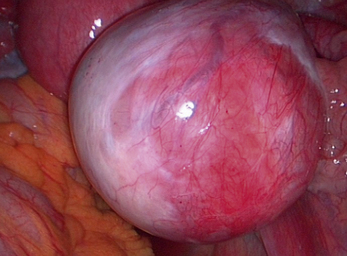
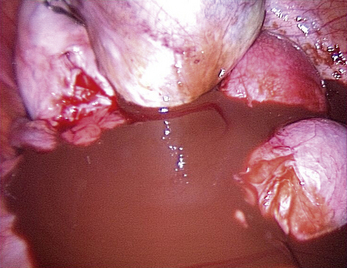
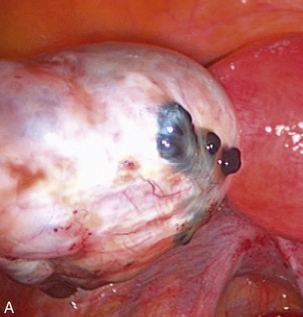
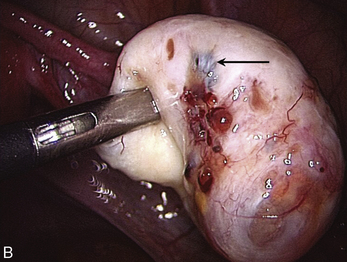
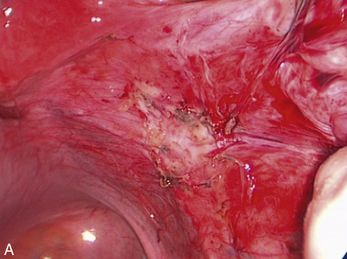
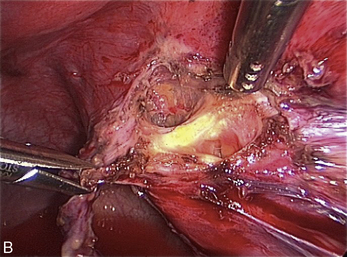
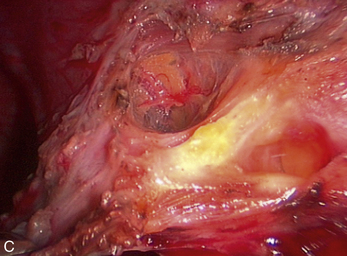
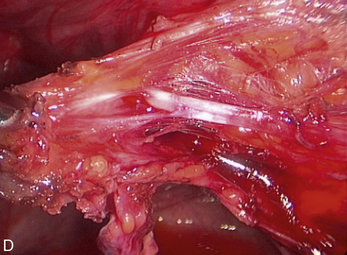
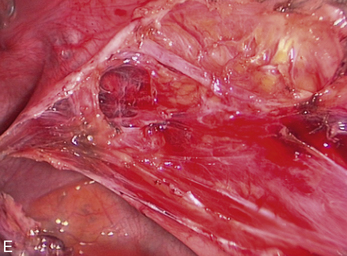
Malgré ces limites, l’efficacité des traitements médicaux sur les signes cliniques est un élément essentiel de la prise en charge. Ces traitements peuvent être employés pour différer des gestes trop difficiles du fait du volume ou du caractère très hémorragique des lésions (fig. 12.1 et 12.2) ; pour éviter une laparotomie ou pour organiser le traitement dans un centre spécialisé. En dehors de l’occlusion intestinale aiguë ou de l’anurie, il est très rare de devoir réaliser un traitement chirurgical immédiat de l’endométriose. Si l’on diffère le traitement, il faut faire une biopsie des kystes ovariens après kystoscopie soigneuse, pour ne pas passer à côté d’un cancer (fig. 12.3 et 12.4).
Quelques chiffres
La fréquence de l’endométriose est mal connue, puisque le diagnostic reste chirurgical. On estime que cela concerne environ 10 % des femmes en période d’activité génitale, soit environ 14 millions de femmes en Europe. Mais si on sait que les signes cliniques sont peu spécifiques, on ne sait rien de leur sensibilité, reste qu’il n’est pas rare pour un chirurgien gynécologue de rencontrer de l’endométriose chez une patiente opérée pour un fibrome ou une autre indication [28, 29].
Les coûts engendrés par cette pathologie sont considérables, supérieurs à ceux d’autres pathologies chroniques comme la maladie de Crohn. Une estimation réalisée aux États-Unis en 2002 était de 22 milliards de dollars par an. À partir de ces chiffes, le coût en Europe serait d’environ 45 milliards par an. Ces coûts ne prennent pas en compte l’impact et le retentissement psychologique souvent très important du fait du retard au diagnostic et de l’incompréhension dont sont souvent victimes ces patientes dont la douleur n’est pas prise en compte du fait de l’absence de diagnostic. Le délai entre les premiers signes et le diagnostic est de 6 à 9 ans [9]. À l’inverse, l’information très négative et souvent pessimiste qui est donnée aux patientes est elle aussi très néfaste. Il faut dire aux patientes qu’elles n’ont pas toutes une forme grave, que cela ne récidive pas toujours et qu’un traitement bien conduit permet généralement de les soulager et de résoudre leurs problèmes cliniques. Quatre-vingt-dix pour cent des patientes ont des douleurs chroniques, une sur deux a des difficultés pour obtenir une grossesse.
Diagnostic
Lésions péritonéales
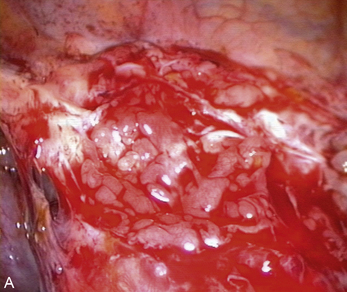
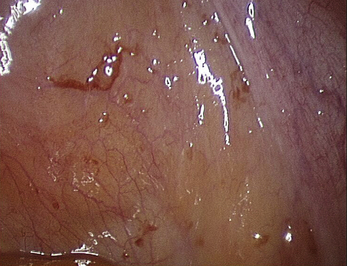
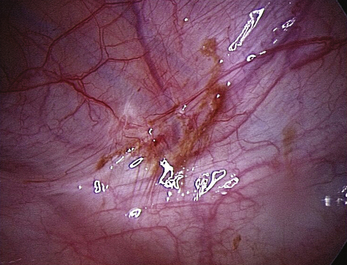
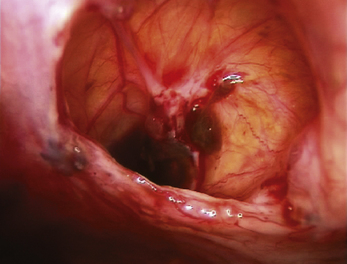
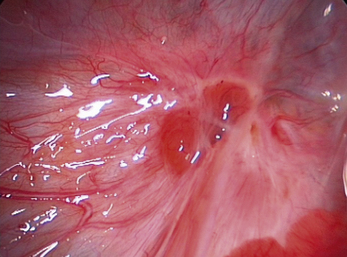
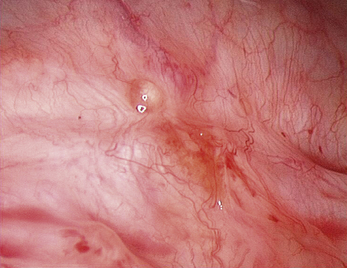
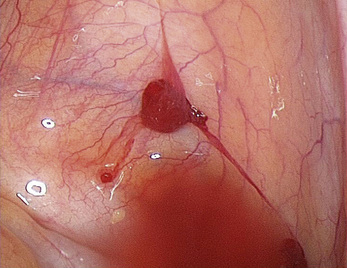
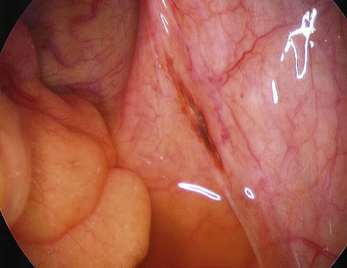
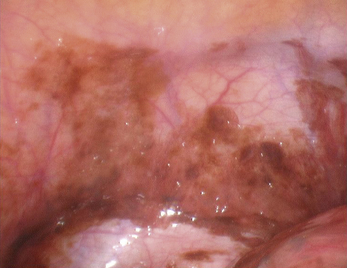
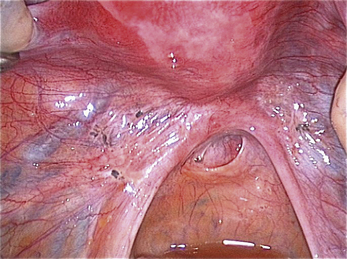
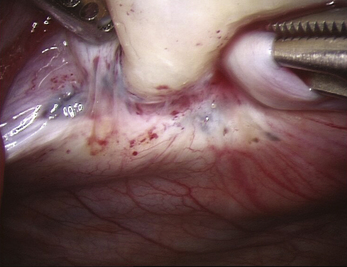
Les aspects cœlioscopiques sont multiples (fig. 12.5 à 12.16). On sait depuis la fin des années 1980 que les lésions noires typiques ne représentent qu’une partie des lésions endométriosiques et que de nombreux autres aspects doivent être connus. Si à la fin des années 1990, il existait une tendance visant à considérer que le diagnostic visuel était suffisant, plusieurs études récentes montrent que la biopsie des lésions est indispensable [3, 17, 31, 32], confirmant ainsi les résultats des premières études portant sur les aspects macroscopiques atypiques [13, 20]. En effet, de nombreuses lésions très évocatrices ne sont pas confirmées par l’examen histologique. Il est clair, que si on multiplie les coupes dans un même prélèvement, le diagnostic sera affirmé plus souvent tant il est probable que la petite anomalie visible avec la loupe cœlioscopique peut être difficile à retrouver après 48 heures de fixation. Malgré cela l’examen histologique nous paraît indispensable pour deux raisons :
• d’une part, d’autres pathologies peuvent être mises en évidence ; en particulier les images de la figure 12.5 montrent combien les vésicules claires que l’on rencontre dans certaines formes débutantes de la maladie peuvent être retrouvées dans un carcinome péritonéal primitif ;
• d’autre part, il n’est pas acceptable de poser le diagnostic d’endométriose sans confirmation histologique. Comment imposer une ménopause de 3 ou 6 mois à une femme jeune sans être sûr du diagnostic ? Comment poser le diagnostic d’une maladie « chronique » aux conséquences psychologiques aussi lourdes sans preuve indiscutable ? Les difficultés du diagnostic histologique ne sont pas abordées dans ce chapitre.
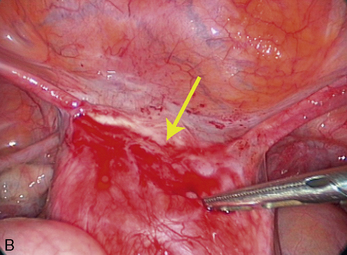
Les résultats des biopsies sont plus souvent positifs si les lésions sont étendues sur plus de 5 mm pour les lésions péritonéales, si elles ont une épaisseur de plus de 5 mm et si elles associent plusieurs aspects macroscopiques différents [30] (fig. 12.17). L’intérêt du diagnostic des lésions microscopiques, dont l’incidence dans un péritoine normal est de 12 % comme cela a été rapporté à 10 ans d’intervalle par Nisolle et Balash, n’est pas connu [4, 24].
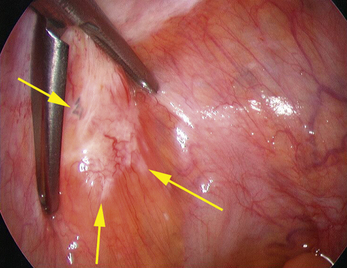
Lésions ovariennes (fig. 12.18 à 12.23)
De même, on sait que 30 % des kystes ovariens à contenu chocolat sont des kystes lutéaux et non des endométriomes [19]. La biopsie des kystes ovariens est indispensable, elle doit parfois être réalisée en peropératoire avec un examen histologique extemporané réalisé avant la kystectomie pour éviter un traumatisme ovarien inutile s’il s’agit d’un kyste fonctionnel. Cet argument plaide en faveur d’une chirurgie ovarienne réalisée sur des ovaires au repos comme le recommandaient les microchirurgiens avant l’ère de l’endoscopie. Nous reviendrons sur ce point dans la discussion de la kystectomie ovarienne, nos résultats expérimentaux suggèrent en effet que le traitement médical préopératoire augmente le risque de traumatisme du parenchyme ovarien qui entoure l’endométriome [22].
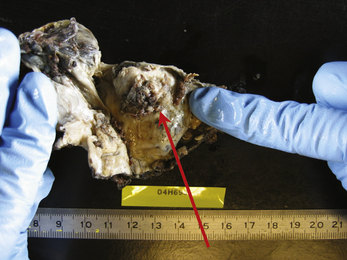
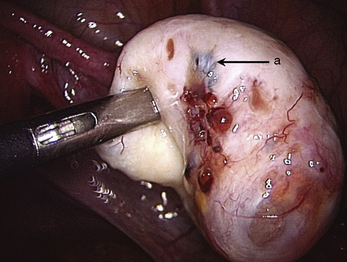
Fig. 12.21 Végétation maligne dans un endométriome. Pièce anatomo-pathologique ; aspect après fixation.
Malgré la facilité habituelle du diagnostic de bénignité des endométriomes, la kystoscopie doit être soigneuse. Ce temps opératoire permet de distinguer les pseudo-végétations des concrétions d’hémosidérine (fig. 12.20) de la vraie végétation d’un cancer endométrioïde diagnostiqué chez une patiente de 46 ans (fig. 12.21). Cette vigilance doit être encore plus grande quand on envisage un traitement médical après le drainage chirurgical initial. Cette décision « démobilise » le chirurgien qui risque de privilégier un diagnostic de bénignité par facilité. Faut-il rappeler que le premier cas de dissémination après ponction cœlioscopique d’un cancer de l’ovaire non reconnu avait été observé dans un endométriome [5] ?
Techniques
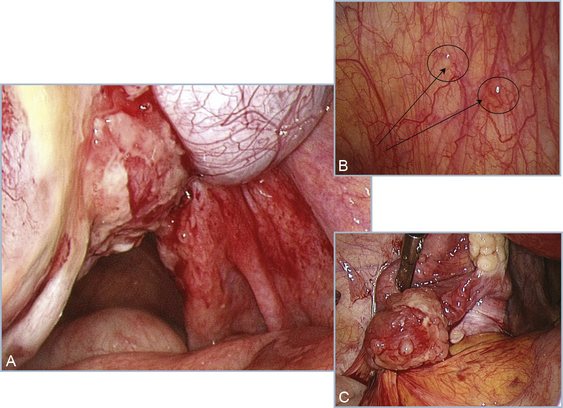
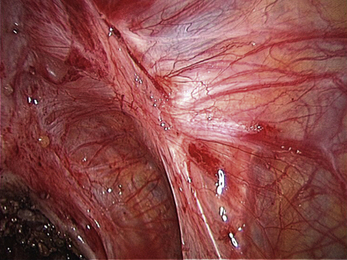
Deux types de méthodes chirurgicales sont utilisés pour traiter l’endométriose : les techniques de destruction (laser ou électrochirurgie) et les techniques d’excision. Quelle que soit la méthode utilisée, l’identification des limites de la lésion reste le principal problème pour assurer un traitement complet. Les méthodes de destruction paraissent d’utilisation moins difficile car aucune dissection ne paraît nécessaire. Mais si l’on veut faire un traitement complet, la zone qui doit être détruite ou excisée est la même et les risques vis-à-vis des organes de voisinage identiques (fig. 12.24). Le laser CO2 est l’instrument de destruction le plus élégant car l’effet tissulaire est limité à ce que le chirurgien voit. Avec un laser Yag ou avec les coagulations par électrochirurgie, il est difficile de contrôler l’étendue de la destruction, ce qui expose au traitement incomplet, à des dégâts inutiles et/ou à des complications méconnues en peropératoire. L’excision paraît plus difficile et moins dangereuse pour le débutant qui « oublie » souvent que les risques sont les mêmes parce qu’il ne voit pas les structures vulnérables autour de la lésion. En fait, l’apprentissage de l’excision est simple dans certaines zones comme le cul-de-sac vésico-utérin (fig. 12.25). Une fois les techniques de dissection acquises, l’excision est aussi rapide et surtout plus satisfaisante car elle permet souvent l’identification d’une infiltration profonde sous-estimée. Les techniques d’excision et de destruction ont des indications assez logiques (tableau 12.1). Mais l’évaluation macroscopique de la sévérité des lésions est difficile, ce qui rend ce tableau moins « pratique » qu’il ne semble. Enfin, c’est l’excision des lésions « superficielles » qui permet d’apprendre les bases du traitement des lésions profondes. Ne jamais exciser, c’est peut-être renoncer à traiter un jour correctement les lésions plus infiltrantes.
Tableau 12.1 Indications des techniques de traitement en fonction du type de lésions endométriosiques.
| Destruction | Lésions péritonéales superficielles de moins de 1 mm d’épaisseur Lésions ovariennes superficielles Endométriomes ovariens < 1 cm |
| Excision ou destruction | Lésions péritonéales de 1 à 3 mm Endométriomes ovariens de 1 à 3 cm Endométriomes > 3 cm après traitement médical si âge < 40 ans |
| Excision | Lésions péritonéales infiltrantes sur plus de 3 mm d’épaisseur Endométriomes ovariens de 1 à 3 cm chez les patientes de plus de 40 ans Endométriomes ovariens > 3 cm Atteintes vésicales, digestives, musculaires (grand droit de l’abdomen, périnée, diaphragme) |
Pour les lésions de plus de 3 mm d’épaisseur, l’excision est nécessaire à un traitement complet. Cela concerne toutes les lésions noires entourées de fibrose, et toutes les lésions apparemment superficielles mais entourées de cicatrices stellaires ou de zones de rétraction comme dans les exemples de la figure 12.26. La coagulation doit être réservée aux vésicules claires, rouges, ou aux lésions planes comme dans les exemples de la figure 12.27. Le laser CO2 permet le traitement de lésions plus épaisses mais l’hydrodissection doit être utilisée pour identifier et protéger les structures sous-jacentes.
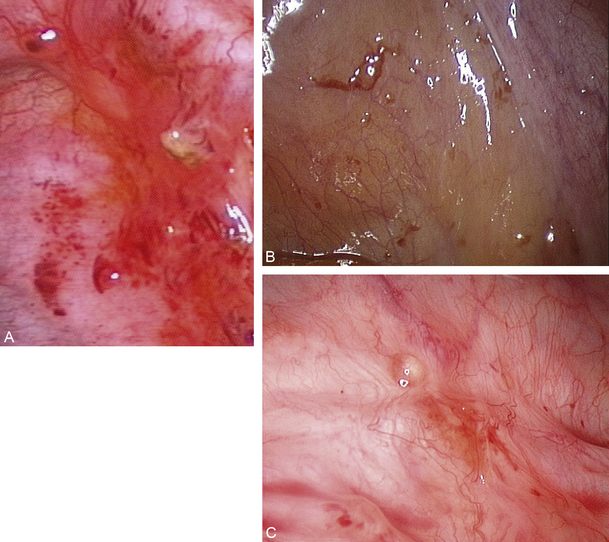
Fig. 12.27 Lésions rouge (A) et claires (B et C). Ces lésions intrapéritonéales sont très superficielles.
Principes
Traitement complet
Le but théorique est de réaliser un traitement complet des lésions.
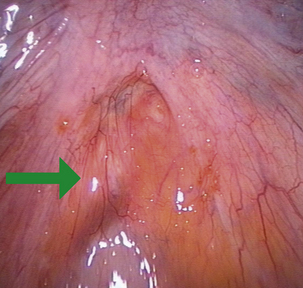
Mais cet objectif idéal est peu réaliste puisque l’on ne connaît pas la cause de la maladie et qu’il existe des lésions péritonéales microscopiques [4, 24] identifiées par des coupes histologiques multiples de péritoine macroscopiquement sain. De même, pour les lésions rétropéritonéales, les limites de l’excision sont le problème le plus difficile. La présence de « points noirs » ou microkystes dans la zone de section permet d’affirmer que l’excision est insuffisante (fig. 12.28). Cette question est évoquée plus en détail dans le chapitre concernant l’endométriose infiltrante (chapitre 13).
Traitement avec une technique microchirurgicale
Le traitement de cette pathologie agressive pour le péritoine doit suivre les principes de la microchirurgie (tableau 12.2). Ces principes, proposés pour la laparotomie, doivent être employés pour la cœlioscopie opératoire. La formation d’adhérences après cœlioscopie reste un problème majeur [15] qui impose une technique chirurgicale atraumatique et respectueuse des tissus. L’importance de la loupe cœlioscopique est illustrée dans la figure 12.29 où le grossissement est nécessaire à l’identification des microvésicules claires et montre la déformation due à une lésion infiltrante peu visible.
Tableau 12.2 Principes de la microchirurgie endoscopique.
Hémostase méticuleuse et précise (éviter les coagulations inutiles)
Manipulation douce et atraumatique des tissus
Irrigation fréquente (limiter l’assèchement péritonéal)
Dissection dans le bon plan
Préhension et traction minimales des tissus
Éviter les sutures pour éviter l’ischémie tissulaire source d’adhérences
Excision des tissus pathologiques et ischémiés
Traitement des lésions ovariennes
Il est essentiel de limiter le traumatisme de la corticale ovarienne dont le pouvoir adhésiogène est très important [25]. En fin de traitement, la mise en place d’un produit anti-adhérence est logique. Le deuxième souci du chirurgien doit être la préservation du stock ovocytaire qui est probablement compromis par la maladie [21, 27].
Traitement des lésions ovariennes superficielles
Les lésions rouges ou claires situées à la surface de l’ovaire peuvent être détruites avec la coagulation bipolaire ou vaporisées avec un laser CO2 (fig. 12.30b). Avec la bipolaire, les temps de coagulation doivent être très brefs pour ne pas détruire le tissu ovarien sous-jacent. Il faut coaguler la lésion, mais éviter de blanchir la corticale ovarienne. L’excision de la corticale n’est pas une alternative, elle induirait trop de dégâts ovariens et trop d’adhérences.
Si la surface de l’ovaire apparaît noire, deux situations sont possibles :
• soit la lésion paraît exophytique, elle est ouverte puis coagulée (fig. 12.30a) ;
• soit c’est la surface de l’ovaire qui paraît noirâtre et la zone doit être incisée à la recherche d’un kyste sous-jacent dont on ne peut évaluer le diamètre qu’après avoir drainé le liquide brunâtre qu’il contient. Si la lésion kystique fait moins de 1 cm de diamètre, la coagulation des berges suffit (fig. 12.30b).
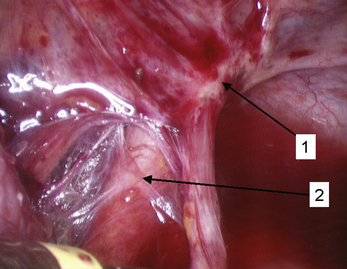
Si la lésion noire se situe entre l’ovaire et le ligament large, il faut, après le drainage et la coagulation de l’implant ovarien, bien évaluer le ligament large en regard de cette zone d’adhérences (fig. 12.31). Son excision peut être indispensable à un traitement complet.
La lésion du ligament large fait partie de la lésion ovarienne
L’excision de la lésion du ligament large, si elle est présente, est logique puisque le kyste se forme entre l’ovaire et le ligament large (fig. 12.31). De plus, cette excision répond au dogme microchirurgical de l’excision des tissus pathologiques, qui seule peut permettre de limiter la formation d’adhérences postopératoires.
La difficulté de cette excision est variable en fonction de la sévérité des lésions.
Les figures suivantes montrent une lésion peu volumineuse mais à proximité immédiate du hile (fig. 12.30), un exemple simple (fig. 12.32a) et des lésions très sévères (fig. 12.32b).
Technique
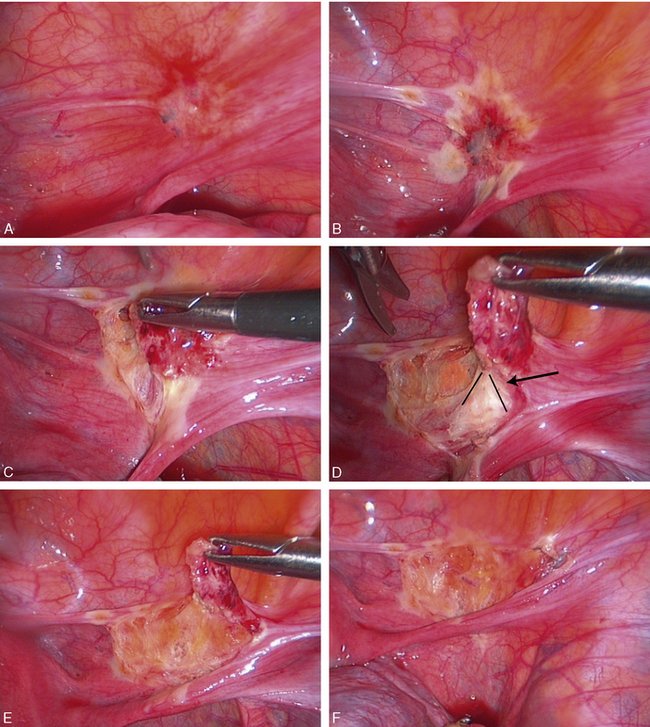
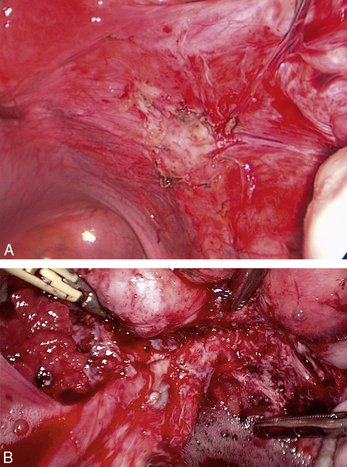
• dans l’exemple simple (fig. 12.33), l’excision débute en arrière puis au bord inférieur du hile de l’ovaire droit (fig. 12.33a), la distinction entre le tissu pathologique grisâtre et le tissu graisseux et celluleux normal est aisée grâce à la traction (fig. 12.33b et c). Les vaisseaux rétractés par la lésion peuvent être préservés par une dissection prudente du péritoine anormal (fig. 12.33d et e) ;
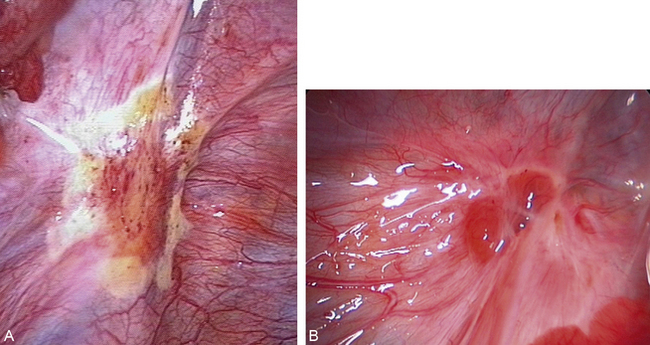
• dans le deuxième exemple (fig. 12.34 à 12.36), la distorsion ovarienne est importante (fig. 12.34a et b). L’adhérence au ligament large concerne la trompe et l’ovaire gauche. Chez cette patiente stérile qui ne prend pas de traitement médical, l’adhésiolyse met en évidence un tissu glandulaire actif (fig. 12.34c, flèche jaune), le tissu pathologique concerne tout le ligament large et vient au contact du hile de l’ovaire et du ligament lombo-ovarien (flèche bleue, fig. 12.34d). L’excision débute en arrière de l’adhérence tubaire et ovarienne (fig. 12.35a et b), même à distance des lésions, le tissu rétropéritonéal est fibreux et inflammatoire (fig. 12.35b). La traction exercée par la pince introduite dans le trocart droit permet la dissection. L’uretère (flèche verte) et le ligament lombo-ovarien (flèche bleue) ont été identifiés (fig. 12.35c et d) ; on peut remarquer qu’ils sont au contact l’un de l’autre, cette proximité inhabituelle en dessous du hile de l’ovaire est induite par la rétraction fibreuse périlésionnelle. Sur la figure 12.36a, on voit que la fibrose infiltre le hile de l’ovaire (flèche blanche) jusqu’au contact des vaisseaux lombo-ovariens, l’excision des berges de cette brèche n’a pas été réalisée pour limiter le risque de traumatisme de la vascularisation ovarienne. La lésion kystique rétropéritonéale (flèche jaune) de la figure 12.36b est peu fréquente. Sur les figures 12.36c et d, l’excision du ligament large se termine, elle concerne aussi le bord postérieur et latéral de l’utérus.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree