5 Modes anesthésiques
Introduction
La grande majorité des actes de chirurgie dermatologique se déroulent sous anesthésie locale permettant une prise en charge du patient en cabinet de ville [1]. Le plus souvent, l’anesthésie est obtenue en injectant un produit anesthésiant directement dans le derme, bloquant ainsi de façon réversible la conduction nerveuse sensitive (anesthésie par infiltration locale).
Anesthésiques locaux
Les anesthésiques locaux ont leur origine en Amérique du Sud où les populations péruviennes notèrent un engourdissement périoral quand ils mâchaient des feuilles de coca (Erythroxylon coca). L’alcaloïde actif, la cocaïne, a été isolé par Nieman en 1860 et appliqué sur la muqueuse conjonctive pour une anesthésie topique par Koller en 1884. Le développement d’esters d’acide benzoïque similaires continua jusqu’en 1943 quand Löfgren synthétisa la lidocaïne (premier amide synthétique, d’abord appelé lignocaïne) [2]. La lidocaïne, premier anesthésiant local efficace avec un minimum de toxicité, fut commercialisée dès 1948. Depuis, les connaissances sur la pharmacologie des anesthésiques locaux se sont développées et différentes combinaisons d’amides, d’esters et d’adrénaline ont été utilisées.
Classification
Par convention, la classification des substances anesthésiques se fait par rapport à la procaïne qui n’est plus utilisée en pratique (Tableau 5.1) [4].
Tableau 5.1 Caractéristiques des différents anesthésiques locaux
Classification par rapport à la procaïne comme référence
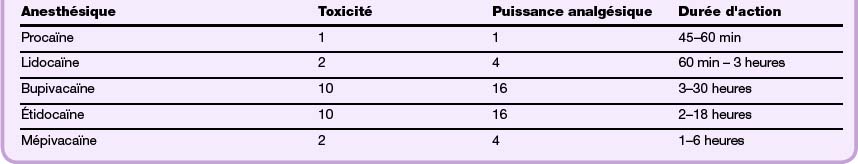
La puissance anesthésique varie avec le pH du milieu, ainsi la baisse du pH réduit l’efficacité des anesthésiques locaux car elle diminue la concentration de forme ionisée (forme active). Dans les tissus infectés, c’est l’acidité locale qui explique la mauvaise efficacité des anesthésiques locaux [5].
Produits disponibles
Solutions injectables
La lidocaïne est aussi commercialisée sous forme de solutions injectables aux concentrations de 1 et 2 % contenant un vasoconstricteur, l’épinéphrine (Xylocaïne adrénalinée©), à la concentration de 1 pour 200 000.
Crèmes et pansements
Pour la peau, le seul anesthésique de surface actuellement disponible en France est un mélange eutectique de lidocaïne et de prilocaïne dans une émulsion huile dans eau (Emla©, Anesderm© et Emla patch©) [6]. L’action anesthésiante étant limitée à une profondeur n’excédant pas 1 mm, ces anesthésiques topiques sont intéressants chez l’enfant en tant que préparation à l’anesthésie par infiltration, diminuant la douleur au moment de la piqûre ou pour faciliter les gestes de curetage et avant une chirurgie cutanée superficielle, instrumentale ou laser [7]. La durée d’application dépend du site à anesthésier : 90 à 120 minutes sur la peau, 5 à 10 minutes sur les muqueuses [8]. Les doses recommandées sont de 1 à 2 mL/10 cm2 de peau. Il faut tenir compte des quantités administrées par voie transcutanée, si l’anesthésie est complétée par une injection d’anesthésiant, dans le calcul de la dose totale administrée pour ne pas atteindre des doses toxiques. Le produit est source d’augmentation de la méthémoglobinémie, il est contre-indiqué chez les patients prenant de la dapsone, des sulfamides, du métoclopramide et chez le nourrisson en association avec le paracétamol [6].
Anesthésie locale et locorégionale par infiltration
Techniques
Infiltration locale
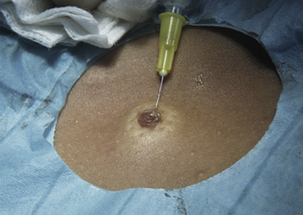
Les avantages de l’infiltration intradermique (Figure 5.1) sont : une efficacité plus rapide, une durée d’anesthésie plus longue, une anesthésie plus complète, et une quantité d’anesthésique moins importante.
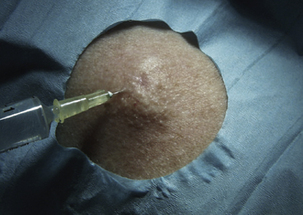
L’infiltration sous-cutanée (Figure 5.2) est souvent moins douloureuse, facilite la création d’un plan de décollement et provoque moins de déformation des téguments.
Le niveau de profondeur de l’infiltration anesthésique est variable selon la région anatomique et le type d’intervention réalisée. Très souvent, pour une efficacité optimale, on associe les deux techniques. Avant l’injection sous-cutanée, il faut aspirer pour vérifier que l’aiguille n’a pas pénétré à l’intérieur d’un vaisseau (l’injection intravasculaire directe de l’anesthésique local est en effet responsable, à partir d’une certaine dose, d’accidents neurologiques). Ce geste est en fait nécessaire au niveau de certaines régions où de gros vaisseaux sont présents superficiellement (artère temporale par exemple), car le plus souvent l’infiltration est purement intratissulaire. Il faut injecter lentement, sous faible pression, pour être le moins douloureux possible et continuer l’anesthésie de proche en proche, en faisant pénétrer l’aiguille dans une zone déjà injectée et donc moins sensible, en évitant de passer au sein de la lésion s’il s’agit d’un kyste sébacé (augmentation de volume utile, et risque de fuite) ou d’une tumeur maligne (risque théorique de dissémination). Il est de règle de changer d’aiguille comme de lame de bistouri quand on passe d’un champ opératoire d’exérèse tumorale à un champ opératoire de prise de greffe. Après 1 à 5 minutes selon le niveau d’injection, il est possible d’inciser, en vérifiant par le test à la piqûre que l’insensibilisation de la région a été réalisée et qu’elle est homogène. Il faut signaler au patient qu’il sentira toujours quelque chose mais qu’il ne doit pas ressentir de douleur. Le temps d’attente peut être mis à profit pour exercer une pression manuelle afin de diminuer le risque d’hématome dû à la blessure vasculaire (intérêt en particulier au niveau des paupières) [9].
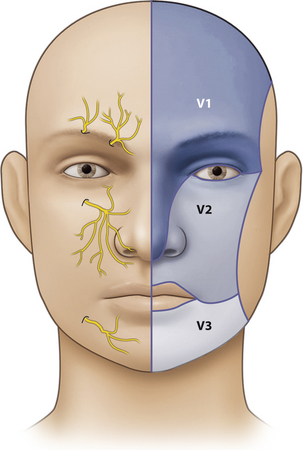
Les différents blocs au niveau de la face
Trois blocs à l’aplomb de la pupille centrée (Figure 5.3), utilisant le même matériel que l’anesthésie locale, permettent une prise en charge des lésions de la face même étendues. Les effets secondaires sont peu nombreux et facilement prévenus. L’apprentissage est aisé et permet un confort anesthésique. Conformément aux recommandations de la Société française d’anesthésie réanimation (SFAR) et de la Société française de médecine d’urgence (SFMU), les trois blocs tronculaires décrits ci-dessous peuvent être réalisés par des praticiens non anesthésistes, sous réserve de bien connaître les principes et précautions d’usage. Il s’agit d’injecter un volume de lidocaïne à proximité du nerf qui est alors atteint par diffusion. Il ne faut jamais chercher à pénétrer dans le foramen, la pointe de l’aiguille doit venir au contact de l’orifice sans le pénétrer pour éviter de traumatiser le nerf. Le traumatisme nerveux par contusion directe ou par compression se révèle par une douleur violente. L’injection doit donc être lente, à faible pression (2 mL en 20 secondes environ). Il faut tester localement l’efficacité du bloc avant de commencer l’intervention.
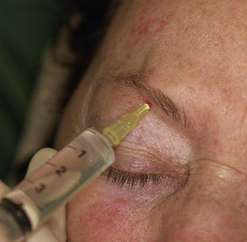
Anesthésie du nerf supraorbitaire
Le foramen supraorbitaire est à l’union du tiers moyen et du tiers interne du rebord orbitaire supérieur, à environ 2 cm en dehors de la ligne médiane (Figure 5.4) ; on peut réaliser également de façon associée l’anesthésie des rameaux frontaux internes (supratrochléaires) situés légèrement en dedans de la ligne verticale passant par le canthus interne (bloc sus-trochléaire), à l’angle os nasal – rebord orbitaire supérieur. Réalisé de façon bilatérale, ce bloc supraorbitaire entraîne une anesthésie de tout le front et des paupières supérieures.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree