Chapitre 3 Procédés complémentaires
Traitement original de la bajoue débutante 48
Vieillissement et origine de la bajoue
Analyse topographique des mécanismes
Laser et rajeunissement du visage 52
Caractéristiques des générateurs de radiofréquence
Principes de la radiofréquence cutanée
Mécanisme d’action de la toxine botulique (tb)
Consultations et bonnes pratiques
Risques, effets secondaires et mauvaises indications de l’injection de toxine botulique
Produits injectables pour comblement et rajeunissement du visage 79
Consultation préalable à l’injection
Équilibre et volume dans le rajeunissement de la face 93
Associations esthétiques médicales pour optimiser les résultats
Procédés mini-invasifs dans la chirurgie du rajeunissement de la face – association fils de suspension, lipostructure faciale, canthopexie 97
Techniques particulières pour la paralysie faciale
Bilan des procédés mini-invasifs
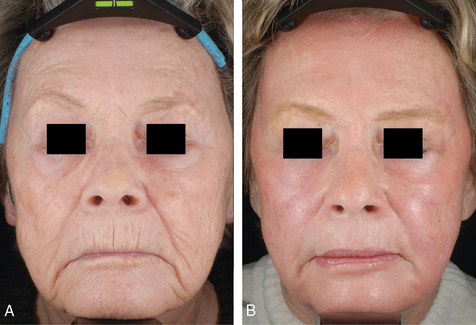
Traitement original de la bajoue débutante
Vieillissement et origine de la bajoue
Le vieillissement est dû à une perte des fibres élastiques et du collagène tissulaire entraînant un relâchement cutané qui favorise un glissement des tissus cutanés et sous-cutanés vers la partie inférieure du visage.
Analyse topographique des mécanismes
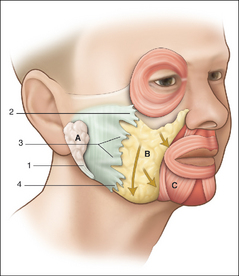
L’analyse topographique des mécanismes est illustrée à la figure 3.1.
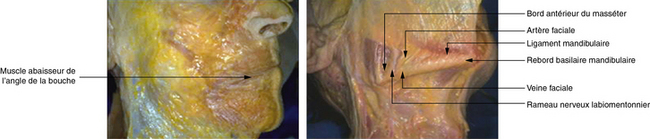
Le ligament mandibulaire de Furnas naît du périoste à 1 cm au-dessus du rebord mandibulaire, dans son tiers antérieur, sur la ligne d’insertion du platysma et de l’abaisseur de l’angle de la bouche (fig. 3.2). Il court horizontalement à 5 mm en éventail vers la peau. Il retient la région cutanée parasymphysaire et s’oppose à la gravité.
Le muscle abaisseur de l’angle de la bouche prend ses insertions périostées sur le rebord basilaire et est étroitement lié aux insertions musculaires du ventre antérieur du platysma (fig. 3.3).
La veine faciale est en arrière de l’artère.
Le ligament mandibulaire de Furnas se situe chez la femme en moyenne à 3,5 cm en arrière de la symphyse et à 3,5 cm en avant du masséter, et crée ainsi un blocage à la descente graisseuse de la joue. Il favorise la formation de la bajoue (fig. 3.4).
Les conclusions anatomochirurgicales s’imposent : il apparaît logique de proposer une section des attaches ligamentaires mandibulaires au rebord osseux basilaire qui permettra un soulagement des tensions musculaires et un comblement de l’espace ainsi libéré par les tissus sous-cutanés voisins (fig. 3.5).
Geste chirurgical
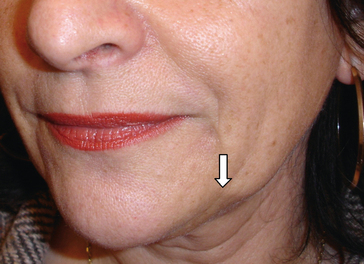
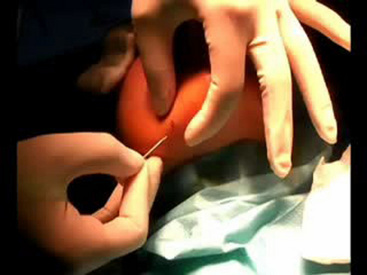
Cette libération peut être réalisée en repérant consciencieusement les attaches musculaires (fig. 3.6A), en cherchant la zone du pli cutanéograisseux qui résiste à la manœuvre de décollement entre pouce et index (3,5 cm) et en palpant le bord antérieur massétérien.
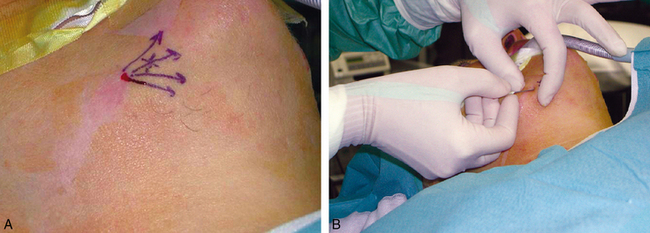
Fig. 3.6 A. Repérage et dessin de la zone à ruginer. B. Utilisation du biseau d’une aiguille ou d’un trocard.
Ce geste peut être réalisé sous anesthésie locale, ou sous anesthésie générale lors d’un autre geste, par section des attaches musculaires osseuses au rebord basilaire, à l’aide du biseau d’une aiguille de 16 Gauge ou d’un trocart intramusculaire (fig. 3.6B).
• Il faut marquer ce point au feutre et procéder à une anesthésie locale profonde.
• Pénétrer ensuite en direction de ce pli, jusqu’au contact osseux, dans un mouvement de dehors en dedans. Cela permet de se retrouver à 35° par rapport au plan osseux. Arrivé au contact osseux, balayer en éventail à l’aide du biseau de l’aiguille et ruginer le rebord basilaire au contact du périoste pour sectionner les attaches musculaires et ligamentaires de façon très localisée ![]() (vidéo 3.1).
(vidéo 3.1).
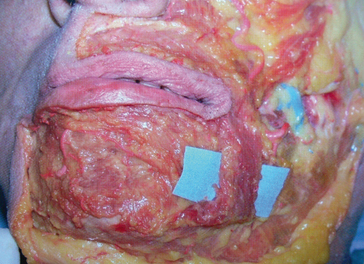
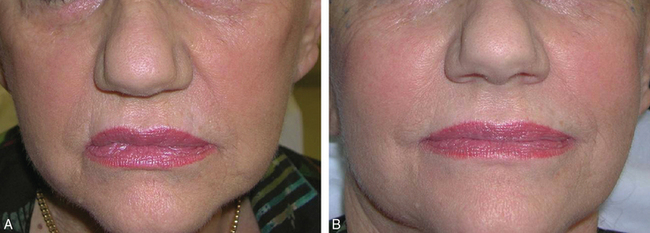
• Dans les semaines qui suivent, il est possible de réaliser un complément en injectant un produit de comblement (acide hyaluronique ou Radiesse®) ou une lipostructure (fig. 3.7A,B). Celui-ci trouvera sa place dans la logette ainsi créée avec un résultat plus fiable en durée et aspect, sans alourdir de façon supplémentaire le tiers inférieur de la face.
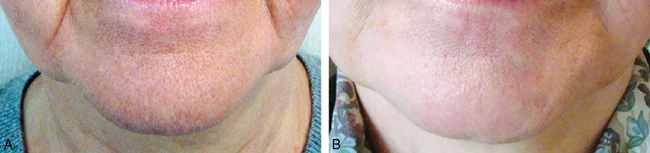
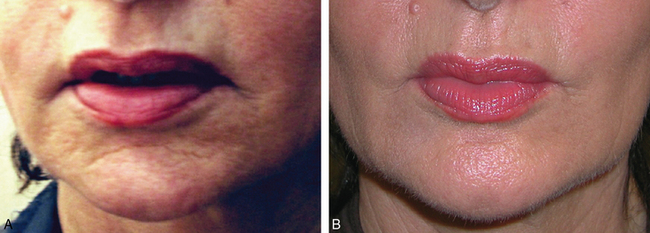
Fig. 3.7 A. Avant section de la bajoue. B. Après section de la bajoue et comblement du pli d’amertume.
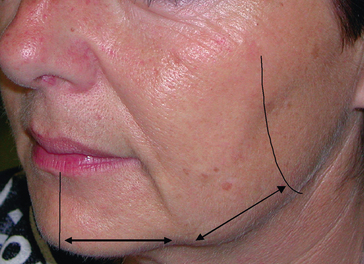
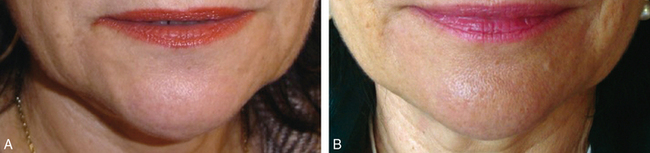
Le but du traitement est de libérer les attaches des muscles abaisseurs de l’angle de la bouche sur le rebord mandibulaire, en sectionnant le ligament mandibulaire, pour créer ainsi une unité de glissement de la couverture cutanéograisseuse sur l’ovale du visage (fig. 3.8A,B).
Conclusion
Le muscle abaisseur de l’angle de la bouche n’a plus d’attache inférieure, et n’attire plus la commissure labiale vers le bas (fig. 3.9 et 3.10). Les tissus cutanéograisseux peuvent glisser sans zone d’arrêt, et l’ovale du visage retrouve un contour harmonieux. La balance musculaire se retrouve équilibrée, sans les risques de paralysie redoutés avec la toxine botulique ou les risques de la chirurgie.
Laser et rajeunissement du visage
Généralités
Analyse du vieillissement
L’analyse du vieillissement se fait par l’observation des différents symptômes.
Plus couramment, les dyschromies rencontrées participant au vieillissement sont :
• le mélasma, qui n’est pas une indication des lasers en première intention. On commence par une prescription de topiques cosmétologiques dépigmentants en application biquotidienne. Exceptionnellement, nous utilisons les lasers Q-switched (Medlite®) selon la technique du pointillisme, décrite dès 1999. En cas de couperose associée, les lasers vasculaires peuvent donner des résultats intéressants ;
• les lentigos, ou lentigines – à traiter par l’azote liquide, les lasers Q-switched, ou les flash lampes selon les cas ;
• les kératoses actiniques – à traiter par l’azote liquide, les lasers ablatifs, ou en radiofréquence (mode CUT-COAG pointe boule) ;
• les hyperpigmentations par photosensibilisation (dues à des antibiotiques, des parfums, etc.) – on associe des séances de lasers Q-switched à une cosmétologie dépigmentante.
Couleurs rouges
Les couleurs rouges sont dues aux modifications vasculaires.
• couperose fine – traitement au laser Nd:Yag KTP, au colorant pulsé, ou à la radiofréquence avec aiguilles de télangiectasie en mode hémostatique ;
• couperose de gros diamètre, profonde – traitement au laser Nd:Yag long pulsed ;
• érythrose – traitement au laser Nd:Yag KTP, colorant pulsé, flash lampes ;
• télangiectasies des ailes du nez – traitement au laser Nd:Yag long pulsed ;
• nez rouge ou violet – traitement au Pulsed Dye et laser Nd:Yag long pulsed ;
• rubis, angiomes stellaires, angiome globuleux de la lèvre inférieure – traitement au Nd:Yag long pulsed.
Anomalies de surface
Peau granuleuse
On peut retrouver : pores dilatés, peau citréine, sèche, rétentionnelle, maladie de Fabre et Racouchot, acné microkystique, cicatrices d’acné, etc.
Traitements laser
Le laser, acronyme de light amplification by stimulated emission off radiation, est un procédé qui consiste à sélectionner un faisceau de photons, tous identiques, en phase et en cohérence spatiale et temporelle. Ce faisceau est envoyé lors du tir laser sur la cible que l’on cherche à modifier.
Lors d’un tir laser, trois phénomènes se succèdent :
• conversion de la lumière en chaleur ;
• transfert de la chaleur dans les tissus ;
• réaction tissulaire à type de dénaturation ou de destruction.
• La longueur d’onde est déterminée par le milieu traversé (solide, liquide, gazeux). Elle est absorbée sélectivement par certaines cibles ou « chromophores » : mélanine, hémoglobine, eau, encres de tatouages, etc. Plus elle est élevée, plus le tir laser est pénétrant.
• La fluence est la densité d’énergie envoyée sur la cible : F = P.T/S en joules par centimètre carré. Elle doit être suffisante pour que le tir laser soit efficace.
• Selon la durée d’émission, les effets tissulaires obtenus sont différents :
Traitements des anomalies de couleur
Couleur brune
Pour les pigmentations brunes, nous préférons traiter les lentigos, lentigines et lentiginoses à l’aide des lasers Q-switched. Il s’agit de lasers solides Nd:Yag Q-switched 1064 ou 532 nm, Alexandrite Q-switched 755 nm ou Ruby Q-switched 694 nm. La particularité de ces lasers réside dans la présence d’une cellule de Pockels dans la cavité optique qui permet de délivrer des puissances extrêmement fortes, de l’ordre des mégawatts, dans des temps ultra brefs (nanosecondes). L’effet tissulaire est photomécanique. La cible est littéralement explosée. Il se crée une onde acoustique avec formation d’un plasma qui protège les structures tissulaires avoisinantes. De ce fait, ces lasers agissent sur les cibles pigmentaires ; ils explosent la mélanine contenue dans les mélanomes. Celle-ci est secondairement digérée par les macrophages ; il y a décoloration de la pigmentation ciblée tandis que l’épiderme et le derme restent intacts [1].
Ces lasers effacent également les pigmentations artificielles comme celles de certains tatouages.
Couleur rouge
Pour les couleurs rouges, nous avons choisi de travailler avec un Nd:Yag KTP 532 nm depuis 15 ans et un Nd:Yag long pulsed 1064 nm depuis 7 ans. Leur cible est l’oxyhémoglobine. Ils procèdent en une coagulation du sang dans les capillaires ciblés ; on parle de photocoagulation sélective [2].
Le choix des durées d’impulsion est large, de 0,5 à 20 ms.
Le laser à colorant pulsé est le laser de référence des angiomes plans. Pour les traitements de toutes les autres dyschromies rouges, nous préférons utiliser l’association Nd:Yag KTP et Nd:Yag long pulsed [3].
Traitements de l’hyperpilosité
L’hypertrichose faciale, ou présence anormale de poils visibles sur des zones habituellement glabres, comme l’hirsutisme, ou la présence d’une hyperpilosité sur les zones androgénodépendantes s’observent à la suite de situations pathologiques ou lors de la périménopause. Cela constitue une cause fréquente de consultation. Après avoir éliminé une cause pathologique, nous procédons aux séances lasers si celles-ci s’avèrent être la bonne indication. En effet, les lasers épilatoires, dont l’effet est photothermique, sont capables de détruire la mélanine de la tige et du bulbe si la densité de mélanine est suffisante et s’il s’agit d’une eumélanine et non d’une phéomélanine. En clair, la pilosité idéale est constituée de poils noirs et de diamètres suffisants. Selon le phototype de la patiente, nous choisirons une longueur d’onde autour des 755 nm de l’Alexandrite, particulièrement efficace et sans risque de dyschromie sur les peaux claires, ou un Nd:Yag long pulsed sur les peaux bronzées et les phototypes IV à VI [4].
En dehors du risque sérieux de stimulation pilaire paradoxale, plus fréquemment retrouvé chez les jeunes femmes méditerranéennes au statut hormonal instable, les risques majeurs des épilations laser sont des brûlures dues à l’utilisation de mauvais paramétrages ou d’un laser de longueur courte sur un phototype élevé [5, 6].
Traitements des anomalies de tonicité
En prévention ou en traitement du vieillissement, lorsque la peau perd son élasticité, que le tiers inférieur du visage commence à se ptoser, que l’ovale se déforme, que quelques rides fines marquent le cou, nous proposons des séances de tightening ou plus précisément de dermal tightening avec le laser Nd:Yag long pulsed. Depuis 2006, nous avons pratiqué des séances de dermal tightening sur plus de 100 patientes dont l’indication de lifting n’était pas encore justifiée mais dont les signes de perte de tonicité étaient évidents.
L’augmentation consécutive de la température dermique à 45 °C entraîne la libération de heat shock proteins (HSP) 70 et l’activation du TGF-β [7]. Lors des phénomènes inflammatoires, on a pu mesurer que la fibronectine et le collagène I diminuent ainsi que le rapport collagène I/collagène III, ce qui déclenche un processus de régénération. La stimulation des fibroblastes est à l’origine d’un néocollagène observé en microscopie électronique [8–10].
Traitements des anomalies de surface
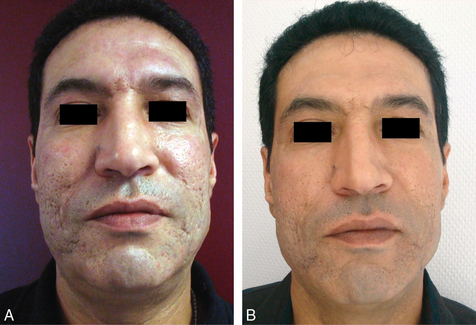
Depuis l’apparition du laser CO2 pulsé en 1991, les technologies ne cessent d’évoluer à la recherche de la machine idéale qui permettra de retrouver une peau lisse en un minimum de séances et avec le moins de suite possible (fig. 3.11) [11].
Si les lasers CO2 pulsés restent des lasers de référence du relissage cutané tant dans leur efficacité que dans la durabilité des résultats, ils sont aujourd’hui peu pratiqués. En effet, les suites extrêmement lourdes (le derme est mis à nu), la cicatrisation longue, l’érythème postinflammatoire de plusieurs mois, l’achromie définitive retardée, etc. font réfuter par la majorité des patients ces traitements lorsqu’on leur propose [12].
Les lasers CO2 pulsés sont des lasers ablatifs, impulsionnels, de 10 600 nm, longueur d’onde dont la cible est l’eau. Chaque passage de laser entraîne par photocoagulation une ablation de 40 microns de couche de peau [13]. Ces traitements se pratiquent sous anesthésie locale, tronculaire, régionale ou générale selon le patient, la surface à traiter et l’indication.
Laser Erbium Yag
Pour le traitement de relissage, depuis 1995, nous avons choisi un laser Erbium Yag (voir fig. 3.11). Avec sa longueur d’onde de 2940 nm qui correspond au pic d’absorption maximal de l’eau, l’effet du tir laser provoque une volatilisation cellulaire. Chaque passage enlève une vingtaine de microns de couche de peau avec peu d’effet thermique. Le nombre de passage dépend de l’indication à traiter.
Si nous apprécions les résultats de lissage de surface avec ce laser, nous regrettons l’absence de remise en tension (effet shrinkage) du laser CO2 pulsé [14].
Laser Nd:Yag Q-switched
Nous pratiquons également depuis 1998 des séances de laser Nd:Yag Q-switched pour améliorer la texture de la peau. Cette pratique a fait suite au constat d’un effet de lissage de la peau ajouté à l’effet d’effacement de certains tatouages et des nævus d’Ota.
Ses indications sont les peaux citréines, les pores dilatés, les ridules très fines, les discrètes cicatrices d’acné et le traitement de certaines cicatrices accidentelles [15].
Lasers fractionnés
En 2004, Rox Anderson a inventé le concept de photothermolyse fractionnée. Celle-ci consiste en un fractionnement du relissage laser qui ne se pratique plus en une séance unique mais en plusieurs successives. En effet, en réduisant la taille des spots, en augmentant l’énergie délivrée par pulse, en laissant des intervalles de peau saine entre chaque spot, la cicatrisation est plus rapide, les suites plus simples et l’éviction socioprofessionnelle quasi nulle. Cela est possible grâce au fait que, à partir des intervalles de peau saine, les cellules souches intactes migrent instantanément après l’impact laser dans les « puits » de peau lasérisée ou microzones thermiques (MTZ) pour les restaurer.
L’eau est le chromophore principal de l’ensemble de ces lasers fractionnés.
Lasers fractionnés non ablatifs
Il s’agit de lasers infrarouges : 1550 nm, 1540 nm, 1500 nm, 1440 nm, etc. [16].
L’effet thermique produit au niveau du derme épargne l’épiderme. On obtient la création de MTZ de photocoagulation de densité, de profondeur et de tailles variables, sans destruction épidermique en fonction de l’effet recherché. La réépithélialisation est faite en moins de 72 heures, la néocollagenèse plusieurs semaines après [17].
Lasers fractionnés ablatifs
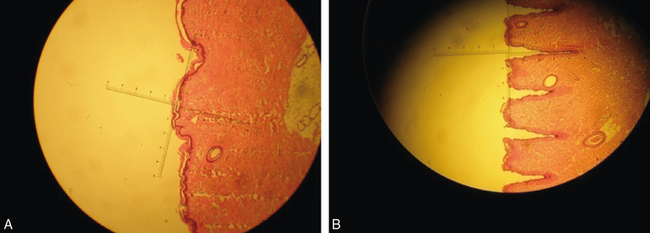
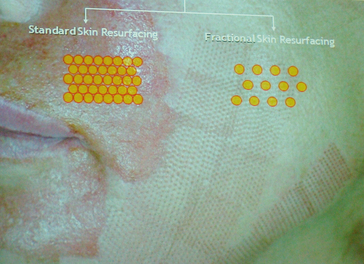
Ces lasers permettent une vaporisation des tissus en laissant des intervalles de peau saine (fig. 3.12) afin d’obtenir une cicatrisation plus rapide et une éviction sociale moindre ainsi que des effets secondaires plus prévisibles. Ils permettent de traiter également des cicatrices chéloïdes (fig. 3.13).
La technologie du fractionnement est possible avec les lasers ablatifs CO2 et Erbium Yag.
Avec le CO2 fractionné, selon l’indication, le phototype, nous choisissons un effet photoablatif ou un effet thermique en modulant les temps d’impulsion et les fluences [18] (fig. 3.14).
Déroulement du traitement
Sur une peau de phototype inférieur à V, démaquillée, nettoyée et séchée (protection oculaire par coque obligatoire), la pièce à main est posée perpendiculairement à la peau. Les tirs sont jointifs et recouvrent toute la zone à traiter. La séance dure une dizaine de minutes pour un visage (fig. 3.15 et 3.16 ; ![]() vidéo 3.3).
vidéo 3.3).
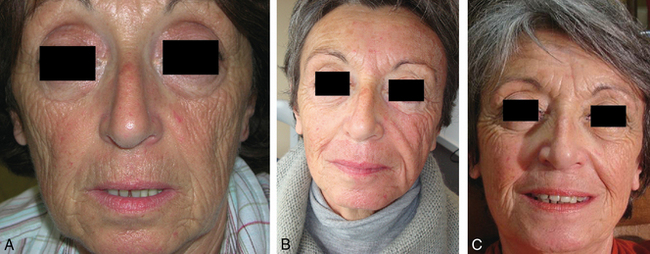
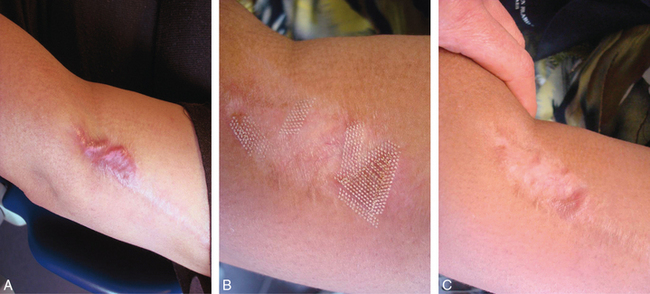
Fig. 3.15 Séances de laser CO2 fractionné.
A. Avant la séance. B. Immédiatement en fin de séance. C. Après 1 mois.
L’éviction socioprofessionnelle sera plus longue. Nous avons, hélas, remarqué que plus les suites étaient lourdes, meilleurs étaient les résultats. Nous associons souvent pour des régions marquées, comme le plissé solaire, dans la même séance, un passage en mode ablatif de toute la surface épidermique puis un deuxième passage en mode fractionné. Les suites sont alors plus longues, mais les résultats plus satisfaisants (fig. 3.17).
Les effets secondaires sont les mêmes que pour les lasers non ablatifs : pigmentation, folliculite, risque infectieux (herpes, acné). La prévention du risque de surinfection herpétique est indispensable [19].
L’indice de satisfaction des patients est élevé, et les résultats sont souvent visibles.
Ils représentent un réel progrès grâce aux possibilités de traitement de régions extrafaciales.
[1] Polder K.D., Landau J.M., Vergilis-Kalner I.J., Goldberg L.H., Friedman P.M., Bruce S. Laser eradication of pigmented lesions : a review. Dermatol Surg. 2011;37(5):572–595. Epub 2011 Apr 14, doi : 10.1111/j.1524-4725.2011.01971.x
[2] Adrian R.M., Tanghetti E.A. Long pulse 532-nm laser treatment of facial telangiectasia. Dermatol Surg. 1998;24(1):71–74.
[3] Cassuto D.A., Ancona D.M., Emanuelli G. Treatment of facial telangiectasias with a diode-pumped Nd:Yag laser at 532 nm. J Cutan Laser Ther. 2000;2(3):141–146.
[4] Tanzi E.L., Alster T.S. Long-pulsed 1064-nm Nd:Yag laser-assisted hair removal in all skin types. Dermatol Surg. 2004;30(1):13–17.
[5] Alajlan A., Shapiro J., Rivers J.K., MacDonald N., Wiggin J., Lui H. Paradoxical hypertrichosis after laser epilation. J Am Acad Dermatol. 2005;53(1):85–88.
[6] Desai S., Mahmoud B.H., Bhatia A.C., Hamzavi I.H. Paradoxical hypertrichosis after laser therapy : a review. Dermatol Surg. 2010;36(3):291–298. Epub 2010 Jan 19
[7] Wilmink G.J., Opalenik S.R., Beckham J.T., Abraham A.A., Nanney L.B., Mahadevan-Jansen A., et al. Molecular imaging-assisted optimization of hsp70 expression during laser-induced thermal preconditioning for wound repair enhancement. J Invest Dermatol. 2009;129(1):205–216. Epub 2008 Jun 26.
[8] Dayan S., Damrose J.F., Bhattacharyya T.K., Mobley S.R., Patel M.K., O’Grady K., et al. Histological evaluations following 1,064-nm Nd:Yag laser resurfacing. Lasers Surg Med. 2003;33(2):126–131.
[9] Kuo Y.R., Wu W.S., Jeng S.F., Wang F.S., Huang H.C., Lin C.Z., et al. Suppressed TGF-beta1 expression is correlated with up-regulation of matrix metalloproteinase-13 in keloid regression after flashlamp pulsed-dye laser treatment. Lasers Surg Med. 2005;36(1):38–42.
[10] Uitto J., Perejda A.J., Abergel R.P., Chu M.L., Ramirez F. Altered steady-state ratio of type I/III procollagen mRNAs correlates with selectively increased type I procollagen biosynthesis in cultured keloid fibroblasts. Proc Natl Acad Sci U S A. 1985;82(17):5935–5939.
[11] Sandel H.D., 4th., Perkins S.W. CO2 laser resurfacing : still a good treatment. Aesthet Surg J. 2008;28(4):456–462.
[12] Manuskiatti W., Fitzpatrick R.E., Goldman M.P. Long-term effectiveness and side effects of carbon dioxide laser resurfacing for photoaged facial skin. J Am Acad Dermatol. 1999;40(3):401–411.
[13] Manolis E.N., Kaklamanos I.G., Spanakis N., Filippou D.K., Panagiotaropoulos T., Tsakris A., et al. Tissue concentration of transforming growth factor beta1 and basic fibroblast growth factor in skin wounds created with a CO2 laser and scalpel : a comparative experimental study, using an animal model of skin resurfacing. Wound Repair Regen. 2007;15(2):252–257.
[14] Tanzi E.L., Alster T.S. Single-pass carbon dioxide versus multiple-pass Er : YAG laser skin resurfacing : a comparison of postoperative wound healing and side-effect rates. Dermatol Surg. 2003;29(1):80–84.
[15] Goldberg D.J., Silapunt S. Histologic evaluation of a Q-switched Nd:Yag laser in the nonablative treatment of wrinkles. Dermatol Surg. 2001;27(8):744–746.
[16] Alexiades-Armenakas M.R., Dover J.S., Arndt K.A. The spectrum of laser skin resurfacing : nonablative, fractional, and ablative laser resurfacing. J Am Acad Dermatol. 2008;58(5):719–737. quiz 738–40
[17] Lupton J.R., Williams C.M., Alster T.S. Nonablative laser skin resurfacing using a 1540 nm erbium glass laser : a clinical and histologic analysis. Dermatol Surg. 2002;28(9):833–835.
[18] Lapidoth M., Yagima Odo M.E., Odo L.M. Novel use of erbium : YAG (2,940-nm) laser for fractional ablative photothermolysis in the treatment of photodamaged facial skin : a pilot study. Dermatol Surg. 2008;34(8):1048–1053. Epub 2008 May 6
[19] Tan K.L., Kurniawati C., Gold M.H. Low risk of postinflammatory hyperpigmentation in skin types 4 and 5 after treatment with fractional CO2 laser device. J Drugs Dermatol. 2008;7(8):774–777.
Radiofréquence cutanée
L’évolution rapide des lasers de resurfacing a été possible par une demande croissante des patients pour des méthodes non invasives. Cependant, leur préférence va aux lasers non ablatifs, ou aux lasers fractionnés, qui donnent une amélioration plus subtile et plus rapide de la texture cutanée, moins de risques de complication, et une éviction sociale moins longue. La radiofréquence est fondée sur une réaction totalement différente de la réaction photothermale des lasers. Ceux-ci utilisent l’énergie lumineuse pour créer de la chaleur, alors que la radiofréquence produit un courant électrique qui génère de la chaleur à travers des résistances que sont le derme et les tissus sous-cutanés, en particulier le tissu graisseux, de haute impédance [1, 2].
Principe de la radiofréquence
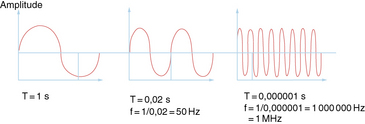
C’est l’émission d’ondes radio, sous formes de vagues de hautes fréquences allant de 1 méga Hertz (MHz) à 30 giga Hertz, elles-mêmes subdivisées en sous-catégories. La fréquence du secteur (220 V, 380 V) est de 50 Hz, celle de l’électrochirurgie est de 500 Hz, celle utilisée en radiochirurgie est de 1 à 4 MHz, celle de la télévision est de 5 MHz, et celle des micro-ondes est de 2500 MHz.
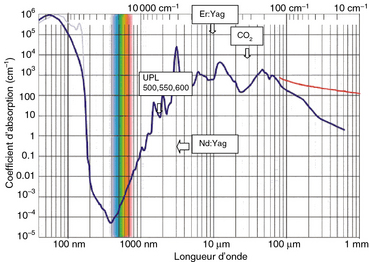
Plus la fréquence est importante, plus la longueur d’onde diminue (fig. 3.18). Les fréquences médicalement concernées sont les hautes fréquences de 1 Mhz à 4 Mhz dont la longueur d’onde est de l’ordre de 100 m. Les lésions tissulaires créées sont inversement proportionnelles à la longueur d’onde. Ainsi, plus le générateur est puissant, plus la longueur d’onde est courte, moins les lésions sont importantes, et mieux elles cicatrisent [3–5]. En effet, l’impédance des tissus (qui est la résistivité d’un corps en fonction de la fréquence du courant appliqué) diminue en fonction de la fréquence du courant qui les traverse.
Caractéristiques des générateurs de radiofréquence
Pratiquée depuis plus de 50 ans aux États-Unis, la radiofréquence a été utilisée et mise au point par un dentiste. Son utilisation s’est diversifiée vers la chirurgie et a su évoluer depuis, en particulier vers la radiofréquence cutanée, technique utilisée pour créer un échauffement dermique profond. Elle ne s’adresse qu’au relâchement cutané modéré du visage et du corps, ou aux rides peu profondes.
Ses utilisations sont multiples, chirurgicales et médicales, et variables selon le mode d’énergie choisi délivré par le générateur [6]. En fonction de la filtration des ondes par le générateur, on obtient des effets différents :
• soit les ondes sont pleinement filtrées (section simple) ;
• soit les ondes sont pleinement rectifiées pour obtenir une section avec coagulation des berges ;
• soit les ondes sont partiellement filtrées ou rectifiées et on obtient des effets de coagulation de type hémostatique ;
• soit le mode fulguration permet d’obtenir une destruction des tissus.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree