Interprétation du RCF
CONTRÔLE DU RYTHME CARDIAQUE FŒTAL
Les mécanismes qui contrôlent le rythme cardiaque fœtal sont complexes et pas totalement connus. Cependant, il est important d’avoir des notions de base sur ce qui est connu pour comprendre pourquoi des anomalies du RCF peuvent apparaître et pour avoir la conduite à tenir appropriée.
Le battement cardiaque naît au niveau du nœud sino-auriculaire de l’oreillette et est contrôlé par le système nerveux autonome, principalement les systèmes sympathique et parasympathique. La stimulation du système sympathique entraîne une hausse du rythme cardiaque, tandis que la stimulation du système parasympathique, via le nerf vague, entraîne une baisse du rythme cardiaque fœtal. Le système sympathique a une maturation plus rapide que le système parasympathique et exerce donc une influence plus forte sur le fœtus avant terme. L’activité du système parasympathique est croissante avec l’âge gestationnel et devient dominante vers 30–32 SA, entraînant une baisse du rythme de base (Serra et al. 2009).
Le système nerveux autonome répond également à des stimuli, via le mésencéphale, liés aux barorécepteurs et aux chémorécepteurs.
• Les barorécepteurs se trouvent sur l’aorte et dans les gros vaisseaux. Ils sont sensibles aux variations de la pression artérielle. Si la pression augmente, le système parasympathique est stimulé et il en résulte une baisse du rythme cardiaque.
• Les chémorécepteurs se trouvent dans le mésencéphale et l’aorte et sont sensibles aux variations du taux d’oxygène et de CO2 et de la concentration en ions H+ dans le sang. Une réduction du taux d’oxygène provoque une stimulation du système sympathique et donc une hausse du rythme cardiaque fœtal.
Alimentation du fœtus en oxygène
Le fœtus dépend des échanges gazeux placentaires pour maintenir son taux d’oxygène et éliminer le CO2. Durant le travail, les échanges gazeux sont affectés par les contractions utérines et la compression cordonale. Afin de s’adapter à ces changements, le sang fœtal a une forte concentration en hémoglobine qui a une haute affinité pour l’oxygène. Le débit cardiaque fœtal est très efficace et, dans les situations normales, la saturation en oxygène est élevée et excède les besoins du fœtus. Un fœtus eutrophe à terme peut compenser rapidement les réductions temporaires de concentration d’oxygène.
Le fœtus utilise l’oxygène pour métaboliser le glucose et produire de l’énergie (métabolisme aérobie). Le CO2 produit est éliminé par le placenta. Durant une contraction, le taux de CO2 augmente du fait de la diminution des échanges gazeux et redevient normal entre les contractions. Une altération prolongée des échanges placentaires peut entraîner une augmentation persistante de la concentration en CO2. Ceci entraîne une libération d’ions H+ qui sont toxiques pour le fœtus et une baisse du pH sanguin (acidose respiratoire). L’hémoglobine fœtale contient des tampons capables d’« éponger » les ions H+ et permettant de normaliser le pH. Les bicarbonates (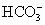 ) sont également produits lors de la dégradation du CO2 et agissent comme un autre tampon qui diffuse à l’extérieur des vaisseaux dans le liquide extra-cellulaire.
) sont également produits lors de la dégradation du CO2 et agissent comme un autre tampon qui diffuse à l’extérieur des vaisseaux dans le liquide extra-cellulaire.
En plus d’une hausse du CO2, la pression en oxygène diminue (hypoxémie). Si le taux d’oxygène s’abaisse jusqu’à un certain seuil, l’apport en oxygène des tissus peut être réduit (hypoxie). Le fœtus est capable de s’adapter grâce à certains mécanismes :
Bien que le fœtus soit doté de moyens pour compenser une réduction du taux d’oxygène pendant le travail, les ressources requises pour maintenir un pH normal dans le sang fœtal sont limitées. Lorsque ces mécanismes ont atteint leurs limites, il existe un risque accru d’hypoxie et d’asphyxie (taux d’oxygène suffisamment bas pour causer des dommages tissulaires). Une acidose métabolique ne peut pas être corrigée aussi rapidement qu’une acidose respiratoire.
Prélèvement de sang fœtal
Un prélèvement de sang fœtal au niveau du scalp peut apporter des informations supplémentaires lorsque le RCF est pathologique. Il est possible d’obtenir le pH et également d’estimer le déficit de base.
La décision de réaliser un pH au scalp doit être prise en fonction du contexte clinique. Lors de certaines situations aiguës, la naissance ne doit pas être retardée.
L’interprétation du pH au scalp doit prendre en compte le contexte clinique fœtal et maternel et l’avancement du travail.
| pH | Interprétation des résultats |
| ≥ 7,25 | Normal |
| 7,21–7,24 | Limite : répéter dans 30 min ou avant en cas de nouvelles anomalies |
| ≤ 7,20 | Anormal : appeler le senior de garde et préparer pour une naissance rapide |
Analyse des gaz du sang au cordon
Il est recommandé au Royaume-Uni (NCCWCH 2007) de réaliser des gaz au cordon lorsqu’il y a eu questionnement sur l’état du fœtus durant le travail ou immédiatement après la naissance. Cependant, il est important de souligner que les résultats ne constituent pas une évaluation complète et qu’ils doivent être interprétés en fonction de l’état de l’enfant, du score d’Apgar et des interventions réanimatoires qui ont été nécessaires (K2 Medical Systems 2010). Ces résultats fournissent des informations irremplaçables pour l’exclusion de l’origine intrapartum de dommages cérébraux hypoxiques (NCCWCH 2007).
Il est important d’obtenir un prélèvement artériel et veineux au cordon. La différence de pH entre le veineux et l’artériel peut aider à comprendre la cause de l’acidose. Une importante différence indique un événement aigu ou une compression cordonale, alors qu’une petite différence oriente plutôt vers un phénomène chronique (K2 Medical Systems 2010).
Un pH artériel < 7,05 et/ou veineux < 7,10 correspond à une acidose patente.
Le déficit de base aide à distinguer une acidose respiratoire ou métabolique. Un déficit de base artériel > 12 mmol/l et/ou un déficit de base veineux > 10 mmol/l témoigne d’une acidose métabolique.
Facteurs influençant les apports en oxygène et les échanges gazeux
Toute situation qui affecte la fonction placentaire peut avoir des conséquences sur les échanges gazeux et donc sur les apports en oxygène du fœtus. Dans les grossesses compliquées par une hypertension maternelle, un diabète ou une prééclampsie, la fonction placentaire peut être altérée. Le fœtus peut présenter un retard de croissance avec des réserves en glycogène réduites et donc une capacité limitée à faire face aux baisses d’apports en oxygène. Les fœtus prématurés sont également à risque, car ils n’ont pas eu le temps de stocker suffisamment de glycogène. Un décollement placentaire, une hypercontractilité utérine et une rupture utérine peuvent également entraîner une baisse des échanges gazeux.
Toute compression du cordon diminue le flux sanguin du placenta vers le fœtus : par exemple, une procidence du cordon, un nœud au cordon, une bretelle ou un circulaire serré. Pendant une contraction, l’occlusion est accentuée, entraînant une réduction ou un arrêt des apports en oxygène. Toutes les situations qui entraînent une diminution de la capacité du sang fœtal à transporter l’oxygène peuvent augmenter le risque d’hypoxie lorsque les besoins en oxygène augmentent, par exemple une anémie, un syndrome transfuseur–transfusé ou une infection.
INTERPRÉTATION DU RCF
Il est important de savoir interpréter correctement un RCF et il est indispensable de le faire en tenant compte du contexte clinique (NCCWHC 2007). Il est nécessaire de prendre en considération tous les facteurs de risque qui ont été identifiés en période anténatale et ceux qui surviennent pendant le travail. Par exemple, un fœtus qui présente un RCIU est plus fragile pendant le travail qu’un fœtus eutrophe. De plus, lorsque le travail nécessite l’utilisation d’ocytociques, le fœtus est plus sujet à développer des anomalies du rythme du fait d’une possible hypercontractilité.
Le stade et la progression du travail, la fréquence et l’intensité des contractions (qui doivent être enregistrées tout au long de l’enregistrement du RCF) doivent être pris en compte, ainsi que la présence et la couleur du liquide. L’absence de prise en compte de ces différents facteurs est une erreur fréquemment retrouvée (Gibb 1997).
La terminologie utilisée pour décrire le RCF ainsi que les conduites à tenir qui en découlent doivent être en accord avec les recommandations (NCCWCH 2007 ; NHS Litigation Authority 2009a). Tous les professionnels de santé qui sont amenés à devoir interpréter des RCF doivent y être attentifs et doivent faire le nécessaire pour se maintenir à jour (NHS Litigation Authority 2009a). Barber et al. (2010) soulignent que les monitorings ne sont que des enregistreurs de données. La qualité du monitoring réside dans la bonne interprétation qu’en fera le professionnel. Une étude récente sur les pertes fœtales, demandée par la NHS Litigation Authority (2009b), démontre que la négligence la plus fréquemment rencontrée est une mauvaise interprétation du RCF, avec une responsabilité de la sage-femme dans 70 % des cas.
Le monitoring fœtal est un reflet constant du rythme cardiaque fœtal. Les données doivent être de bonne qualité. Un enregistrement de mauvaise qualité n’est d’aucune utilité, des anomalies du RCF peuvent ne pas être identifiées ou être mal interprétées et entraîner des conduites à tenir inappropriées. Si l’enregistrement à l’aide d’un capteur abdominal est de mauvaise qualité, la pose d’une électrode de scalp doit être envisagée.
Comme discuté précédemment, un certain nombre de facteurs peuvent affecter l’oxygénation fœtale. Il est donc important que certaines informations soient enregistrées simultanément sur le RCF.
Le RCF doit être surveillé de façon rapprochée. Il doit être interprété de manière systématique et en utilisant toujours la même terminologie. Si un praticien rencontre des difficultés d’interprétation, il doit demander un second avis. Les sages-femmes et les obstétriciens qui interprètent le RCF doivent marquer leur conclusion sur l’enregistrement et dans le dossier médical. Le RCF doit être classé en normal, suspect ou pathologique. Une conduite à tenir claire doit être établie en fonction de l’interprétation. Il faut toujours expliquer à la patiente et à son partenaire les raisons possibles des anomalies et les investigations complémentaires qui sont éventuellement réalisées (par exemple, un pH au scalp).
L’enregistrement du RCF doit être soigneusement conservé dans le dossier médical de la patiente.
CARACTÉRISTIQUES DU RYTHME CARDIAQUE FŒTAL
L’interprétation du rythme cardiaque fœtal (RCF) doit systématiquement prendre en compte quatre paramètres principaux :
Rythme de base et variabilité sont des caractéristiques « de base » du tracé. Accélérations et décélérations font partie des « modifications périodiques » du tracé.
Dans les situations normales :
Un exemple de tracé de RCF normal est présenté en figure 2.1.
CARACTÉRISTIQUES DE BASE
Rythme cardiaque de base
Il est estimé sur 5 à 10 min de RCF en excluant les accélérations et les décélérations et il est exprimé en battements par minute (bpm). Dans des circonstances normales, le rythme de base est compris entre 110 et 160 bpm. Il est important de noter le rythme de base dès le début du travail. Une augmentation progressive du rythme de base, même si elle reste dans la normale, est suspecte.
Bradycardie
Définition
Une bradycardie se définit par une fréquence cardiaque inférieure à 110 bpm de manière permanente.
N.D.T. Une durée minimale de 10 min est nécessaire pour parler de bradycardie.
Causes
De nombreuses bradycardies n’ont pas de cause identifiable, mais certains facteurs doivent être systématiquement recherchés :
Tachycardie
Causes
1. La présence de mouvements fœtaux importants ou une stimulation fœtale. Lorsque le fœtus est très actif pendant la période d’enregistrement du RCF, le tracé peut ne pas montrer le rythme de base réel mais une « pseudo-tachycardie » réalisée par la fusion d’accélérations du RCF. Ceci devrait être classé comme réactivité mais est très souvent traduit par erreur comme tachycardie. Souvent, seul le retour à un rythme de base normal après un certain temps permet de distinguer a posteriori cette pseudo-tachycardie d’une vraie.
2. Stress et anxiété maternels. Une situation stressante ou un niveau d’anxiété élevé chez la mère se traduit par une libération de catécholamines et donc une stimulation du système nerveux sympathique qui induit une tachycardie maternelle mais aussi fœtale.
3. Âge gestationnel. Un fœtus de moins de 32 SA peut avoir un rythme de base tachycarde du fait d’une immaturité du système parasympathique. Le système sympathique est prédominant, ce qui aboutit à une fréquence cardiaque élevée persistante.
5. Fièvre maternelle. Une fièvre maternelle supérieure à 37,5 °C peut refléter une infection ou une possible chorioamniotite et représente un facteur de risque de mauvais état néonatal (Impey et al. 2008).
6. Infection fœtale. Au cours d’une infection, les besoins en oxygène du fœtus sont augmentés. L’augmentation du rythme cardiaque permet d’augmenter l’apport en oxygène à l’ensemble de l’organisme.
7. Hypoxie chronique. Une baisse chronique de la pression partielle en oxygène aboutit à une augmentation de l’activité sympathique et à une augmentation de la fréquence cardiaque. Dans cette situation, la tachycardie peut également s’accompagner d’une diminution de la variabilité.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree