Chapitre 2 Infections nasosinusiennes
La sinusite, ou plutôt aujourd’hui la rhinosinusite, reste encore un motif fréquent de consultation ORL. Globalement, le rôle de l’imagerie des sinus et des fosses nasales consiste à confirmer le diagnostic, à évaluer le siège et l’extension des lésions sans omettre la description des variations anatomiques pour guider au mieux les indications thérapeutiques et les éventuelles gestes opératoires.
Le diagnostic de sinusite aiguë reste clinique. L’imagerie, aujourd’hui basée sur le scanner hélicoïdal à faible dose ou beaucoup plus rarement sur l’IRM, ne sera indiquée qu’en cas de complications locales (en particulier neurologiques, ophtalmologiques…), générales, de manifestations atypiques hyperalgiques ou de localisation ethmoïdale ou sphénoïdale [1].
Le but de l’imagerie est de répondre à quatre types de questions [2] :
Physiopathologie du système mucociliaire et du drainage sinusien
Rappel anatomique (cf. chapitre 1)
C’est la connaissance du système et des orifices de drainage sinusien qui permet de comprendre la systématisation des atteintes dans les formes obstructives. Le système anatomique de drainage sinusien est ainsi divisé par l’insertion ethmoïdale de la lame basale du cornet nasal en deux zones, l’une antérieure ou unité ostioméatale, l’autre plus postérieure ou récessus sphéno-ethmoïdal [3].
L’unité ostioméatale antérieure comporte le labyrinthe ethmoïdal antérieur, les sinus maxillaires et les sinus frontaux. Les principales composantes du complexe ostioméatal sont le cornet et le méat moyen, le processus unciforme, le hiatus semilunaire et l’ostium maxillaire, la bulle ethmoïdale et le canal nasofrontal [4].
L’unité sphéno-éthmoidale postérieure est formée par les cellules ethmoïdales postérieures et le sinus sphénoïdal. Elle se draine dans le méat supérieur par le récessus sphéno-ethmoïdal à la partie antérieure du sinus sphénoïdal et par les orifices de drainage des cellules ethmoïdales postérieures (cf. chapitre 1).
Drainage sinusien et cycle nasal normal
Ce drainage anatomique est couplé à un drainage mucociliaire nasosinusien. La muqueuse nasale, le tractus respiratoire supérieur et les sinus sont revêtus d’une muqueuse mucosécrétante et ciliée de type respiratoire formant un tapis muqueux renouvelé toutes les 30 minutes [5]. La fonction des cellules ciliées est d’entraîner le mucus des sinus vers les choanes. Ce mucus comporte deux couches : l’une est superficielle de haute viscosité qui sert à bloquer les bactéries et les particules dans une substance riche en cellules immunitaires, anticorps… qui repose sur une couche plus profonde de viscosité moindre permettant aux cils de bouger. Dans chaque sinus, le mouvement ciliaire se fait de façon spécifique (expériences de Messerklinger [6]) ; ainsi, au niveau des sinus maxillaires, il se fait depuis le fond des sinus, le long des parois jusqu’à l’ostium naturel (à la base de l’infundibulum), d’où elles seront évacuées par celui-ci vers le méat moyen au travers du hiatus semilunaire, et ce même en présence d’une déhiscence de la paroi médiale du sinus où ce transport des particules continue à atteindre préférentiellement les ostia naturels (ce qui explique une partie des échecs des interventions classiques type Caldwell-Luc) ; au niveau des sinus frontaux, le mouvement se fait du récessus frontal au toit sinusien pour revenir par l’angle latéral vers l’ostium et le canal nasofrontal. Le complexe ostioméatal assure ainsi le drainage : dans la partie toute antérieure de l’infundibulum, des sinus frontaux, du système bullaire et des cellules ethmoïdales antérieures et moyennes et, plus bas et en arrière, du sinus maxillaire. En haut et en arrière c’est le récessus sphéno-ethmoïdal qui assure le drainage des cellules ethmoïdales postérieures dans le méat supérieur et celui du sinus sphénoïdal également dans le méat supérieur ou le plus souvent en arrière de lui directement vers le nasopharynx où les sécrétions sont dégluties. La paroi nasale latérale reçoit ensuite tous les drainages sinusiens [7, 8]. Ce flux est interrompu lorsque deux surfaces ciliées s’affrontent entraînant une stagnation du mucus en amont, une stagnation prolongée pouvant entraîner une sinusite ; un site privilégié de contact de surfaces muqueuses est la région du complexe ostioméatal, encore favorisé par les variations anatomiques de pneumatisation ou de disposition de ses constituants fréquentes de cette région.
L’épaississement des muqueuses des cavités nasosinusiennes peut être lié à des phénomènes inflammatoires, œdémateux et/ou hyperplasiques. Cependant, un épaississement muqueux est fréquent au niveau des sinus maxillaires chez des patients asymptomatiques et considéré dans les limites de la normale jusqu’à 4 mm. Cette muqueuse ne doit par contre pas être visible dans les cas normaux au niveau des sinus frontaux et sphénoïdaux. En revanche, les cellules ethmoïdales sont assujetties comme les fosses nasales à des modifications cycliques connues sous le nom de cycle nasal, une épaisseur jusqu’à 2 mm étant considérée comme normale à ce niveau. Ces variations touchent les muqueuses des cornets, de la cloison septale, des parois des fosses nasales et des canaux lacrymaux (mais sans atteindre les sinus frontaux, maxillaires et sphénoïdaux). La durée de chaque cycle varie entre 50 minutes et 6 heures. À l’IRM, le volume des muqueuses nasales et les intensités en signal alternent ainsi d’un côté à l’autre plusieurs fois par jour. L’utilisation de vasoconstricteurs locaux interrompt ce cycle qui par ailleurs n’est pas constant selon les individus et a tendance à diminuer avec l’âge [8, 9].
Principes de l’endoscopie et de la chirurgie nasale fonctionnelle
Le traitement chirurgical actuel est basé sur la chirurgie dite fonctionnelle endonasale remplaçant les classiques voies d’abord type CaldwellLuc (qui réalisent une résection muqueuse). Cette dernière est moins agressive, moins délabrante et plus physiologique [9]. Elle repose sur la réversibilité des lésions et la capacité de la muqueuse à retrouver un aspect normal après suppression de l’agent causal responsable de la sinusite ainsi que sur les principaux facteurs physiopathologiques du drainage sinusien que sont : la liberté anatomique des régions ostiales (le complexe ostioméatal est la région clé dans la pathogénie des sinusites chroniques), le bon fonctionnement du drainage mucociliaire et la qualité des sécrétions sinusales. Les variantes anatomiques de pneumatisation ou de disposition des constituants du complexe ostioméatal peuvent interférer sur ce drainage. Leur identification est donc essentielle lors de la réalisation de tout examen tomodensitométrique nasosinusien [3]. Parallèlement, les zones à risque doivent être repérées pour éviter le risque de complications iatrogènes peropératoires.
Les principales indications de cette chirurgie endoscopique sont les sinusites bactériennes sévères répétitives résistantes aux antibiotiques et thérapeutiques usuelles, les rhinosinusites hyperplasiques chroniques, les polyposes nasosinusiennes, les mucocèles ainsi que les ethmoïdites avec cellulite péri-orbitaire résistantes au traitement médical [5, 6]. Les résections chirurgicales seront le plus limitées possible permettant la levée des obstacles et le rétablissement d’une ventilation normale en se basant sur le contexte clinique, les données de l’endoscopie et celles de l’imagerie.
Stratégies d’exploration
Scanner
Le scanner est l’examen de choix du fait de son excellente résolution spatiale et des possibilités de reconstructions multiplanaires. Son inconvénient reste une irradiation non négligeable, en particulier en cas d’examens répétés, d’où la nécessité d’une application stricte du principe de justification [10]. Il sera réalisé en complément de l’examen clinique et endoscopique, après 4 à 6 semaines de traitement médical d’épreuve et à distance des épisodes de surinfection, pour limiter les aspects liés à une phase aiguë réversible.
Plans de coupe
L’acquisition, au mieux hélicoïdale, est réalisée en décubitus dorsal. Elle doit s’étendre des récessus alvéolaires maxillaires (permettant d’inclure l’ensemble de la région dentaire maxillaire sans avoir recours à une autre irradiation pour l’analyse de cette région) au toit des sinus frontaux, selon l’axe du palais osseux et ce, à partir d’un topogramme de profil étendu de C3 au vertex. Les reconstructions seront réalisées dans tous les cas dans les plans transversal et frontal, respectivement parallèles et perpendiculaires au palais osseux. Selon l’indication, elles seront complétées par des reconstructions sagittales strictes ou obliques dans l’axe de la paroi nasale, du canal nasofrontal… (Tableau 2-1).
Tableau 2-1 Intérêt des différents plans de reconstruction en fonction des régions anatomiques du massif facial [7].
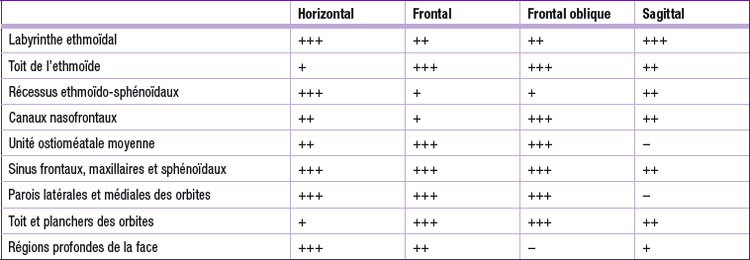
Le plan frontal est le plan de référence, les reconstructions couvrant la partie antérieure du sinus frontal jusqu’à la partie postérieure du sinus sphénoïdal. Il permet l’analyse du conduit lacrymonasal, des fosses nasales et de ses composants – en particulier du cornet moyen et de son insertion au toit ethmoïdo-frontal et du complexe ostioméatal –, des rapports du méat moyen avec le plancher orbitaire, du toit ethmoïdo-frontal et des parois ethmoïdales latérales. Il permet aussi l’étude des rapports sinusiens avec les apex dentaires, les orbites et l’endocrâne.
Paramètres techniques
Les paramètres précis restent fonction des différentes machines et donc des constructeurs mais globalement, on peut retenir que la collimation, fonction des paramètres de reconstruction doit permettre l’obtention de coupes fines de 1 à 3 mm. Le pas est de 0,7 à 1,3. La tension est de 100 à 120 kV ; elle sera adaptée (inférieur à 100 kV) pour les enfants et les adultes de faible corpulence si nécessaire. La charge est comprise entre 10 et 40 mAs. Le champ de vue est de 15 à 25 cm [11].
Injection intraveineuse de produit de contraste iodé hydrosoluble
Réalisée après avoir éliminé les contre-indications classiques inhérentes à leur utilisation, elle se fait selon un mode biphasique avec phase d’imprégnation tissulaire et bolus permettant une bonne visualisation des axes vasculaires, à la recherche d’adénopathies ou d’envahissement vasculaire. Elle se fait à l’aide d’un injecteur automatique –nécessité d’une bonne voie d’abord – permettant d’éviter les problèmes d’extravasation vasculaire. La dose injectée est de 1,5 à 2 cc/kg (sans dépasser 150 cc) avec un débit d’injection de 1 à 3 cc/s.
Grandeurs dosimétriques
La gamme des valeurs estimées de l’IDSV et du PDL est donnée pour les appareils présents sur le marché dans le tableau 2-2.
Sinuso-navigation
La sinuso-navigation ne remplace cependant pas une parfaite connaissance des repères anatomiques endoscopiques. Elle permet en particulier de réduire les risques de complications opératoires orbitaires ou méningées [12].
Imagerie par resonance magnétique (IRM)
Comme pour le scanner, chaque plan de coupe a ses avantages dans l’appréciation de la diffusion extrasinusienne par rapport aux voies et cavités optiques, à la base du crâne et sinus caverneux, aux méninges et à l’encéphale, aux espaces profonds de la face et à l’infrastructure maxillaire et cavité orale (tableau 2-3).
Sinusites
Sinusites aiguës
La rhinosinusite aiguë se définit cliniquement par une durée inférieure à 4 semaines, tandis que la rhinosinusite subaiguë se caractérise par une durée des symptômes supérieure à 4 semaines mais inférieure à 12. Elle est dite récidivante lorsqu’il se produit une résolution complète entre les épisodes aigus et que le patient présente trois épisodes ou plus dans les 6 mois ou plus de quatre par an [8]. Le plus souvent d’origine virale, elle peut survenir isolément ou dans un contexte de sinusite chronique. La muqueuse nasosinusienne est alors le siège d’un œdème pouvant aboutir à une obstruction des unités ostioméatales avec rétention des sécrétions. Une surinfection bactérienne peut survenir secondairement (à Streptococcus pneumoniae et Haemophilus influenzae).
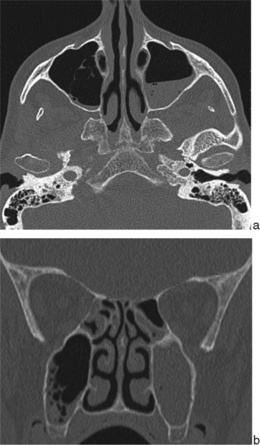
Devant un tableau clinique évocateur, le diagnostic repose sur la détection en TDM de niveaux hydroaériques ou de la présence de petites bulles d’air au sein d’une opacité sinusale, le plus souvent maxillaire et/ou ethmoïdale (fig. 2-1) [8, 13]. L’IRM (sans indication dans ce cadre) permet de différencier l’épaississement muqueux des sécrétions présentes dans la lumière des sinus : les sécrétions, très hydratées à la phase aiguë, apparaissent en net hypersignal T2 et hyposignal T1, sans rehaussement après injection de gadolinium [8].
Rhinosinusites chroniques
Le terme de sinusite chronique est défini par une atteinte inflammatoire nasosinusienne de plus de 12 semaines [8, 14].
Aspects en imagerie des rhinosinusites chroniques
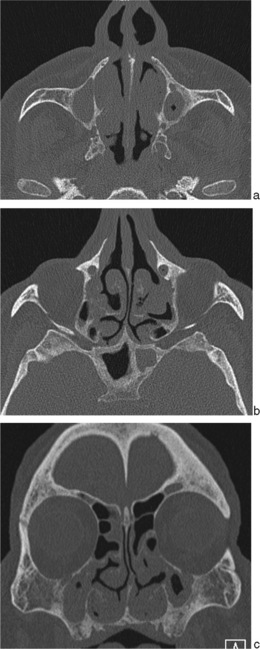
Le plus souvent en TDM, l’aspect des opacités sinusiennes est celui d’un épaississement muqueux irrégulier, d’opacités polypoïdes, voire d’un comblement complet d’une cavité sinusienne (fig. 2-2). En IRM – sans indication dans ce cadre mais fréquemment observée lors de divers bilans – la muqueuse épaissie, en hypersignal T2, est rehaussée par le gadolinium. La dégénérescence muqueuse œdémateuse sous-jacente secondaire se traduit par l’apparition progressive d’une zone d’épaisseur variable progressivement irrégulière, hypo-intense en T1, hyperintense en T2, bordée en surface par la muqueuse qui se rehausse (cf. fig. 2-19, p. 34).
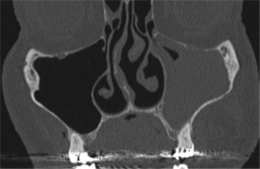
Lorsque les sécrétions s’accumulent dans un sinus obstrué, leur contenu protéique augmente progressivement avec réduction concomitante de la composante hydrique libre. Ces modifications, bien visibles au cours de l’évolution des mucocèles, se traduisent au scanner par une augmentation de la densité des sécrétions accumulées au centre de la cavité sinusienne. En IRM, le signal est fonction du contenu protéique des sécrétions ; il augmente initialement en T1 jusqu’à des taux de 25 % pour ensuite diminuer malgré l’augmentation de la concentration protéique ; on observe de même un hypersignal T2 qui s’infléchit pour des taux supérieurs à 25 %, l’ensemble pouvant aboutir au-delà des 25 % à une augmentation de la viscosité du contenu sinusal pouvant expliquer une perte des signaux T1 et T2 et simuler en IRM un sinus aéré (fig. 2-3) [15].
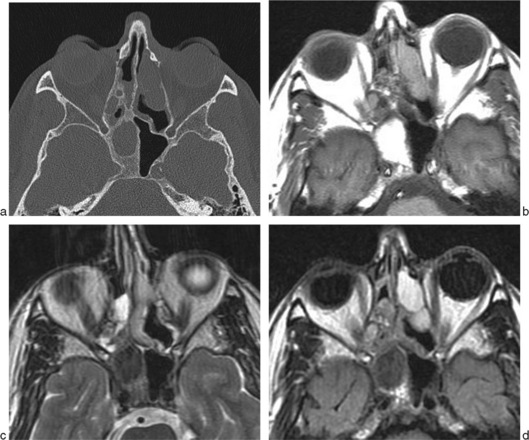
Fig. 2-3 Sinusite chronique.
Des calcifications sont possibles dans les sinusites non fongiques, bien que beaucoup plus rares que dans les formes fongiques (cf. infra) ; elles se caractérisent par leur siège périphérique dans la majorité des cas et même si, dans les deux formes, elles peuvent prendre des aspects nodulaires ou linéaires, elles sont plus évocatrices lorsqu’elles sont rondes ou en coquille d’œuf [16].
Une atteinte osseuse par ostéite inflammatoire réactionnelle peut s’associer à l’atteinte muqueuse chronique se traduisant en TDM par un épaississement des parois osseuses. Parallèlement à l’ostéosclérose des parois, la cavité sinusienne peut diminuer de taille (fig. 2-2 et 2-3). L’aspect en lui-même n’a aucune signification étiologique. Il est plus important d’étudier la topographie et l’extension de ces atteintes qui pourront orienter vers un diagnostic étiologique.
Certaines variantes anatomiques sont responsables de rétrécissements anatomiques focalisés générateurs et/ou associés à ces sinusites qu’il importe de reconnaître et de signaler. Il en est ainsi des variantes anatomiques entraînant un rétrécissement du méat moyen : concha bullosa (pneumatisation du cornet moyen), inversion de courbure du cornet moyen (cornet moyen paradoxal), pneumatisation du processus unciforme, déviation de la cloison nasale ou éperons septaux qui peuvent rétrécir la filière nasale et altérer le flux aérien [17]. D’autres variantes peuvent aussi entraîner un rétrécissement du récessus frontal comme : l’hyperpneumatisation des cellules de l’agger nasi (cellules ethmoïdales antérieures) qui peut comprimer le récessus frontal et être responsable d’une sinusite frontale chronique.
On distingue cinq tableaux principaux d’atteinte sinusienne, les trois premiers étant directement liés à des phénomènes obstructifs [8, 18].
Aspect infundibulaire (type I) (25 % des patients)
Il correspond à l’obstruction isolée de l’ostium maxillaire et/ou de l’infundibulum avec respect du méat moyen adjacent. L’atteinte est le plus souvent unilatérale, avec une atteinte isolée du sinus maxillaire homolatéral allant de l’épaississement mucopériosté au comblement du sinus. Cet aspect est lié soit à un rétrécissement d’origine muqueuse – par simple épaississement inflammatoire muqueux par exemple – soit plus souvent à une variante anatomique entraînant un rétrécissement local (cellule de Haller, pneumatisation du processus unciforme, bulle ethmoïdale élargie) (fig. 2-4).
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree