22 Maladie pulmonaire obstructive chronique
Introduction
Sous la dénomination « maladie pulmonaire obstructive chronique » (MPOC), on regroupe divers syndromes : emphysème, bronchite chronique, bronchiolite oblitérante et bronchite asthmatique. Ce qui caractérise la MPOC, c’est une limitation de la circulation de l’air non entièrement réversible. Le processus est généralement progressif et associé à une réaction inflammatoire pulmonaire à des particules ou à des gaz nocifs. La MPOC est une maladie qui peut avoir des conséquences systémiques, mais on peut l’éviter et la traiter.
Étiologie et pathogénie
La MPOC touche plus de 30 millions de personnes aux États-Unis, mais 10 millions de cas seulement sont diagnostiqués et 6 millions de patients sont sous traitement, alors que 20 millions ont une fonction pulmonaire réduite. Le tabagisme est le principal facteur de risque. Plus de 20 % des fumeurs chroniques développent une MPOC, et plus de 80 % des cas aux États-Unis peuvent être attribués au tabagisme. D’autres facteurs de risque comprennent l’environnement professionnel et des agressions bronchiques dues à la pollution de l’air.
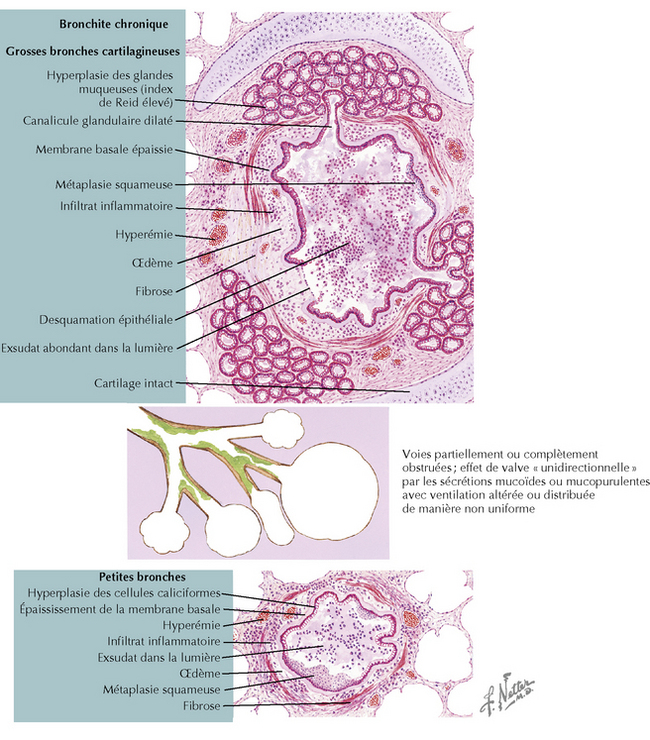
Les altérations pathologiques touchent les voies respiratoires centrales et périphériques, la vascularisation et le parenchyme pulmonaires (figure 22.1). Dans les voies aériennes centrales, les glandes sécrétrices de mucus sont hypertrophiées et le nombre de cellules caliciformes est augmenté ; on note aussi la présence d’un infiltrat de cellules inflammatoires dans l’épithélium de surface. L’inflammation chronique s’étend aux voies périphériques, les cycles répétés d’agression et de réparation des parois aboutissant à un remodelage des structures. Des nodules inflammatoires avec exsudat sont les lésions caractéristiques dans les petites voies respiratoires. Le remodelage des muqueuses, avec augmentation du contenu en collagène et formation de tissu cicatriciel, entraîne un rétrécissement et finalement une obstruction fixe des bronches. Les lésions parenchymateuses consistent en emphysème centrolobulaire avec dilatation et destruction des bronchioles. En cas de déficit en α1-antitrypsine, ces altérations sont généralement panlobulaires et touchent surtout les lobes inférieurs. Chez les fumeurs, l’emphysème centrolobulaire prédomine dans les lobes supérieurs. Les artères pulmonaires sont épaissies avec augmentation de la masse des muscles lisses, et l’on note une infiltration de la paroi vasculaire par des cellules inflammatoires.
Tableau clinique
L’évolution clinique de la MPOC dépend de multiples facteurs : prédisposition génétique, faible poids à la naissance, tabagisme maternel, mauvaise alimentation maternelle, infections dans les premières années de la vie, asthme au cours de l’enfance, exposition à des irritants inhalés au travail et à la pollution de l’air. La fonction pulmonaire chez la plupart des adultes non fumeurs diminue progressivement tout au long de la vie, avec une perte de 20 ml/an du volume expiratoire maximal par seconde (VEMS). Les fumeurs peuvent perdre jusqu’à 60 ml/an, les ex-fumeurs environ 30 ml/an, et ceux qui ont un déficit en α1-antitrypsine peuvent perdre plus de 100 ml/an. Les fumeurs de 20 à 30 ans à risque de MPOC sont fréquemment enrhumés, avec une inflammation des voies respiratoires inférieures qui peut persister pendant des semaines (figure 22.2). Habituellement, les fumeurs d’âge moyen commencent à perdre leur aptitude à l’exercice, et les travailleurs peuvent devenir incapables de travailler lorsqu’ils atteignent la cinquantaine. En approchant de la soixantaine, la qualité de vie et les performances fonctionnelles des patients atteints de MPOC sont nettement altérées. De nombreux patients peuvent perdre plus de 10 années d’espérance de vie à cause de cette maladie. Les fumeurs souffrant de MPOC sont également exposés à un risque accru de mort par cancer du poumon ou maladie coronarienne.
Lorsque la maladie est fort avancée, les changements structurels entraînent une hypoxie alvéolaire chronique, qui à son tour cause une hypertension pulmonaire et un cœur pulmonaire chronique (voir la figure 23.2). Ces patients, dits de type B ou blue bloaters (parce que bouffis, bloaters, et cyanosés, blue) présentent le tableau clinique suivant : cyanose, œdème, cardiomégalie, insuffisance respiratoire récurrente, hypoventilation et rétention du dioxyde de carbone (figure 22.3). À ce stade, les patients nécessitent de fréquentes hospitalisations, et le pronostic est très réservé. Les patients plus obèses peuvent avoir en plus un syndrome d’apnée obstructive du sommeil.
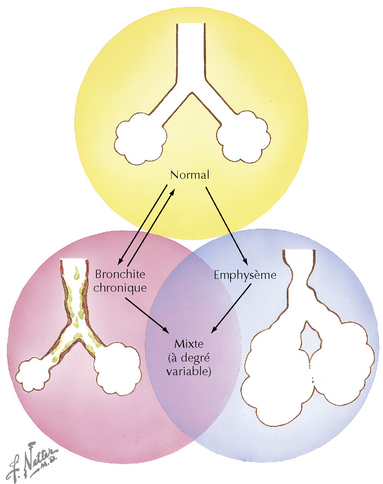
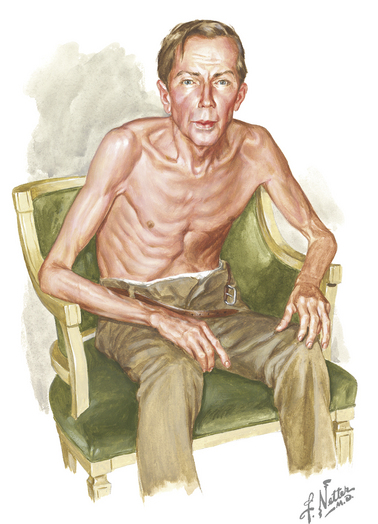
Les patients chez lesquels l’emphysème prédomine (figure 22.4) ont un thorax distendu, souffrent de grave dyspnée et sont dits de type A ou pink puffers (parce qu’essoufflés, puffers, mais non hypoxémiques, donc roses, pink). Leur sang artériel garde une pression partielle en oxygène et en dioxyde de carbone relativement normale malgré le degré d’avancement de leur maladie pulmonaire, mais ils montrent des signes évidents de maladie systémique, entre autres une apparence cachectique avec une faiblesse marquée, de la fatigue et une fonction musculaire médiocre. Les pink puffers sont généralement minces, ont un thorax en tonneau, mais n’ont ni cyanose ni œdème, jusqu’au stade terminal de la maladie. La plupart des patients souffrant de MPOC entrent dans une catégorie clinique mixte bronchite-emphysème (voir la figure 22.2).
Diagnostic différentiel
La MPOC et l’asthme se chevauchent largement, ces deux affections étant caractérisées par une obstruction, une inflammation des voies respiratoires et une hyperréactivité bronchique, toutes deux répondant à l’inhalation de bronchodilatateurs sympathicomimétiques (β2-mimétiques). Cependant, contrairement à l’obstruction de l’asthme, l’obstruction dans la MPOC n’est pas complètement réversible et les infiltrats contiennent surtout des polynucléaires neutrophiles, des macrophages et des lymphocytes T CD8 plutôt que des éosinophiles et des lymphocytes T CD4. L’hyperréactivité, bien supérieure à celle de la population en général, n’est pas aussi marquée que dans l’asthme. Les bronchectasies peuvent imiter la MPOC ; ce sont des dilatations bronchiques avec inflammation et des infections respiratoires récurrentes. La mucoviscidose, une maladie héréditaire des enfants et des jeunes adultes, est diagnostiquée sur la base d’une concentration anormalement élevée d’ions chlorure dans la sueur. Les patients sont très sensibles aux infections par des bactéries comme Pseudomonas aeruginosa ; ils ont des sécrétions épaisses et mucopurulentes, l’affection n’ayant aucune relation avec le tabagisme. La bronchiolite oblitérante, c’est-à-dire une obstruction des petites voies aériennes, est une autre maladie pulmonaire obstructive survenant parfois spontanément, mais elle est aussi une complication du rejet de greffe. Cette affection partage certaines caractéristiques avec la MPOC, à l’instar de la panbronchiolite, une maladie obstructive des petites voies respiratoires observée surtout en Asie.
Démarche diagnostique
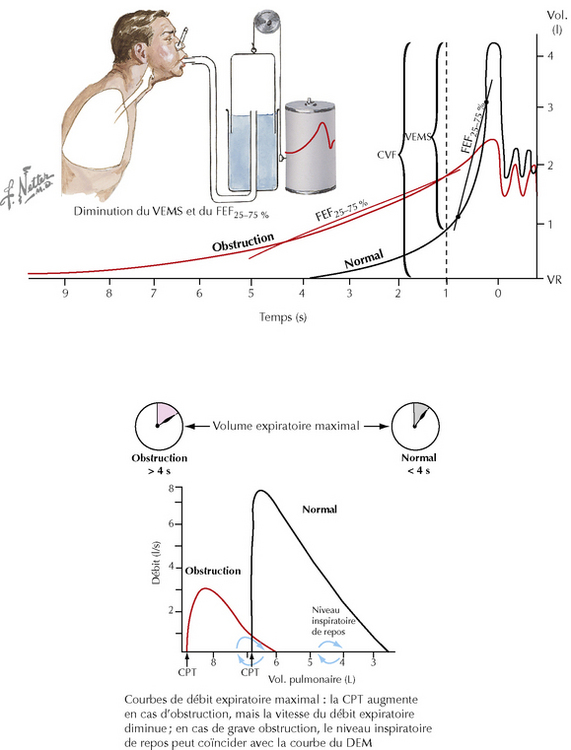
Le diagnostic de la MPOC doit être envisagé chez un patient d’âge moyen avec de la toux, des expectorations, de la dyspnée ou des antécédents d’exposition à des facteurs de risque. Les femmes dans la cinquantaine sont souvent considérées à tort comme asthmatiques. La spirométrie confirme le diagnostic et s’avère utile pour évaluer la gravité (figure 22.5). Le test de réversibilité au bronchodilatateur est indiqué afin d’exclure l’asthme. Le traitement de la MPOC est largement axé sur les symptômes, et ceux-ci reflètent bien le degré de limitation de la circulation de l’air.
Les directives GOLD
Selon les récentes directives GOLD, les patients souffrant de MPOC sont classés en quatre stades :
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree