6. Item 87 – Infections cutanéo-muqueuses bactériennes
◗ Diagnostiquer et traiter un impétigo, une folliculite, un furoncle, un érysipèle.
• La majorité des infections cutanées bactériennes sont dues à des cocci Gram+ : streptocoque β-hémolytique du groupe A, Staphylococcus aureus.
• Ces infections sont auto-inoculables et non immunisantes.
• Elles sont favorisées par des facteurs locaux (plaies, dermatoses préexistantes, macération cutanée…), des affections prurigineuses (ectoparasitoses, dermatite atopique, varicelle…) pour l’impétigo et des brèches cutanées (intertrigo des orteils, ulcère de jambe, brûlure) pour l’érysipèle, à rechercher dans tous les cas.
• Les infections récurrentes à staphylocoque témoignent souvent d’un portage chronique personnel et/ou dans l’entourage familial. L’émergence de SARM (S. aureus résistant à la méthicilline) communautaires justifie un prélèvement bactériologique devant tout abcès nécrotique et une prise en charge spécifique, y compris préventive dans une telle situation.
• Le diagnostic de ces infections cutanées communes est surtout clinique.
• Les complications sont rares mais potentiellement graves, justifiant le recours habituel à une antibiothérapie générale en dehors des impétigos très localisés.
• Le développement actuel des infections par des souches de S. aureus résistantes à la méthicilline (SARM), y compris en pratique de ville doit être pris en compte.
• La prévention des récidives repose sur :
– le traitement des portes d’entrée (plaies et intertrigo à dermatophytes dans l’érysipèle) ;
– la détection et décontamination des gîtes en cas de furoncles.
Les textes officiels sont :
• la conférence de consensus de la SFD : Prise en charge de l’érysipèle et de la fasciite nécrosante (2000) ;
• les recommandations de bonne pratique de l’AFSSAPS : Prescription des antibiotiques par voie locale dans les infections cutanées bactériennes primitives et secondaires (juillet 2004) ;
La surface cutanée est une des frontières les plus importantes séparant notre organisme du milieu extérieur ; elle héberge en permanence des agents microbiens dont des bactéries qui peuvent être regroupées en deux catégories principales (tableau 6.I).
| Flore commensale résidente habituellement pathogène | Flore transitoire éventuellement pathogène |
|---|---|
| Streptocoques microcoques Staphylocoque épidermidis « blanc » Quelques staphylocoques dorés Cocci Gram négatif : Neisseria Bacilles Gram positif : corynebactéries aérobies et anaréobies (Propionibacterium acnes) Bacilles Gram négatif : quelques Proteus, Acinetobacter et Pseudomonas | Staphylocoque doré (+++) Bacilles Gram négatif : Esherichia coli, Pseudomonas aeruginosa, Proteus |
Ce portage bactérien constant et physiologique est plus marqué dans certaines zones telles les grands plis, le périnée et les orifices narinaires, qui constituent des « gîtes » fréquents en cas de portage.
La peau dispose d’une protection naturelle contre la pénétration et la pullulation des bactéries pathogènes, qui associe plusieurs niveaux de défense :
• protection mécanique grâce à la continuité des cornéocytes ;
• protection chimique liée :
– au pH cutané voisin de 5,5 peu propice à la croissance bactérienne,
– au sébum qui recouvre les cornéocytes d’un film hydrophobe renforçant la barrière kératinocytaire et s’opposant à l’adhésion des bactéries aux kératinocytes,
– à la présence de substances à activité spécifiquement antibactérienne (défensines, lysozyme, cathélicidines…) qui s’attaquent notamment à la paroi des bactéries ;
• protection biologique par :
– la présence constante de bactéries commensales non pathogènes résidentes qui se comportent en compétiteurs biologiques vis-à-vis d’espèces plus dangereuses,
– l’activité d’un réseau immunitaire associant : cellules de Langerhans épidermiques qui tissent un véritable filet de protection continu, macrophages dermiques et lymphocytes à tropisme cutané, activés par les cellules de Langerhans qui leur présentent les antigènes bactériens dans le ganglion lymphatique de drainage.
La survenue d’une infection bactérienne est souvent la conséquence d’une altération d’un ou plusieurs de ces mécanismes de défense :
• rupture de la barrière kératinocytaire (frottements, plaie aiguë ou chronique quelle que soit sa cause, brûlure physique ou chimique, lésion de grattage, fissuration, injection directe d’un germe par un agent vulnérant physique ou biologique…) permettant la pénétration de germes en profondeur ;
• modification du pH cutané ;
• disparition du film sébacé par l’emploi abusif de détergents ;
• modification de l’adhésion germes/bactéries notamment pour les staphylocoques dorés chez l’atopique ;
• disparition de la flore commensale résidente notamment en raison de l’emploi indu d’antiseptiques ;
• passage à un statut permanent de germes en principe transitoires en particulier sur des zones précises (« gîtes » bactériens) riches notamment en staphylocoques dorés, circonstance fréquente chez les atopiques, les dialysés, les diabétiques et chez un faible pourcentage de la population générale sans contexte particulier (défaut intrinsèque des mécanismes anti-adhésion ou des molécules naturelles antibactériennes ?) ;
• altérations des mécanismes immunitaires portant sur les cellules de Langerhans et surtout les lymphocytes (diabète, agents immunosuppresseurs notamment au cours des maladies systémiques, des néoplasies et des greffes d’organe) ;
• anomalies génétiques des protéines du stratum cornéum (déficit en filaggrine au cours de la dermatite atopique par exemple).
Certaines conditions physiques altèrent également ces mécanismes de défense telle la chaleur et l’humidité et donc la macération.
I. Impétigo
A. Définition
C’est une infection cutanée purement épidermique (sous la couche cornée de l’épiderme) à streptocoque β-hémolytique du groupe A et/ou à staphylocoque doré.
B. Épidémiologie
Il s’agit d’une infection auto- et hétéro-inoculable, non immunisante.
L’impétigo atteint surtout l’enfant, plus rarement l’adulte où il complique presque toujours une affection cutanée prurigineuse préexistante, en particulier une ectoparasitose ou la dermatite atopique (impétiginisation).
Il est contagieux avec de petites épidémies familiales ou en collectivités notamment en été justifiant l’éviction scolaire.
C. Diagnostic
Le diagnostic est essentiellement clinique.
L’aspect est non prédictif du germe ou des germes en cause.
Le prélèvement bactériologique est à faire uniquement en cas de doute diagnostique ou si suspicion d’association à S. aureus résistant à la méthicilline (SARM, notamment en cas d’hospitalisation récente du patient ou d’un de ses proches ou dans un contexte d’épidémie) : identification d’un streptocoque le plus souvent du groupe A et/ou d’un staphylocoque doré + antibiogramme, voire recherche de toxines sécrétées par la souche de staphylocoque doré (TSST1, exfoliatine, toxine de Panton-Valentine à effet nécrosant, etc.).
1. Forme habituelle de l’enfant
Elle se compose :
• d’une lésion élémentaire = vésiculo-bulle superficielle, sous-cornée, à contenu rapidement trouble (pustule), flasque et fragile évoluant rapidement vers une érosion recouverte de croûtes jaunâtres (« mélicériques », c’est-à-dire couleur de miel) à extension centrifuge et présence inconstante d’une aréole inflammatoire périphérique ;
• d’une topographie souvent péri-orificielle au départ puis diffusion au visage puis au reste du corps par portage manuel ;
• d’adénopathies régionales fréquentes ;
• de l’absence de signes généraux (en particulier pas de fièvre) hors complication.
Elle réagit rapidement favorablement avec un traitement adapté.
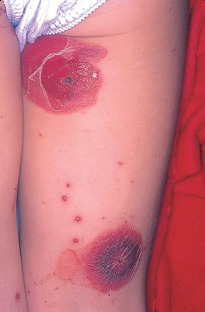
2. Impétigo bulleux
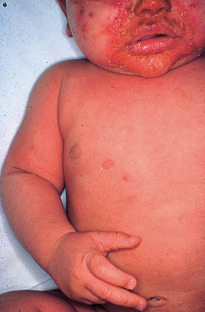
L’impétigo bulleux est la forme caractéristique du nouveau-né et du nourrisson, dû au staphylocoque. Il se manifeste sous la forme de petites épidémies sporadiques (crèches, maternités) dues au portage manuel du personnel. Les bulles sont souvent de grande taille (1 à 2 cm), parfois entourées d’un érythème périphérique (fig. 6.1). Les signes généraux sont en général absents.
 |
| Fig. 6.1 |
Une évolution est possible vers le syndrome SSSS (staphylococcal scalded skin syndrome) ou épidermolyse staphylococcique aiguë induit par une toxine exfoliante staphylococcique (exfoliatine) (fig. 6.2).
Les signes cliniques sont :
• un érythème diffus et un décollement épidermique superficiel débutant autour d’un foyer infectieux parfois minime (nasal, ombilical ou périnéal) ;
• un signe de Nikolsky positif (décollement épidermique apparaissant sur la peau apparemment saine après une forte pression) superficiel, laissant une peau sèche ;
• une extension rapide dans un tableau fébrile pouvant se compliquer de déshydratation.
Un diagnostic histologique extemporané rapide avec un décollement très superficiel qui écarte une nécrolyse épidermique toxique (syndrome de Lyell) où l’épiderme est nécrosé sur toute sa hauteur.
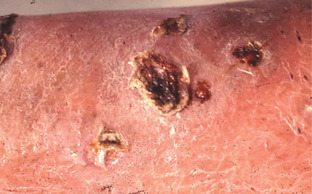
3. Ecthyma
L’ecthyma est :
• une forme creusante d’impétigo, habituellement localisée aux membres inférieurs, avec ulcérations parfois croûteuses (fig. 6.3) ;