27. Antihypertenseurs
La plupart d’entre eux ont été traités dans les chapitres relatifs aux médicaments du système nerveux autonome. Néanmoins, il paraît utile de cadrer en un chapitre individualisé l’ensemble des médicaments utilisés dans les états d’hypertension.
RÉGULATION DE LA PRESSION ARTÉRIELLE
La pression artérielle normale chez l’homme adulte est de 90mm à la diastole et de 140mmHg à la systole.
Cette pression est maintenue constante par deux mécanismes de régulation: l’un nerveux, l’autre humoral.
Régulation nerveuse
Les centres vasomoteurs sont situés dans la partie antérieure du bulbe pour les centres vasoconstricteurs et dans la région postérieure du bulbe pour les centres vasodilatateurs. On trouve également des centres vasoconstricteurs dans la moelle cervicale.
La régulation centrale met en jeu des mécanismes cholinergique, adrénergique et angiotensinergique. Au niveau central, l’acétylcholine et l’angiotensine sont tachycardisantes et hypertensives, la noradrénaline est bradycardisante et hypotensive.
Le noyau du tractus solitaire dans le bulbe est particulièrement sensible aux variations de noradrénaline.
L’influx nerveux est transmis par les fibres motrices sympathiques vasoconstrictrices et les fibres parasympathiques vasodilatatrices.
Les centres vasomoteurs sont commandés par les variations de la pression artérielle au niveau des zones barosensibles du glomus carotidien et des barorécepteurs cardio-aortiques. Les afférences sont conduites respectivement par les nerfs de Hering et de Ludwig-Cyon.
Au niveau des centres, la stimulation des récepteurs adrénergiques alpha détermine une hypotension et la stimulation des récepteurs adrénergiques bêta une hypertension. Le blocage des récepteurs adrénergiques bêta entraîne une diminution de l’élévation de pression artérielle provoquée par stimulation électrique des centres.
L’angiotensine II joue un rôle de médiateur nerveux dans le cortex limbique, le thalamus, la formation réticulée, la zone vagale du bulbe, le mésencéphale ventral, la zone périventriculaire du pont et du bulbe (aqueduc de Sylvius, area postrema). Elle stimule les fibres nerveuses sympathiques, provoque, d’une part, une tachycardie et, d’autre part, une augmentation de la résistance vasculaire périphérique dont la résultante est une élévation de la pression artérielle.
Cette action est attribuée à l’activation du récepteur AT1 de l’angiotensine II, couplé à une protéine Gq, laquelle active la phospholipase C avec formation d’inositol triphosphate (IP3) et de diacylglycérol (DAG). L’IP3 mobilise le calcium du réticulum endoplasmique et contribue à la contraction des fibres lisses vasculaires. Le DAG intervient dans la croissance cellulaire et la synthèse protéique par activation d’une protéine-kinase C. Le rôle du récepteur AT2 de l’angiotensine II est mal connu.
Régulation humorale
La pression artérielle est sous la dépendance du pH et de la teneur en oxygène et en gaz carbonique au niveau des centres vasomoteurs et dans le sinus carotidien. Une acidification ou une augmentation de CO2 entraînent une hypertension par accélération cardiaque et par augmentation de la résistance vasculaire périphérique.
La pression artérielle est maintenue par la sécrétion constante d’adrénaline par la médullosurrénale.
La vasopressine est sécrétée par la glande posthypophyse.
L’angiotensine est formée par l’action d’une endopeptidase, la rénine, sur une α 2 globuline du plasma, l’angiotensinogène qui est synthétisée dans le foie. La rénine est sécrétée par les cellules épithélioïdes juxta-glomérulaires (appareil de Gurmastich) dans le rein. La figure 27.1 décrit les étapes de la biosynthèse et de la dégradation de l’angiotensine.
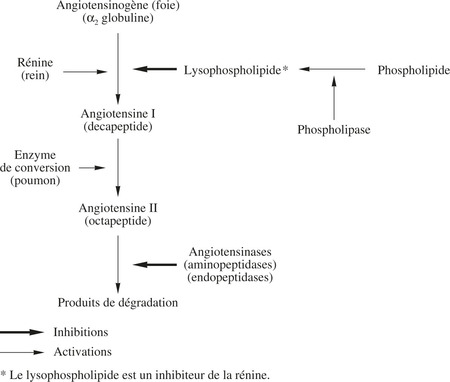 |
| Fig. 27.1 Biosynthèse et dégradation de l’angiotensine II. |
L’enzyme de conversion transforme l’angiotensine I en angiotensine II; elle inactive la bradykinine hypotensive (voir p. 325).
Une sténose de l’artère rénale provoque une libération accrue de rénine qui induit une augmentation de la formation d’angiotensine II.
L’angiotensine I est peu active mais l’angiotensine II est une puissant vasoconstricteur artériolaire, dix fois plus actif que la noradrénaline. Elle libère l’adrénaline de la médullosurrénale, stimule la sécrétion d’aldostérone par la corticosurrénale, réduit l’excrétion urinaire du sodium.
Au niveau central, elle active le système nerveux sympathique et induit la libération d’hormone antidiurétique par la glande posthypophyse.
HYPERTENSION ARTÉRIELLE (HTA)
L’hypertension artérielle se manifeste sans cause apparente (hypertension essentielle) ou à la suite de plusieurs troubles (hypertensions secondaires).
L’hypertension artérielle, à son début, ne s’accompagne d’aucune perturbation biologique. Les taux sanguins de catécholamines, de rénine, d’électrolytes sont normaux. L’élimination urinaire des électrolytes, le débit urinaire, l’anatomie rénale sont normaux. Néanmoins, la résistance vasculaire périphérique est plus élevée par vasoconstriction permanente avec un débit et une fréquence cardiaques normaux. À la longue, l’hypertension va provoquer des lésions vasculaires dans les reins, lésions qui vont accroître l’hypertension déjà installée donnant à celle-ci le caractère d’hypertension réno-vasculaire.
Les vaisseaux artériels sont dits résistifs, les vaisseaux veineux capacitifs. La dilatation des artères détermine la diminution de la postcharge ventriculaire. La dilatation des veines induit la baisse de la précharge ventriculaire.
Les hypertensions secondaires surviennent dans les phéochromocytomes, adénomes de la médullosurrénale, qui sécrètent en grande quantité de l’adrénaline et de la noradrénaline, dans les glomérulonéphrites et les pyélonéphrites chroniques, dans les états d’hypernatrémie par rétention du sodium dans le liquide extracellulaire, dans les états d’hyperréflectivité des zones barosensibles sinocarotidiennes et cardio-aortiques.
Dans les états hypertensifs, interviennent la fréquence et le débit cardiaques, le volume sanguin, la résistance vasculaire périphérique.
Chez le jeune, l’hypertension peut être modérée, inconstante, labile; elle est provoquée par une augmentation, par tachycardie, du débit cardiaque et par augmentation de la résistance vasculaire. L’équilibre réflexogène est déplacé vers le haut.
L’hypertension réno-vasculaire est observée dans la sténose fibreuse ou athéromateuse ou dans l’anévrisme d’une artère rénale ou d’une de ses branches; elle est due à une élévation de la résistance vasculaire périphérique, le volume sanguin et le débit cardiaque restant constants en valeur absolue. Le fonctionnement des zones réflexogènes est intègre.
L’hypertension artérielle est constatée dans le syndrome de Cushing (hypercorticisme) et dans le syndrome de Conn (adénome sécrétant de la corticosurrénale). La sécrétion excessive de cortisol et d’aldostérone détermine la rétention de sodium, l’hypervolémie, la contraction des fibres lisses artériolaires et l’élévation de la résistance vasculaire périphérique. Les zones réflexogènes sont déréglées.
Certaines familles présentent héréditairement une propension à l’hypertension artérielle.
Au-dessus de 95mmHg à la diastole et de 160mmHg à la systole, s’installe l’hypertension artérielle.
PRINCIPAUX ANTIHYPERTENSEURS
Plusieurs groupes pharmacologiques sont utilisés dans l’hypertension. À côté de sédatifs nerveux tels que les barbituriques ou les tranquillisants, on classe les antihypertenseurs actifs sur le système nerveux adrénergique, les antihypertenseurs par action sur la fibre lisse vasculaire, les antihypertenseurs par action sur la diurèse. Certains antihypertenseurs peuvent être associés.
Nous énumérerons ci-après les principaux antihypertenseurs déjà étudiés dans les groupes pharmacologiques.
Antihypertenseurs actifs sur le système adrénergique
Par diminution de la noradrénaline endogène ou par blocage de la transmission sympathique, on diminue l’hypertension.
Clonidine. Catapressan
La clonidine stimule les récepteurs adrénergiques alpha du bulbe et de la moelle épinière. Elle inhibe au niveau central le tonus sympathique. Le débit et le rythme cardiaque sont diminués alors que la résistance vasculaire périphérique n’est pas modifiée. Elle est administrée aux doses orales de 0,15 à 0,6mg/j.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree


