11. Anti-inflammatoires stéroïdiens et non stéroïdiens
Introduction – Généralités
Anti-inflammatoires non stéroïdiens
Les anti-inflammatoires non stéroïdiens sont des médicaments symptomatiques à action rapide qui ont des propriétés antalgiques, antipyrétiques et anti-inflammatoires.
C’est une des classes médicamenteuses les plus prescrites, et les plus largement utilisées sans prescription en France.
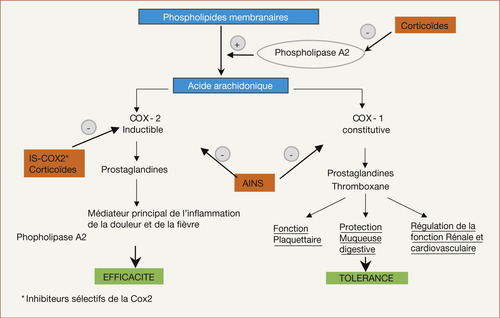
Malgré leur hétérogénéité chimique, ils ont un mode d’action commun : diminution de la production tissulaire des prostaglandines (PG) et thromboxanes (TX), par inhibition de la cycloxygénase dont il existe deux principales isoformes (COX-1 et COX-2) (figure 11.1).
La figure 11.1 illustre le mécanisme d’action, en version très simplifiée, des AINS et des corticoïdes.
Les prostaglandines ont une action purement locale, mais leur distribution dans tout l’organisme leur permet d’intervenir dans de nombreux processus physiologiques et pathologiques. Leur production peut être stimulée dans certaines conditions, en particulier lors de processus inflammatoires.
Les effets indésirables des AINS sont centrés sur les complications digestives, rénales et cardiaques. Ces effets indésirables ont été longuement rediscutés, tant pour les AINS classiques que pour les inhibiteurs sélectifs de la COX-2 (coxibs). Ils ont conduit à plusieurs évaluations et recommandations qui sont rappelées (et donc opposables) sur le site de l’Afssaps.
Anti-inflammatoires stéroïdiens ou corticoïdes
Les anti-inflammatoires stéroïdiens (AS) ou corticoïdes sont des dérivés synthétiques des hormones naturelles – cortisol et cortisone – dont ils se distinguent par un pouvoir anti-inflammatoire plus marqué et, à l’inverse, un moindre effet minéralocorticoïde.
Les AS sont également des médicaments à action rapide qui possèdent des propriétés anti-inflammatoires et immunomodulatrices.
Le mécanisme d’action passe par une inhibition de la phospholipase A2 (figure 11.1), ce qui explique qu’il n’y a pas d’augmentation des leucotriènes.
Les effets indésirables des AS sont centrés sur les complications métaboliques, osseuses et infectieuses.
Modes d’action (figure 11.1)
Pour résumer, les phospholipides des membranes cellulaires donnent naissance à l’acide arachidonique par la phospholipase A2. Cet acide arachidonique va être transformé par la lipo-oxygénase en leucotriènes et par les cycloxygénases en thromboxane A2 et en différentes prostaglandines.
Les leucotriènes sont, entre autres, impliqués dans les phénomènes allergiques.
Les différentes prostaglandines (PGE2, PGF2, etc.) vont avoir des actions variables selon les tissus où elles sont synthétisées, comme expliqué dans le tableau 11.1, et vont intervenir dans la production d’une réponse inflammatoire. Le blocage de leur production par les AINS donnera donc l’effet en miroir de celui des prostaglandines.
| « Tissus » | Enzyme impliquée | Effets des prostaglandines | Effets des AINS |
|---|---|---|---|
| SNC | Élévation du seuil auquel les régulations hypothermisantes se déclenchent | Antipyrétique | |
| Douleur | Transmission de l’influx douloureux | Antalgique | |
| Plaquettes | Cox-1 | Via prostacycline antiagrégant Via thromboxane proagrégant | Antiagrégant |
| Estomac | Cox-1 | Inhibition des sécrétions acides + augmentation de la sécrétion de mucus | Ulcérogène |
| Système vasculaire | Cox-1 | Vasodilatation | Vasoconstriction |
| Rein | Cox-1 | Si déplétion hydroélectrolytique, vasodilatation préglomérulaire | Risque d’augmentation de la créatininémie |
| Bronches | ? | Bronchodilatation | Bronchoconstriction |
| Inflammation | Cox-2 | Douleur, rougeur, chaleur | Anti-inflammatoire |
| Réparation tissulaire | Cox-2 | Cicatrisation (d’un ulcère, d’une colite, entre autres) | Retarde la cicatrisation tissulaire, favorise le risque de perforation et de saignement |
| Utérus | Contraction | Retarde ou diminue les contractions utérines douloureuses des règles ou de l’accouchement | |
| Canal artériel chez le bébé | Conservation de l’ouverture (in utero) | Fermeture in utero du canal artériel |
Les corticoïdes inhibent préférentiellement la phospholipase A2 et vont donc bloquer la production de leucotriènes et de prostaglandines alors que les AINS vont bloquer les cycloxygénases.
Indications
Indication des AINS
Les messages clés sont que :
– les AINS ne traitent que le symptôme, et pas la cause, donc en dehors de cas très particuliers, il faut cesser de prendre l’AINS très rapidement après que les symptômes ont disparu ;
– la meilleure posologie est la plus faible donnant un soulagement symptomatique.
Les AINS peuvent être classés en fonction de la nature chimique de leur molécule et/ou de leurs propriétés pharmacologiques. Cette classification est rappelée dans le tableau 11.2.
| Molécules | Noms commerciaux 1 |
|---|---|
| Salicylés Acide acétylsalicylique ou aspirine et dérivés | Aspirine, Aspégic, Salipran |
| Pyrazolés Phénylbutazone | Butazolidine |
| Indoles Indométacine Sulindac | Indocid Arthrocine |
| Arylcarboxyles Acide tiaprofénique Alminoprofène Diclofénac Étodolac Flurbiprofène Ibuprofène Kétoprofène Naproxène | |
| Surgam Minalfène Voltarène Lodine Cebutid Brufen, Nureflex, Advil, etc. Profénid, etc. Apranax, Naprosyne | |
| Oxicams Méloxicam Piroxicam Ténoxicam | Mobic Feldène, etc. Tilcotil |
| Fénamates Acide niflumique Acide méfénamique | Nifluril Ponstyl |
| Sulfonanilide Nimésulide | Nexen |
| Inhibiteurs de la COX-2 Célécoxib Étoricoxib | Celebrex Arcoxia |
De plus, il existe une sensibilité individuelle de chaque patient pour les différentes molécules.
Il est donc nécessaire de consulter le dictionnaire Vidal pour connaître le libellé exact des indications reconnues à chaque spécialité. Il existe schématiquement quatre types d’AINS :
– phénylbutazone (liste I) : du fait des risques toxiques, notamment médullaires (agranulocytose), réservée aux accès microcristallins et aux poussées aiguës des rhumatismes abarticulaires, pour une durée inférieure à 7 jours, et aux spondylarthropathies inflammatoires, après échec d’autres AINS réputés moins nocifs. Elle nécessite une surveillance particulière (hémogramme, fonction rénale, enzymes hépatiques). Ce produit n’a plus guère d’indications en pratique quotidienne ;
– autres AINS de la liste I : généralement destinés à l’ensemble des affections rhumatologiques douloureuses ou invalidantes (rhumatismes inflammatoires aigus ou chroniques, arthroses, tendinites, bursites, radiculalgies aiguës) ;
– AINS de la liste II : susceptibles d’être autorisés dans les indications précédentes et en traumatologie (entorses), ORL et stomatologie (sinusites, otites, douleurs dentaires), gynécologie (dysménorrhées primitives, ménorragies fonctionnelles), urologie (coliques néphrétiques) et dans les états fébriles. Cela concerne les dérivés arylcarboxyliques et la plupart des fénamates ;
– AINS hors liste : AINS faiblement dosés (la dose antalgique est généralement inférieure de moitié à la dose anti-inflammatoire), ne nécessitant pas d’ordonnance, utilisés dans le traitement symp- tomatique des affections douloureuses ou fébriles, tels que l’ibuprofène 200 mg (dose maximale : 1,2 g/j), le kétoprofène 25 mg (dose maximale : 75 mg/j) ou certaines spécialités d’aspirine (dose maximale : 3 g/j chez l’adulte et 2 g/j chez le sujet âgé). Ce sont généralement des produits de prescription médicale facultative.
En Pratique
• Administration en une prise unique
En fonction de la durée de leur demi-vie plasmatique ou de leur forme galénique (à libération prolongée).
• Traitement d’attaque
3 à 7 jours en fonction de l’intensité des signes cliniques.
• Association de deux AINS à éviter
L’efficacité n’est pas meilleure
Les effets indésirables s’additionnent.
• Prescription de gastroprotecteurs
Pas systématique, en fonction des facteurs de risque.
En cas d’effets indésirables mineurs (brûlures, douleurs).
Deux classes de molécules : inhibiteurs de la pompe à protons (IPP, comme l’oméprazole) et misoprostol (Cytotec). Éviter l’emploi d’un AINS chez l’ulcéreux, sinon le traitement simultané de l’ulcère est indispensable.
• Chez les sujets à risque
• Dans les pathologies mineures
Formes locales d’AINS substituées aux formes orales ou injectables.
• Voie injectable
Éventuellement plus grande rapidité d’action lors de la première injection, car s’affranchissant de la phase de résorption digestive et supprimant l’effet de premier passage hépatique.
Cette voie doit être limitée aux tout premiers jours du traitement.
• Chez les sujets âgés de plus de 70 ans
– Réduire les doses en fonction du poids.
– Éviter les molécules à demi-vie longue.
– S’assurer impérativement que la clairance de la créatinine (formule de Cockcroft ou abaque Kampman) est supérieure à 30 mL/min avant de commencer le traitement.
– Prescrire un protecteur gastroduodénal efficace (IPP).
– Surveiller la pression artérielle si le sujet est hypertendu, ainsi que la prise de poids et la survenue d’œdèmes des membres inférieurs.
• Chez l’enfant, les posologies conseillées sont de 1 à 3 mg/kg/j pour l’indométacine, 10 mg/kg/j pour le naproxène, et de 2 mg/kg/j pour le diclofénac.
• La prescription d’AINS doit être évitée chez les sujets à risque d’insuffisance rénale aiguë fonctionnelle.
Indications des corticoïdes
GÉNÉRALITÉS
Comme c’est le cas avec les AINS, les corticoïdes sont un traitement symptomatique, ils ne guérissent pas la cause. Ils sont utilisés :
– en doses massives et en traitements brefs dans les pathologies inflammatoires et immunitaires aiguës et les urgences, telles que (liste non exhaustive) :
• rejets aigus de greffe,
• état de mal asthmatique,
• hypersensibilité immédiate et chocs anaphylactiques ;
– en doses modérées ou minimales en traitements prolongés, dans les pathologies chroniques, telles que (liste non exhaustive) :
• maladies auto-immunes : lupus érythémateux disséminé, hépatites et thyroïdites auto-immunes,
• vascularites sévères : périartérite noueuse, granulomatose de Wegener, maladie de Horton, maladie de Behçet, maladie de Churg et Strauss, vascularites allergiques systémiques,
• maladies inflammatoires : colites inflammatoires (maladie de Crohn et rectocolite ulcéro- hémorragique), atteintes rhumatismales : polyarthrite rhumatoïde, artérites : maladie de Horton,
• prévention des rejets de greffe (deuxième choix),
• asthme sévère.
– Dans ces cas, l’utilisation des corticoïdes est à mettre en balance avec la fréquence et la gravité de leurs effets indésirables. La posologie minimale active sera systématiquement recherchée, tout en gardant à l’esprit qu’il n’y a pas de seuil de sécurité pour la survenue d’effets indésirables. Dès que la maladie est contrôlée, il faut mettre en place une diminution progressive pour essayer d’arrêter le traitement en évitant une reprise évolutive ;
– localement (liste non exhaustive) :
• en traitement aigu, souvent avec des dérivés puissants mais à propriétés hormonales importantes, en cas d’allergie en dermatologie, ophtalmologie, ORL (eczéma, conjonctivites entre autres) ;
• en traitement prolongé, dans le traitement de fond de la maladie asthmatique, par inhalation ;
RÈGLES DE PRESCRIPTION
Lors d’un traitement court, les risques sont minimes et en dehors de la recherche, par l’interrogatoire, de contre-indications, on peut se passer d’un bilan.
En revanche, la prescription d’un traitement prolongé est plus contraignante.
Le bilan préalable (tableau 11.3) cherche à prévenir les complications correspondant à la décompensation, du fait des corticoïdes, d’affections sous-jacentes.
| Examens | Biologie |
|---|---|
| Poids Pression artérielle Recherche de foyers infectieux (principalement ORL, stomatologie, etc.) Électrocardiogramme IDR (intradermoréaction) à la tuberculine Radiographie pulmonaire | Hémogramme Ionogramme sanguin Glycémie à jeun Bilan lipidique Examen parasitologique des selles (séjour récent ou patient originaire d’une région tropicale). Autres examens en fonction du contexte |
Il n’y a pas de contre-indication formelle au traitement par corticoïde si l’indication est incontestable (notion de rapport bénéfice/risque).
Effets indésirables et leur prise en charge
Effets indésirables des AINS
Tous les AINS exposent aux mêmes complications, résultant de leur action systémique. La survenue des effets indésirables dépend avant tout de la dose et de la durée d’utilisation, du terrain ainsi que des médicaments associés.
Ces effets indésirables surviennent dans 10 à 25 % des cas.
Les AINS représentent environ 5 %> des prescriptions et 20 %> des effets indésirables rapportés.
EFFETS INDÉSIRABLES DIGESTIFS
Manifestations fonctionnelles
Il peut s’agir de dyspepsie, gastralgie, nausées, diarrhées. Fréquentes et rapidement résolutives à l’arrêt du produit, elles sont en général sans gravité particulière.
Ulcérations et ulcères gastro-intestinaux
L’incidence moyenne est de 1/1 000 malades par an.
Il existe des facteurs de risque pour les ulcères induits par les AINS :
– âge (> 60 ans) ;
– Helicobacter pylori (inconstant) ;
– posologie élevée, multiples AINS ;
– association avec de l’aspirine à faible dose, d’autres antiagrégants plaquettaires, les AVK ou les corticoïdes.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree