Chapitre 7. Tuberculose
Lionel Donato
Un vieux compagnon de route…
Le séquençage ADN du «complexe tuberculosis» a récemment permis de redresser certaines idées reçues sur les relations entre le genre humain et les mycobactéries responsables de la tuberculose (TB). Elles descendraient toutes d’un ancêtre commun âgé de 3 millions d’années, contemporain des premiers hominidés vivant en Afrique de l’Est. Un seul de ses clones, strictement lié à l’homme, se serait dispersé au cours des grands flux migratoires intercontinentaux. Des archéologues turcs ont ainsi pu mettre en évidence des traces évocatrices de méningite tuberculeuse sur l’os frontal d’un Homo erectus vieux de 500 000 ans. Le complexe tuberculosis se serait différencié il y a 40 000 ans, au moment où l’homme moderne (sapiens) quitte le berceau africain. La diversification des lignées vers Mycobacterium tuberculosis (strictement interhumain) et les autres espèces de mycobactéries (touchant les vertébrés supérieurs et plus occasionnellement l’homme) semble avoir eu lieu en Asie Mineure il y a 10 000 ans, contemporaine de la domestication animale. L’analyse de l’évolution du génome mycobactérien plaide pour une transmission de l’homme à l’animal, et non le contraire, comme on l’a d’abord pensé. On suppose que la migration vers le nord de nos ancêtres africains, vraisemblablement mélanodermes, est allée de pair avec une baisse de synthèse de vitamine D et une diminution consécutive des défenses immunitaires. Les regroupements humains et animaux ont ensuite favorisé l’expansion de la maladie, comme en attestent les traces de TB osseuse – et de rachitisme – mises en évidence sur de nombreux fossiles datant du néolithique1. Il y a fort à parier que le bacille de Koch (BK), en accompagnant les grands groupes migrateurs, a pu modifier leur équilibre démographique de manière significative.
Très attaché à l’homme, le BK s’invite partout et dépasse largement le cadre médical de la phtisiologie. Instrument de pouvoir politique (Louis IX touchant les écrouelles), source d’inspiration littéraire2, facteur d’architecture dédiée (aériums, pavillons de tuberculeux) et d’urbanisme (villes thermales), il a généré une industrie spécifique (crachoirs, panneaux émaillés «ne pas cracher dans l’escalier»). Il a des timbres-poste, des affiches et des slogans, des martyrs (Thérèse de Lisieux), un carnet mondain3, et suscite même l’intervention divine (saint Ulrich). Au XIXe siècle, au cours duquel il profite d’une nouvelle expansion démographique, on entre en phtisiologie un peu comme en religion; les médecins et infirmières de sanatorium crachent du sang autant que leurs patients, prix de leur engagement professionnel. Au XXe siècle, il connaît une inquiétude passagère avec la découverte du BCG (bacille de Calmette et Guérin) et des tuberculostatiques, largement compensée par les guerres modernes, les famines à grande échelle, les inégalités géopolitiques et sociales. Au début du XXIe siècle, il infecte le tiers de la population mondiale et atteint l’incidence record d’un nouveau cas par seconde. On est en droit de supposer que son éradication sera à l’image de son apparition, liée à celle du genre humain.
Contamination des enfants et épidémiologie de la tuberculose en France métropolitaine
TuberculoseépidémiologieLa primo-infection se fait par inhalation de BK en suspension dans l’air expectoré par un adulte ou, plus rarement, un adolescent bacillifère, vivant généralement dans l’entourage direct de l’enfant. La contagiosité des cas pédiatriques étant beaucoup plus faible que chez l’adulte, la transmission d’un enfant à l’autre est exceptionnelle. La contamination digestive par le lait de vache a disparu du paysage hexagonal depuis longtemps, et la contamination maternofœtale est devenue très rare. Après inhalation, le BK se multiplie lentement dans les alvéoles pulmonaires sous la forme d’un petit foyer rond (chancre d’inoculation, alias nodule primaire). Il est ensuite transporté dans les lymphatiques péribronchiques jusqu’aux ganglions hilaires ou latérotrachéaux, où les macrophages qui l’ont phagocyté le présentent aux cellules T pour étude de son répertoire antigénique. L’infection reste à ce stade complètement asymptomatique et l’hypersensibilité retardée (HSR) à la tuberculine n’est pas encore acquise. Elle mettra en moyenne 6 semaines à se développer (phase antéallergique). À partir de là, plusieurs schémas évolutifs sont possibles :
• guérison apparente, sans émergence de symptôme clinique ni radiologique : c’est l’infection tuberculeuse latenteInfectiontuberculeuse (ITL), définie par le virage isolé de l’intradermoréaction (IDR) à la tuberculine. Quelques BK intraganglionnaires peuvent persister à l’état quiescent et se réactiver à l’âge adulte, TB dite secondaire dont l’expression clinique et la contagiosité diffèrent des formes pédiatriques. Elle justifie le dépistage et le traitement systématique de l’ITL;
• multiplication intraganglionnaire avec nécrose centrale (caséum) au sein de laquelle il n’y a plus d’activité macrophagique, et donc susceptible de disséminer dans l’organisme ou à l’extérieur (contagiosité). Les adénopathies peuvent fistuliser dans les voies aériennes : perforation gangliobronchique qui ensemence le poumon, les voies aérodigestives supérieures et le tube digestif. La dissémination lymphohématogène par le canal thoracique est également possible, avec un tropisme particulier pour les méninges et les séreuses. C’est la tuberculose maladie (TBM);
• le nodule primaire peut également évoluer, infiltrant à bas bruit le parenchyme adjacent et/ou la plèvre : pneumonie froide, atteinte pleurale (TBM également). L’excavation nécrotique sous forme de cavernes apicales, beaucoup plus rare que chez l’adulte, peut être observée chez l’adolescent et correspond plus vraisemblablement à une forme précoce de TB secondaire (dite «postprimaire»).
En France, la majorité des enfants «sujets contact», c’est-à-dire exposés à un «cas index» contaminateur, reste au stade d’ITL. Le passage à la TBM dépend de nombreux facteurs : contagiosité du cas index, pathogénicité de la souche, importance de l’exposition, conditions de vie (promiscuité, exiguïté des logements), statut immunitaire et vaccinal de l’enfant, facteurs génétiques propres (certains phénotypes HLA [human leukocyte antigen]). Le cas index type est un parent direct, porteur de cavernes parenchymateuses et dont l’examen mycobactériologique du sputum est positif. Dans ces conditions, le risque de contamination a pu être corrélé à une durée moyenne de contact supérieure à 2 h/jour avec proximité nocturne (même chambre ou lit).
L’enfant d’âge préscolaire – caractérisé par ses défenses immatures et sa dépendance parentale – est un sujet contact de choix. Les enfants immunodéficients (VIH [virus de l’immunodéficience acquise], greffés), très surveillés, sont de ce fait rarement infectés. La malnutrition reste probablement le facteur de risque le plus important et joue un rôle majeur dans les pays en voie de développement où le profil de la TB infantile est complètement différent de celui que nous connaissons. En France, les formes graves – méningite tuberculeuse, miliaireMiliaire, séquelles pulmonaires ou ostéoarticulaires – se dénombrent à quelques cas par an et la mortalité infantile est quasi nulle.
La déclarationTuberculosedéclaration (anonyme) étant théoriquement obligatoire, la tuberculose fait l’objet d’une surveillance serrée par le biais des Directions départementales des affaires sanitaires et sociales (DDASS) (les Agences régionales de santé (ARS) prennent le relais) et des Centres de lutte antituberculeuse (CLAT). En réalité, si les cas de TBM sont assez systématiquement déclarés, il n’en va pas de même pour les cas d’ITL dont la prévalence réelle n’est pas connue. Les données transmises par l’Institut national de veille sanitaire (InVS) sur la TBM donnent néanmoins un bon aperçu de la situation. Tous âges confondus, son incidence n’a cessé de chuter (fig. 7.1), avec toutefois une tendance à la hausse essentiellement observée chez l’adulte depuis 2007. La Région Île-de-France, zone de transit et de forte densité humaine, concentre 40 % du total des cas déclarés. Les migrants ont un risque de développer une TBM 8 fois supérieur à celui des personnes nées en France métropolitaine, avec de fortes disparités selon l’origine géographique – le record venant de l’Afrique subsaharienne, avec un risque multiplié par 30. Les enfants de moins de 15 ans représentent 6 % du total, dont près de la moitié avant 5 ans. On relève une disparité des tranches d’âge selon les régions, les grands enfants semblant concentrés en Île-de-France.
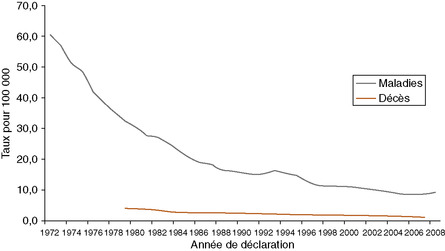 |
| Fig. 7-1 Morbidité et mortalité* liées à la tuberculoseTuberculosemorbidité et mortalité, France métropolitaine, 1972–2008. * Tuberculose en cause principale de décès. Sources : InVS (déclaration obligatoire), Inserm (CépiDc). |
La majorité des enfants infectés sont nés en France de parents étrangers, ces derniers déclarant généralement une TBM dans les 2 ans qui suivent leur arrivée (fig. 7.2). Sur 292 cas déclarés chez l’enfant de moins de 15 ans en 2008, 190 sont nés en France et 88 sont nés à l’étranger (14 non renseignés).
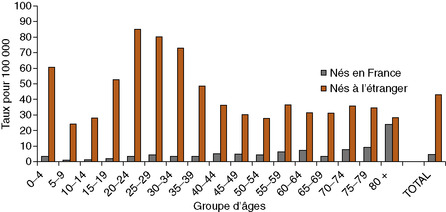 |
| Fig. 7-2 Source : InVS, déclaration obligatoire de tuberculose. |
Certains circuits d’adoption méritent une attention particulière liée à la situation sanitaire catastrophique des orphelinats dans les pays en voie de développement (Amérique Latine, Asie du Sud-Est). Fait récent et pas encore chiffré, les flux migratoires en provenance d’Europe de l’Est sont en train de modifier le profil de la TB de manière assez préoccupante en important des souches multirésistantes (Tchétchénie).
IDR à la tuberculine (test de Mantoux)
IDRà la tuberculineTuberculoseIDR à la tuberculineMantoux, test deSeule manifestation de la primo-infection dans la majorité des cas français, ce test simple reste fondamental pour le diagnostic. La tuberculine Seibert ou PPD (purified protein derivative) est actuellement la seule disponible en France. La tuberculine Mérieux® n’est plus fabriquée, ainsi que les solutions pour scarification (cutiréaction), les formes timbre et multipuncture (par exemple Monotest®). La PPD est présentée sous forme de solution prête à l’emploi dosée à 50 unités/ml (Tubertest®), pour injection intradermique stricte de 5 U. Sa réalisation demande un certain degré d’entraînement particulièrement chez le jeune enfant dont l’épiderme est fin, avec risque de faux négatif par injection hypodermique malencontreuse (encadré 7.1). L’anesthésie locale en patch ne modifie pas la réaction.
Encadré 7.1
• Face antérieure de l’avant-bras
• Segment de membre fermement immobilisé à deux mains par un aide
• Aiguille fine pour IDR, biseau tourné vers le haut
• Peau du site d’injection tendue entre deux doigts
• Pénétration prudente de la couche cornée en «becquant» vers le haut de manière à rester superficiel (le biseau doit rester visible par transparence)
• Injection d’une faible quantité visant à soulever l’épiderme
• Pénétration plus profonde de l’aiguille dans la cloque ainsi formée
• Complément d’injection pour un volume total de 1/10e ml
• Critères de bonne injection intradermique :
– cloque blanche et bien limitée en périphérie
– peau d’orange
– absence de saignement
• Marquage de la zone injectée au stylo-bille
Le grattage doit être évité pendant le délai qui sépare l’injection de la lecture : couverture par un sparadrap hypoallergénique pendant 24 h (réaction prurigineuse précoce), ongles coupés à ras, manches longues. Le non-respect de ces règles simples expose au risque de faux positif par lichénification ou surinfection staphylococcique. Une réaction érythémateuse survenant avant la 48e heure n’a aucune valeur diagnostique. On mesure le diamètre d’induration à la 72e heure par palpation douce (yeux fermés) avec la pulpe de l’index et marquage au stylo. Le résultat doit être consigné dans le carnet de santé. Classiquement, l’IDR peut être lue entre J3 et J5. Les recommandations originaires d’outre-Atlantique indiquent toutefois une lecture entre 48 et 72 h en précisant que l’induration diminue au-delà du 3e jour, fait peu vraisemblable en cas d’infection vraie où elle persiste souvent assez longtemps (jusqu’à plusieurs semaines). De plus, la réaction a tendance à être plus tardive en cas de contact récent avec une souche sauvage ou vaccinale (jeune enfant).
Chez l’enfant de moins de 15 ans, l’interprétation de la mesure dépend du contexte et du statut vaccinal; elle est résumée sur le tableau 7.1. La classification de Palmer et Edwards, fondée sur une large expérience de phtisiologues de l’après-guerre, est absente des recommandations actuelles. Elle apporte pourtant des renseignements intéressants :
| IDR : intradermoréaction. | ||||
| < 5 mm | 5–9 mm | 10–14 mm | ≥15 mm | |
|---|---|---|---|---|
| BCG datant de moins de 10 ans | IDR négative | IDR post- vaccinale | Zone de doute | IDR positive |
| Non vacciné, ou BCG >10 ans | IDR négative | Zone de doute | IDR positive | IDR positive |
| Tous les enfants | Virage = augmentation ≥10 mm IDR à au moins 2 mois et moins de 2 ans d’intervalle = infection tuberculeuse | |||
| Tous les enfants | IDR phlycténulaire = infection tuberculeuse | |||
• type I : réaction phlycténulaire, croûteuse ou nécrotique;
• type II : induration franche, saillante et visible;
• type III : induration plane à limite floues;
• type IV : induration accessible à une palpation attentive (yeux fermés).
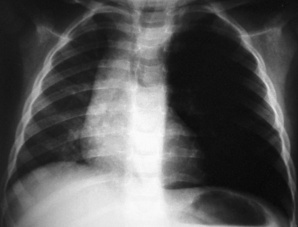
La quantification du résultat combine ces aspects au diamètre d’induration (par exemple type II/ 20 mm). Seuls les types I et II correspondent à une infection tuberculeuse, latente ou patente (fig. 7.3, 7.4 et 7.5).
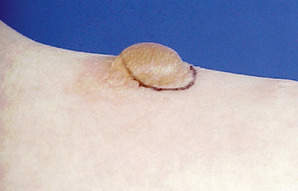 |
| Fig. 7-3 |
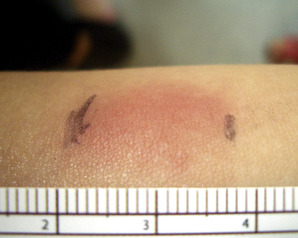 |
| Fig. 7-5 IDR de type IIIDRà la tuberculine. L’induration, marquée au stylo après palpation, est mesurée à 18 mm. |
Quel que soit le statut vaccinal, une IDR phlycténulaire ou le virage, défini par l’augmentation de plus de 10 mm entre deux IDR réalisées à 2 à 3 mois d’intervalle, permettent d’affirmer sans équivoque l’infection tuberculeuse.
Il existe une zone de doute liée aux réactions croisées entre les différentes espèces de mycobactéries, témoignant soit d’une allergie postvaccinale (BCG), soit d’un contact récent avec une mycobactérie atypique, soit encore d’un test réalisé en phase antéallergique d’une infection tuberculeuse. La conduite à tenir dépend alors du contexte : en cas d’exposition franche à un cas index4 et/ou de très jeune enfant, cette zone de doute se transforme en intention de traiter (voir paragraphe «Conduite à tenir chez un sujet contact»); dans les autres cas, l’IDR est refaite 2 à 3 mois plus tard pour voir si le diamètre d’induration augmente.
Réalisée dans de bonnes conditions, une IDR positive permet donc d’affirmer le contact avec une mycobactérie : complexe tuberculosis (Mycobacterium tuberculosis, M. bovis et M. africanum); BCG; ou mycobactérie atypique (M. avium, M. intracellulare, etc.). Les mycobactéries atypiques donnent un diamètre d’induration inférieur à celui du BK et du BCG. Elles sont généralement asymptomatiques, ou donnent parfois des adénopathies périphériques (cervicales); l’atteinte médiastinopulmonaire est exceptionnelle. En cas de doute, des IDR multiples aux antigènes des mycobactéries atypiques5 peuvent être proposées, et leur diamètre est comparé à celui de la tuberculine; on tient alors compte de l’antigène qui produit l’induration la plus large.
Le diamètre d’induration post-BCG diminue avec le temps; au-delà de 10 ans, les critères d’interprétation sont les mêmes que chez un sujet non vacciné.
À l’inverse, la négativité de l’IDR ne permet pas d’exclure un contact avec une mycobactérie. Les facteurs d’anergie tuberculinique, liés à une altération de l’immunité cellulaire, sont multiples :
• virose évolutive : rougeole, oreillons, varicelle, VIH, mononucléose infectieuse (MNI), grippe, etc.;
• vaccination récente par un vaccin vivant atténué; pour un ROR (rougeole, oreillons, rubéole), il est par exemple recommandé soit de réaliser l’IDR en même temps, soit de la différer de 4 à 6 semaines;
• traitement immunosuppresseur, corticothérapie;
• mauvais état général, dénutrition, sepsis, intervention chirurgicale, stress;
• lymphome malin, leucémie, sarcoïdose (pas exceptionnelle chez l’enfant);
• certaines formes suraiguës de TBM : miliaireMiliaire, pneumopathie extensive, méningo-encéphalite;
• phase antéallergique : l’IDR peut mettre jusqu’à 6 à 10 semaines pour se positiver après un contage;
• défaut technique d’injection ou de lecture, conservation inadéquate de la tuberculine (à stocker au frais et dans l’obscurité).
Indépendamment de tous les facteurs précités, on estime que 5 à 10 % de la population générale présente une anergie tuberculinique spontanée et définitive, se manifestant aussi bien au cours d’une TB caractérisée qu’après BCG. L’HSR à la tuberculine semble influencée par des facteurs génétiques (familles à tests «négatifs»).
La recherche d’un standard diagnostique s’oriente vers des tests immunologiques plus performants que l’IDR. Il n’y a pas de réponse anticorps fiable (sérologie) dans la TB; la réponse cellulaire peut être mesurée in vitro par la production lymphocytaire d’interféron γ (IFN-γ) en présence d’antigènes spécifiques du complexe tuberculosis (Quantiféron®, T-Spot TB®; hors nomenclature). Contrairement à ceux de la tuberculine, ces antigènes sont absents du BCG et de la plupart des souches de mycobactéries atypiques. Ces tests, plus discriminants que l’IDR, devraient théoriquement permettre de distinguer une ITL d’une HSR postvaccinale. Ils pourraient également s’avérer plus sensibles que l’IDR (moins de faux négatifs). Les données actuellement disponibles dans la littérature pédiatrique sont parcellaires et assez discordantes. L’utilisation de tels tests chez l’enfant n’est pour le moment pas recommandée par la Haute autorité de santé (HAS), et la réponse d’autres cytokines aux antigènes du BK est à l’étude.
Symptômes cliniques de la tuberculose pulmonaire
Tuberculosepulmonairesymptômes cliniquesLa densité de population bacillaire est faible au moment de l’inoculation; le BK se multiplie lentement et est dépourvu d’endotoxine. En France, la primo-infection est silencieuse ou discrète chez la plupart des enfants dont le statut nutritionnel est normal. Ceux qui développent une TBM ont des signes fonctionnels – généralement peu marqués – dans la moitié des cas environ, les plus fréquemment rapportés étant la toux, la fièvre et l’asthénie avec perte d’appétit. La stagnation pondérale est moins fréquente. Des adénopathies périphériques, un érythème noueux sont parfois retrouvés. Contrairement à l’adulte, les hémoptysies sont exceptionnelles. La kératoconjonctivite phlycténulaire n’est plus guère observée.
Plusieurs tranches d’âge méritent une attention particulière.
• Chez le nourrisson, la fréquence de passage à la TBM est remarquable : elle concerne presque la moitié des enfants de moins de 1 an et le quart des enfants âgés de 1 à 5 ans (15 % chez l’adolescent et 5–10 % chez l’adulte). Les adénopathies médiastinales peuvent comprimer ou fistuliser dans les voies aériennes. La tuberculose endobronchique (TBE), possible à tout âge, est plus volontiers symptomatique chez le tout petit : signes auscultatoires localisés (ronchi, wheezing), distension pulmonaire unilatérale, dyspnée. La surinfection bactérienne, assez fréquente, peut masquer le diagnostic du fait de la régression des symptômes sous antibiothérapie standard (Haemophilus). L’asthme et le corps étranger méconnu sont des diagnostics différentiels classiques.
• L’adolescent peut présenter une forme cavitaire proche de ce qui est observé chez l’adulte, avec fièvre, expectoration et altération de l’état général; une atteinte ostéoarticulaire est également possible, évoluant à l’inverse à bas bruit.
• Le nouveau-né de mère bacillifère, asymptomatique à la naissance, est un sujet à risque maximal de forme grave, méningite en particulier. La conduite à tenir est souvent mal comprise, voire complètement ignorée dans les maternités (voir «Conduite à tenir chez un sujet contact»).
Aspects radiologiques de la tuberculose pulmonaire
Tuberculosepulmonaireaspects radiologiquesLa conclusion la plus difficile à porter lors de l’analyse radiologique est probablement celle d’une image thoracique normale. Elle permet pourtant de classer un sujet asymptomatique dans la catégorie ITL et donc de simplifier la suite des événements : pas de scanner ni d’examen invasif, chimioprophylaxie simple avec cliché de contrôle en fin de traitement. La technique doit donc être irréprochable, et chez le jeune enfant, il est recommandé de passer par un cabinet de radiologie expérimenté (cadrage et constantes appropriés). Une radiographie ratée doit être refaite; le scanner est réservé aux cas où son interprétation est difficile.
Adénopathies médiastinales
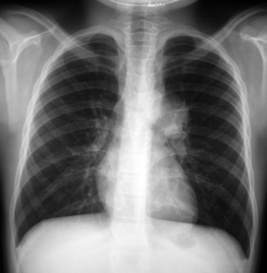
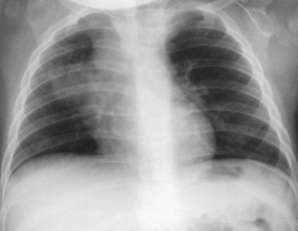
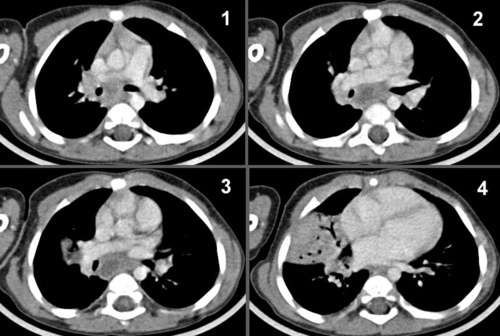
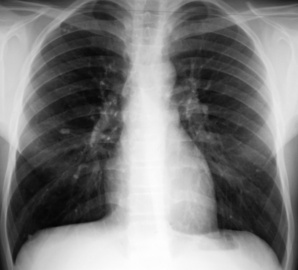
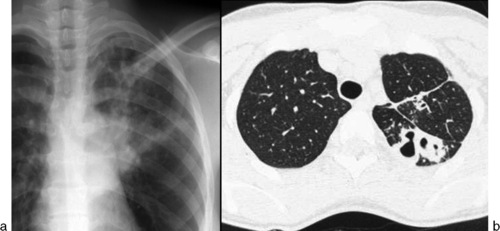
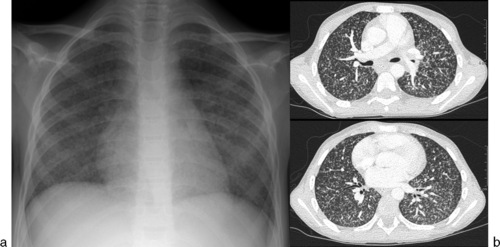
Adénopathie(s)médiastinalesMédiastinadénopathiesCaractéristiques de la TB primaire, les adénites sont essentiellement observées chez le jeune enfant. Elles intéressent potentiellement toutes les aires ganglionnaires. Sur la radiographie, les plus visibles ont un siège hilaire (interbronchique), latérotrachéal droit et para-aortique gauche (fig. 7.6, 7.7 et voir fig. 7.13). Le cliché de profil, censé améliorer leur seuil de détection, semble en réalité peu rentable. Les adénopathies sous-carénales (intertrachéobronchiques) sont noyées dans la masse médiastinale, mais on peut deviner leur empreinte sur les voies aériennes adjacentes, souvent bien visibles chez le jeune enfant si le cliché est de bonne qualité, au mieux sur un cliché digitalisé en jouant sur les contrastes (ex-cliché «haut voltage») : ouverture de l’angle carénal, compression de la bronche souche droite (voir fig. 7.34). Les adénopathies sont souvent multiples et habituellement unilatérales. Leur taille est très variable : en limite de visibilité, elles soulèvent l’artère pulmonaire et donnent l’aspect d’un hile trop bien visible (fig. 7.8); à l’inverse, elles ont parfois un développement pseudotumoral (fig. 7.9) et peuvent prêter à confusion avec un lymphome malin ou une sarcoïdose (adénopathies bilatérales, IDR négative). Une atélectasie ou bien la distension d’un lobe ou d’un poumon sont parfois observées, signant une complication endobronchique (fig. 7.10 et voir fig. 7.34). Un phénomène de trapping gazeux peut être mis en évidence sur un cliché inspiré-expiré.
 |
| Fig. 7-6 Adénopathies hilaires droitesAdénopathie(s)médiastinaleshilaires droites. Contour polycyclique caractéristique. |
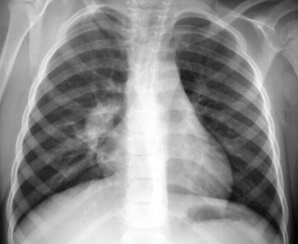 |
| Fig. 7-8 Artère pulmonaire droite trop bien visible. Opacité hilaire droite dont le bord externe linéaire et régulier correspond à l’artère pulmonaire droite, soulevée par des adénopathies. |
Le scanner avec injection de produit de contraste précise l’aspect des ganglions, leurs nombre, taille et siège ainsi que leurs rapports avec les structures adjacentes. Leur aspect tomodensitométrique est celui de masses grises au contact des gros vaisseaux dont ils se distinguent par l’absence de prise de contraste. Leur contenu volontiers hétérogène (nécrose), voire partiellement calcifié, oriente vers une tuberculose en cas de diagnostic non fait. Lorsque la radiographie est considérée comme normale, le scanner peut repérer des adénopathies infracentimétriques, sans intérêt pratique puisque l’enfant restera classé dans la catégorie ITL. Les appareils actuels étant très irradiants (multibarettes), il est recommandé de n’en poser l’indication que si cela oriente clairement la conduite à tenir. La répétition des examens en cours de suivi est réservée aux cas difficiles; une radiographie simple et bien analysée suffit dans la majorité des cas. Le scanner permet d’évaluer le risque de compression des voies aériennes et surtout de fistulisation : ramollissement intraganglionnaire (caséification), contact avec les bronches adjacentes (fig. 7.11). Il est utile voire indispensable pour guider un geste endoscopique (lavage bronchoalvéolaire [LBA], ponction ganglionnaire, désobstruction).
Des calcifications périganglionnaires en «coque» sont parfois visibles en période d’infection active, plus souvent après plusieurs années : opacités denses nodulaires hilaires et/ou parenchymateuses, généralement multiples (fig. 7.12).
La régression volumétrique des adénopathies tuberculeuses est souvent assez longue; même non calcifiées, celles-ci peuvent rester visibles pendant plusieurs mois ou années. Leur persistance sur le cliché de fin de traitement ne doit pas faire conclure à un échec thérapeutique; en revanche, elles ne doivent pas augmenter de volume (fig. 7.13).
Atteinte parenchymateuse
Les infiltrats parenchymateux se traduisent par des images alvéolaires denses et homogènes.
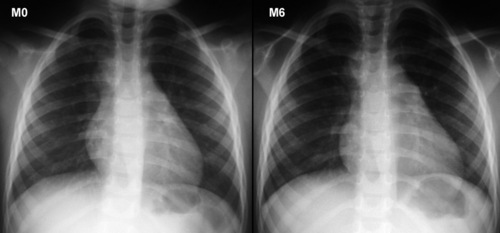
Difficile à repérer sur le cliché standard, le nodule primaire est parfois visible au scanner sous la forme d’une opacité ronde siégeant volontiers dans le lobe moyen (fig. 7.14). La dissémination bronchogène à partir des adénites médiastinales donne un infiltrat péribronchique lobaire ou segmentaire, plus ou moins systématisé (fig. 7.15 et 7.16). On est souvent surpris de la pauvreté des signes cliniques, en regard de l’importance des lésions radiologiques observées (pneumonie «froide»). La régression de ces infiltrats sous traitement peut prendre plusieurs mois (fig. 7.17); une cicatrice parenchymateuse, calcifiée ou non, est observée dans un tiers des cas.
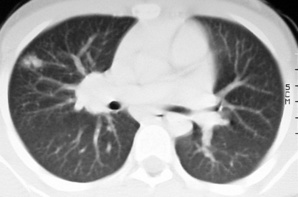 |
| Fig. 7-14 Complexe primaire. Nodule primaire visible dans le lobe moyen (1 cm, invisible à la radiographie); intumescence hilaire. |
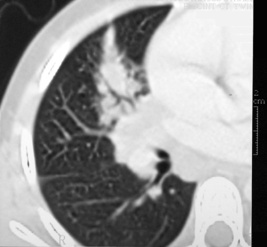 |
| Fig. 7-15 Ensemencement bronchogène débutant. Infiltrat alvéolaire le long d’un axe bronchique, à partir des adénopathies hilaires. |
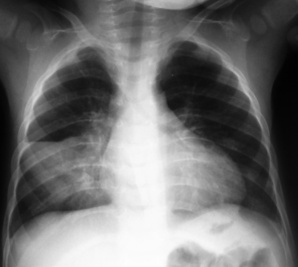 |
| Fig. 7-16 Ensemencement bronchogène évolué. Enquête d’entourage, nourrisson asymptomatique. Opacité dense et systématisée dans le lobe moyen (segment antéro-interne). |
L’atteinte hématogène du poumon, actuellement beaucoup plus rare en France, est essentiellement décrite chez l’adolescent. Sa distribution préférentielle dans les lobes supérieurs (segments apicaux et dorsaux) et les Fowler (segments apicaux des lobes inférieurs) est remarquable, ainsi que sa tendance nécrosante (fig. 7.18). Des adénopathies sont rarement vues à ce stade.
La miliaireMiliaire pulmonaire est devenue rare chez l’enfant français. L’image radiologique élémentaire est micronodulaire, uniformément répartie dans le parenchyme. Elle peut être difficile à voir sur la radiographie, donnant un aspect de cliché voilé; le scanner est bien plus démonstratif (fig. 7.19). Hématogène, elle atteint les deux poumons; bronchogène, elle est plus localisée (distribution lobaire).
Atteinte pleurale
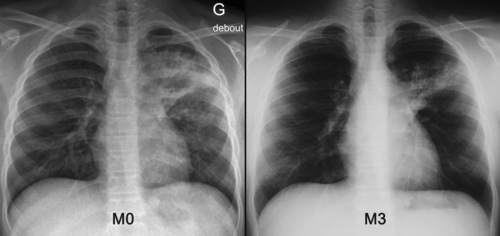
TuberculosepleuraleComplication nettement moins fréquente de la TB primaire, l’atteinte pleurale est essentiellement observée chez l’enfant d’âge scolaire. Tous les degrés sont possibles, mais la pleurésie «froide», souvent peu symptomatique car de constitution lente, peut être diagnostiquée tardivement : épanchement de grande abondance, voire pachypleurite (fig. 7.20, 7.21, 7.22). Habituellement unilatéral, l’épanchement peut intéresser les deux côtés. L’aspect tomodensitométrique est celui d’un épanchement libre de la grande cavité (fig. 7.23), avec parfois des nodules pleuraux et/ou un épanchement péricardique. Un infiltrat parenchymateux et/ou des adénopathies médiastinales sont souvent visibles du même côté que l’épanchement. Le liquide de ponction est sérofibrineux, avec prédominance lymphocytaire et taux de glucose conservé; la culture est inconstamment positive. L’IDR peut être négative. La biopsie pleurale peut aider au diagnostic dans les cas difficiles.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree