Chapitre 5. Gêne respiratoire à l’effort
Chantal Karila
Introduction et définition
La gêne à l’effort de l’enfant peut prendre différentes expressions. La plus fréquente est un essoufflement vécu comme anormal, un inconfort respiratoire, ou encore la sensation d’une respiration difficile. Sont également décrits : une striction pharyngée, une douleur thoracique, une fatigue, une toux, une oppression thoracique, un manque d’air, etc. Ces expressions sont souvent reproductibles chez un même enfant et dépendantes de la pathologie : «oppression thoracique» et asthme, «besoin ou soif d’air» et insuffisance cardiaque, etc. Toutes ses expressions de la gêne respiratoire à l’effort sont regroupées sous le terme de dyspnée d’effortDyspnée d’effort Gêne respiratoire à l’effort.
Sur le plan physiopathologique, la dyspnée d’effort traduit un déséquilibre entre la ventilation («effort respiratoire») et le besoin ventilatoire métabolique («travail effectué»). C’est la perception consciente d’un désaccord entre la demande ventilatoire et les possibilités mécaniques du système thoracopulmonaire.
La dyspnée d’effort est une sensation subjective, le plus souvent rencontrée chez l’adolescent. Elle est variable dans le temps, fonction du type d’effort. Les interactions avec l’environnement physique, psychique et social sont à prendre en compte.
L’absence de dyspnée d’effort ne signifie cependant pas l’absence d’essoufflement. L’essoufflement est physiologique, lié à l’augmentation du débit ventilatoire avec l’effort, tandis que la dyspnée est une sensation que l’on peut considérer comme pathologique ou anormale. Il ne faut donc pas s’arrêter à l’étymologie du mot dyspnée qui vient du grec dyspnoia (dyspnoos) (latin dyspnoea) : «à court d’haleine», donc essoufflement.
La dyspnée d’effort est une plainte fréquente des enfants présentant une affection respiratoire chronique obstructive ou restrictive, ou une affection cardiaque; les mécanismes de cette dyspnée sont explicités dans ce chapitre. Cependant, le principal objectif de ce chapitre concerne la démarche diagnostique devant une dyspnée d’effort chez un enfant indemne de toute pathologie connue.
Analyse initiale
Quantifier la dyspnée d’effort
Dyspnée d’effortquantifier laC’est la première étape avant toute démarche diagnostique ou thérapeutique.
La dyspnée est une sensation subjective et variable; il est donc important de la quantifier au fur et à mesure des consultations, pour vérifier l’impact des interventions thérapeutiques proposées.
De nombreuses échelles de dyspnée, dérivées des échelles de mesure de la douleur, ont été décrites, la première par Borg. Actuellement, l’échelle visuelle analogique (EVA) est le moyen le plus simple et le plus utilisé pour quantifier la dyspnée d’effort. Sur une réglette, dont les deux seules extrémités sont explicitées, 0 et 10, ou encore «absence de dyspnée» et «dyspnée maximale», l’enfant positionne sa sensation (fig. 5.1).
Il est étonnant de voir que l’importance de la dyspnée n’est pas toujours proportionnelle à la difficulté de l’exercice ou à la gravité de la pathologie sous-jacente. Par exemple, dans la mucoviscidose, la dyspnée d’effort rapportée est faible en regard de la maladie, possiblement par un aveuglement de cette sensation d’inconfort respiratoire, liée à la chronicité du handicap respiratoire.
Le plus fréquemment, cependant, l’augmentation de la dyspnée suit celle de la charge d’effort et du débit ventilatoire.
Pour les plus jeunes, d’autres échelles, plus ludiques visuellement, peuvent être employées; à titre d’exemple, l’échelle proposée par Williams et al. ou Yelling et al. (fig. 5.2).
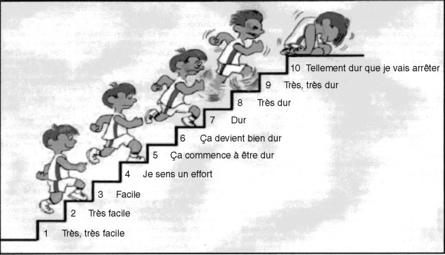 |
| Fig. 5-2 (Children’s Effort Rating Table [CERT]) de Williams et al., dans Sciences et Sport 24 (2009) 137–145, J.B.J. Coquart. |
On peut en effet utiliser tout autre échelle avec des graphiques, et pourquoi pas celles utilisées dans l’évaluation de la douleur.
Démarche diagnostique
Gêne respiratoire à l’effortdémarche diagnostiqueDevant un enfant consultant pour dyspnée d’effort, une démarche pas à pas va permettre de préciser l’organicité ou non de cette dyspnée. Cette démarche repose sur :
• un bon interrogatoire;
• deux examens clés :
– la radiographie du thorax;
– la mesure de la fonction respiratoire de base.
Si, au terme de ce premier bilan, le diagnostic n’est toujours pas posé, on pourra alors s’aider d’une épreuve d’exercice cardiopulmonaire afin de reproduire le symptôme et d’observer l’enfant respirer. Pour réaliser cet examen, l’enfant sera adressé dans un laboratoire d’explorations fonctionnelles respiratoires (EFR).
Interrogatoire
Timing
Les premières questions chercheront à préciser depuis combien de temps la dyspnée d’effort est présente (en mois, années), et si un facteur initial déclenchant a pu être repéré, notamment un antécédent d’épisode dyspnéique sévère.
On précisera également le moment de survenue de l’essoufflement par rapport au type d’effort effectué et à sa durée.
Compte tenu de la fréquence de l’asthme dans la population pédiatrique, une gêne à l’effort survenant à l’arrêt de l’effort doit faire évoquer un bronchospasme induit par l’exercice (BIE). Le BIE se définit comme un syndrome clinique, lié à une obstruction bronchique transitoire, consécutive à un exercice physique (intense), survenant habituellement après l’arrêt de l’effort. Un BIE peut exceptionnellement survenir pendant l’effort, mais l’effort est alors long et a une intensité qui varie, et ce type d’exercice est peu fréquent en dehors d’une pratique régulière en clubs sportifs.
Si la dyspnée d’effort évoque un BIE, on recherchera d’autres symptômes pouvant évoquer un asthme, le BIE étant rarement, chez l’enfant, la seule manifestation de sa maladie (voir chapitre 3).
Les dyspnées apparaissant en début d’effort ou rapidement après quelques minutes d’effort, le débit ventilatoire étant encore modéré, sont le plus souvent bénignes. À titre d’exemple, l’essoufflement décrit par les enfants d’âge scolaire lors des courses d’échauffement, pendant les séances d’éducation physique et sportive, est souvent le témoin d’un enfant peu sportif, qui court d’emblée trop rapidement et dont la coordination ventilatoire et motrice est mauvaise. À l’inverse, une dyspnée après un effort prolongé mérite un bilan plus approfondi.
Intensité de l’effort
On précisera l’intensité d’effort qui génère la dyspnée. En effet, l’intensité de la dyspnée augmente progressivement avec le niveau de ventilation pendant l’exercice, et l’on peut considérer une dyspnée comme «quasi normale» lors d’efforts intenses.
La problématique diagnostique repose donc sur la distinction entre un essoufflement physiologique et une dyspnée d’effort. Les efforts endurants (longs et peu intenses) sont plus souvent responsables de dyspnée que les exercices anaérobiques (brefs et intenses).
Quand l’enfant pratique un sport technique, il est important de connaître son niveau dans l’activité physique. En effet, un enfant qui pratique par exemple le tennis de table depuis plusieurs années augmente de façon significative sa ventilation d’effort, et l’on peut considérer l’activité comme suffisamment intense pour générer un essoufflement, alors que celui qui débute s’arrêtera fréquemment faute de technicité et ne fournira pas un effort suffisamment intense pour être essoufflé ou dyspnéique.
Enfin, on vérifiera si la dyspnée survient dans un contexte de compétition, où l’anxiété et le stress peuvent déclencher ou amplifier le symptôme, qui ne serait pas présent lors d’une simple séance d’entraînement.
Symptômes associés
La recherche de symptômes associés à la dyspnée est un moment capital de l’interrogatoire, qui permettra de ne pas méconnaître une pathologie (voir les cas cliniques).
Tout d’abord, la dyspnée est-elle présente en dehors de l’effort? Une dyspnée ressentie au repos signe le plus souvent son caractère pathologique.
Les symptômes associés permettent d’évoquer ou d’éliminer certaines maladies. Par exemple, chez un enfant atopique, on recherchera plus volontiers un asthme induit par l’exercice – tout en sachant qu’à l’âge scolaire les symptômes respiratoires rapportés par l’enfant ne permettent pas de prédire le BIE, et qu’il faut se méfier des diagnostics trop rapides d’asthme d’effort.
Une cyanose ou une toux sèche évoqueront une pathologie interstitielle.
Clinique
Une bonne auscultation cardiaque au repos est obligatoire, à la recherche d’un bruit cardiaque anormal, ou d’un trouble du rythme. Au moindre doute, si l’enfant ressent un trouble du rythme, des palpitations, une douleur thoracique, a eu un malaise ou une syncope à l’effort et, surtout, si l’enfant est un athlète ou un sportif de bon niveau (participant à des compétitions), une échographie cardiaque doit être demandée.
Chez l’enfant athlète, on redoute la «mort subite». La cardiomyopathie hypertrophique en est la cause la plus fréquente. L’entraînement physique (endurance ou sports isométriques) peut en lui-même être responsable d’une hypertrophie cardiaque (augmentation de l’épaisseur des parois, dilatation des cavités) et d’anomalies sur l’électrocardiogramme (ondes q, troubles de la repolarisation, troubles de la conduction et du rythme, extrasystoles ventriculaires fréquentes, etc.). Seul un cardiologue pourra distinguer une hypertrophie cardiaque pathologique des conséquences de l’entraînement physique sur le muscle cardiaque.
L’auscultation pulmonaire au repos, à la recherche d’un bruit bronchique, alvéolaire ou interstitiel, sera effectuée; en dehors d’une pathologie connue, elle est rarement contributive.
Enfin, on interrogera l’enfant et sa famille sur un bruit audible pendant l’effort, concomitant de la dyspnée. Un bruit inspiratoire, comme un stridor, évoquera une pathologie extrathoracique; un bruit expiratoire, comme des sifflements, évoquera une cause intrathoracique.
Compte tenu de la fréquence de l’asthme dans la population pédiatrique, au terme de cet interrogatoire, et si l’examen clinique est normal, un enfant chez lequel on évoque un BIE (dyspnée à l’arrêt de l’effort, enfant atopique, etc.) pourra se voir proposer l’essai d’un bronchodilatateur de courte durée d’action, à prendre 10 à 15 min avant les prochaines séances de sport. Il est indispensable de lui apprendre à se servir du dispositif d’inhalation, et de vérifier que la technique a été comprise, pour que ce test thérapeutique soit contributif. Pratiquer ce test thérapeutique, quel qu’en soit le résultat (efficacité ou non sur la gêne à l’effort), ne dispense pas de réaliser les deux examens suivants.
Examens indispensables
Deux examens sont obligatoires :
• une radiographie du thorax;
• une mesure de la fonction respiratoire de repos avec test de réversibilité.
La nécessité de ces examens est illustrée dans le cas clinique 1.
Pas d’antécédent particulier (née à 35 semaines d’aménorrhée [SA]).
2006 – Consulte pour une dyspnée d’effort. Un diagnostic d’asthme est posé et un traitement par Sérétide® est débuté.
2007 – La dyspnée est maintenant présente pour des efforts modérés et Mélanie rapporte quelques épisodes de sifflements. Elle est hospitalisée pour crise d’asthme sévère. Un bilan est alors effectué avec radiographie du thorax et fonction respiratoire de base.
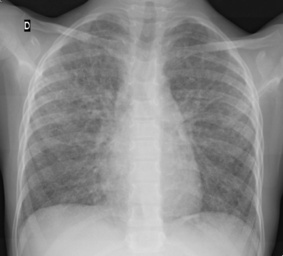
La radiographie du thorax (fig. 5.3) montre des images interstitielles.
La fonction respiratoire de repos retrouve un syndrome restrictif pur!
Le rapport de Tiffeneau (volume expiratoire maximal par seconde/capacité vitale [VEMS/CV]) est normal à 84 % de la valeur théorique, la capacité pulmonaire totale (CPT), diminuée à 40 %, le VEMS effondré à 23 %, ainsi que la mesure de la diffusion du monoxyde de carbone (CO) à 35 %.
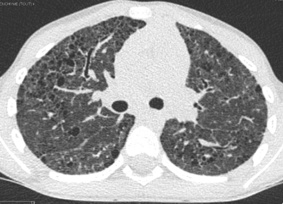
Une tomodensitométrie thoracique (fig. 5.4) est réalisée.
Le bilan conclut à une fibrose interstitielle.
Ce cas illustre la nécessité de ne pas poser un diagnostic d’asthme sans radiographie du thorax et sans mesure de la fonction respiratoire de repos, même si des sifflements sont audibles, associés à la dyspnée.
Bilan de deuxième intention
Épreuve d’effort cardiopulmonaire
Épreuve d’effort cardiopulmonaireSi le premier bilan est négatif (clinique, radiographie du thorax et EFR de repos normaux, test de réversibilité négatif), l’étape suivante consiste à reproduire le symptôme. L’examen à réaliser est alors une épreuve d’effort cardiopulmonaire (EFX), avec mesure des échanges gazeux et détermination de la consommation en oxygène (VO2).
Un test pharmacologique d’hyperréactivité bronchique (par exemple test à la métacholine) n’est pas indiqué; la mise en évidence d’une hyperréactivité bronchique ne permettra pas d’expliquer la dyspnée d’effort, même chez un enfant asthmatique. La crise d’asthme induite par l’exercice n’est pas, le plus souvent, responsable de la dyspnée ressentie.
Objectifs et méthodologie de l’épreuve d’effort cardiopulmonaire (EFX)
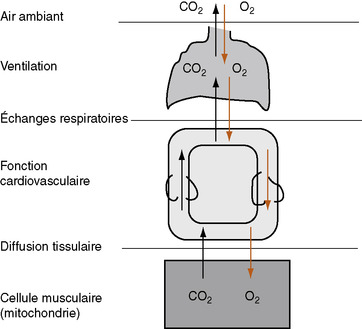
Gêne respiratoire à l’effortépreuve d’effort cardiopulmonaire, objectifs et méthodologie de l’L’EFX permet l’exploration intégrée des grandes fonctions vitales (notamment cardiaques, respiratoires et musculaires) sollicitées au cours d’un exercice physique. Elle explore ainsi la globalité de l’enfant et permet de préciser les facteurs limitant l’effort. L’exercice réalisé au cours d’une EFX est maximal, obligeant l’organisme à faire appel à ses réserves. C’est un examen dynamique qui, par opposition à une mesure de repos, évalue plus objectivement le handicap social ou la qualité de vie du malade.
L’EFX explore l’ensemble de la chaîne de transport de l’oxygène (fig. 5.5). En effet, pour réaliser un exercice musculaire, l’organisme a besoin de produire de l’énergie (adénosite triphosphate [ATP]), grâce à la combustion par l’oxygène des substrats énergétiques.