Chapitre 2. Asthme du nourrisson
Marie-Noëlle Lebras
Asthmedu nourrissonLa prévalence de l’asthme du grand enfant en France est comprise entre 8 et 10 %, mais celle de l’asthme du nourrisson n’est pas connue. Il est en revanche reconnu qu’environ un tiers des enfants ont au moins un épisode de sifflements respiratoires avant l’âge de 3 ans. Cet écart de prévalence correspond, entre autres, aux différentes entités cliniques et physiopathologiques de l’asthme qui varient selon l’âge. En effet, il faut différencier l’asthme du «grand enfant» de l’asthme du «nourrisson» qui concerne les enfants de moins de 3 ans.
Définition de l’asthme de l’enfant de moins de 3 ans
Asthmedu nourrissondéfinitionContrairement au grand enfant où la définition de l’asthme découle de la physiopathologie de la maladie (maladie inflammatoire chronique des voies aériennes, entraînant chez les sujets prédisposés des symptômes de sifflements récidivants en rapport avec un trouble ventilatoire obstructif réversible), la définition de l’asthme du nourrisson et du petit enfant de moins de 3 ans repose uniquement sur la clinique. Elle a été proposée par Tabachnik et Levison en 1981 : «tout nourrisson de moins de 2 ans qui a eu au moins 3 épisodes de dyspnée sifflante (ou wheezing), quels que soient l’âge de début, l’existence ou non d’une atopie, de causes favorisant le wheezing ou la fréquence des crises». Le groupe de travail de la Haute autorité de santé (HAS) a retenu une définition quasi identique, mais en incluant les enfants âgés de 2 à 3 ans. Dans ces recommandations, les auteurs soulignaient que «les épisodes de sifflements sont discontinus, avec des périodes pendant lesquelles l’enfant est asymptomatique», et qu’il ne faut pas méconnaître d’autres tableaux cliniques d’asthme comme la toux induite par l’exercice, la toux nocturne, la toux chronique ou récidivante, la toux persistante après une bronchiolite, les sifflements persistants.
Ces définitions sont larges et ne permettent pas de différencier les nourrissons qui auront des symptômes transitoires liés aux infections virales sur des voies aériennes de petit calibre et/ou hyperréactives, de ceux (les moins nombreux) qui évolueront vers un asthme ultérieur. Mais elles permettent d’éviter le sous-diagnostic et favorisent le recours aux thérapeutiques adaptées.
Manifestations cliniques
Crise d’asthme
Asthmedu nourrissonmanifestations cliniquesCrise d’asthmechez le nourrissonLa crise d’asthme du nourrisson a les mêmes caractéristiques cliniques qu’une bronchiolite aiguë virale. Elle est le plus souvent déclenchée par une infection virale, avec en période automno-hivernale le virus respiratoire syncytial (VRS), les rhinovirus, les virus parainfluenza et influenza, et les métapneumovirus comme principaux agents infectieux.
Les symptômes débutent par une rhinite (ou rhinopharyngite) éventuellement fébrile, puis apparaissent en 2 à 3 jours une toux sèche quinteuse, une polypnée, des signes de lutte, et un wheezing (sifflements audibles à distance) qui témoignent de l’obstruction bronchiolaire avec des sibilants à l’auscultation pulmonaire. La guérison est ensuite obtenue en quelques jours.
Il est nécessaire d’estimer la tolérance clinique de l’enfant à chaque stade de la maladie et de rechercher les signes de gravité.
Signes de gravité de la crise
Crise d’asthmechez le nourrissonsignes de gravitéLes signes de gravité de la crise sont les suivants :
• intensité de la polypnée : fréquence respiratoire (FR) > 60/min (tableau 2.1);
| Nouveau-né | Nourrisson | ||
|---|---|---|---|
| 2 à 11 mois | 1 à 3 ans | ||
| Fréquence respiratoire Type de la respiration | < 60 Nasale, abdominale et irrégulière | < 50 Bucconasale, thoracoabdominale et régulière | < 40 Bucconasale, thoracoabdominale et régulière |
• intensité des signes de lutte : récemment majorés (mise en jeu des muscles accessoires : sternocléidomastoïdien donnant un tirage sus-claviculaire, ou l’apparition d’un balancement thoracoabdominal témoignant d’une fatigue des muscles respiratoires), ou brutalement diminués (épuisement);
• irrégularités du rythme respiratoire : apnées (= hospitalisation en réanimation);
• signes cliniques d’hypoxémie : cyanose (témoigne d’une saturation transcutanée en O2 [SpO2] < 90 %), battement des ailes du nez;
• une auscultation pauvre ou une absence de sibilants;
• signes cliniques d’hypercapnie : pâleur, sueurs, agitation, tachycardie (>140 bpm), hypertension artérielle (PaCO2 >60 mmHg);
• troubles de la conscience;
• la diminution de la prise des biberons (de plus de deux tiers) est à rechercher systématiquement car elle témoigne d’une dyspnée d’effort.
Autres manifestations cliniques
• Les sifflements continusWheezing (ou wheezing persistant) correspondent à la persistance de signes d’obstruction bronchiolaire en continu. Ils s’accentuent avec l’activité de l’enfant (prise du repas, efforts, pleurs) ou lors des surinfections virales, mais diminuent au repos ou pendant le sommeil. Ces nourrissons qui ont par ailleurs une croissance staturopondérale normale et gardent une activité normale sont familièrement appelés «happy wheezers».
• Épisodes de dyspnée modérée avec sibilants : ce sont des nourrissons qui présentent occasionnellement, plutôt la nuit ou lors des épisodes d’agitation, une toux spasmodique avec des sibilants à la fin de la quinte de toux. Cette toux spasmodique peut s’accompagner d’une dyspnée modérée. Ces épisodes surviennent volontiers en dehors des surinfections virales.
• Crises sévères : insuffisances respiratoires aiguës pouvant conduire à une hospitalisation en secteur de soins intensifs. La ventilation artificielle est rarement nécessaire. Elles peuvent survenir chez un nourrisson ayant ou non d’autres manifestations d’asthme.
• Syndrome du lobe moyenLobe moyen, syndrome du Foyer du lobe moyenLobe moyen, syndrome duFoyerdu lobe moyen : la bronche lobaire moyenne a une anatomie particulière; elle est longue et flexible, de calibre fin, perpendiculaire à l’axe bronchique. Son drainage est donc difficile. En cas de bronchospasmes récidivants, une rétraction du lobe moyen peut survenir, avec à terme une éventuelle constitution de bronchectasies en son sein. Les symptômes cliniques sont les infections bronchopulmonaires récidivantes et la toux chronique. La radiographie pulmonaire montre alors une opacité du lobe moyen (opacité limitée en haut par la petite scissure et effaçant la partie inférieure du bord droit du cœur). L’endoscopie bronchique permet d’éliminer un corps étranger ou une compression et retrouve souvent une inflammation locale, des sécrétions plus ou moins purulentes et parfois une sténose bronchique ou un rétrécissement de l’orifice lobaire moyen par de l’œdème. Elle permet parfois d’être thérapeutique en aspirant un bouchon muqueux. Une analyse microbiologique est systématiquement réalisée sur l’aspiration des sécrétions bronchiques. Un traitement par antibiotiques, corticothérapie orale et kinésithérapie respiratoire peut obtenir la réaération du lobe moyen (voir encadré 3.1 et fig. 3.6). Le traitement a d’autant plus de probabilité d’être efficace qu’il est débuté précocement.
Phénotypes
Asthmedu nourrissonphénotypesLes études de cohortes ont permis de décrire plusieurs phénotypes d’asthme. Ainsi, trois phénotypes de nourrissons et enfants siffleurs ont été décrits dans une étude américaine :
• les siffleurs transitoires qui sont symptomatiques jusqu’à l’âge de 3 ans;
• les siffleurs persistants qui restent symptomatiques après l’âge de 6 ans;
• et les siffleurs tardifs dont les symptômes respiratoires apparaissent entre 3 et 6 ans.
En 2008, un groupe de travail européen a proposé de différencier les jeunes enfants siffleurs dont les exacerbations sont viro-induites de ceux dont les exacerbations sont déclenchées par de multiples facteurs.
Démarche diagnostique
Diagnostic positif
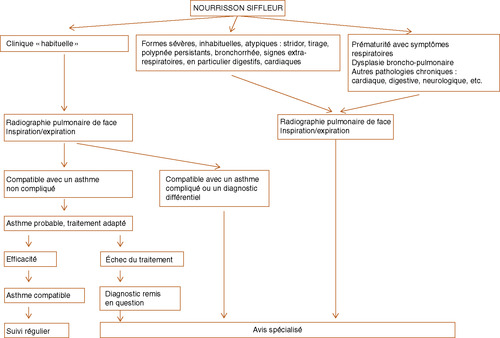
Asthmedu nourrissondémarche diagnostiqueIl est important de retenir que toute «affection obstructive des voies aériennes» peut entraîner chez le nourrisson des sifflements respiratoires. Tout ce qui siffle n’est donc pas de l’asthme!
Dans la démarche diagnostique, il convient donc de confronter les antécédents respiratoires de l’enfant (prématurité, dysplasie bronchopulmonaire, détresse respiratoire initiale, stridor) avec l’histoire de la maladie (facteurs déclenchant des exacerbations, fréquence des crises, persistance de sibilants ou non entre les exacerbations, réponses aux traitements administrés, etc.), l’examen clinique (sifflements, toux, dyspnée, signes de lutte, distension, cyanose, croissance staturopondérale, dermatite atopique) et la radiographie pulmonaire. On recherchera également une atopie familiale et personnelle, mais l’enquête allergologique sera réservée aux enfants qui ont des symptômes respiratoires persistants et/ou sévères récidivants, ou des symptômes extrarespiratoires compatibles avec une origine allergique (y compris alimentaire).
Examens complémentaires
• La radiographie pulmonaireRadiographie du thorax/pulmonaireasthme du nourrisson et est le seul examen indispensable pour le diagnostic d’asthme du nourrisson. Elle est à réaliser de face en inspiration et expiration.
– En faveur de l’asthme, on retiendra une radiographie pulmonaire normale ou avec un épaississement bronchique modéré et diffus.
– On recherchera un piégeage expiratoire localisé en faveur d’un obstacle (corps étranger inhalé, malformation, etc.).
– On recherchera une déviation ou un rétrécissement trachéal, une masse médiastinale, des images bronchiques en rails témoins d’une dilatation bronchique, des images d’atélectasies multiples.
– La présence d’un foyer du lobe moyen ou de foyers pulmonaires à répétition de localisations identiques ou différentes, une image de piégeage expiratoire mise en évidence en période critique et disparaissant après guérison de l’épisode aigu n’éliminent pas le diagnostic d’asthme du nourrisson qui sera retenu à l’issue d’examens supplémentaires.
• L’enquête allergologiqueAllergologique, bilanasthme du nourrisson et est recommandée en cas de symptômes respiratoires persistants et/ou sévères récidivants, ou de symptômes extrarespiratoires compatibles avec une origine allergique (eczéma, urticaire, œdème de Quincke, choc anaphylactique, rhinoconjonctivite), et ce d’autant plus que la famille a des stigmates d’atopie.
– Les allergènes à tester sont : les pneumallergènes domestiques (acariens, chat, chien, pollens de graminées) et certains trophallergènes (lait de vache, œuf, arachide, soja, morue, noisette). D’autres pneumallergènes peuvent être testés en fonction de l’écologie locale et de l’histoire clinique.
– Les prick testsPrick testsasthme du nourrisson et cutanés sont recommandés en première intention. Mais si les tests cutanés peuvent être réalisés sans risque chez le nourrisson, leur rentabilité est limitée du fait de l’hyporéactivité cutanée propre à cet âge. Il faut donc savoir les renouveler en fonction de l’évolution clinique du patient, et garder en tête qu’à cet âge la positivité des tests cutanés témoigne du terrain atopique, mais n’implique pas forcément l’allergène dans le déclenchement des crises. Cependant, des prick tests cutanés positifs pour les pneumallergènes et/ou les allergènes alimentaires (lait et œuf) possèdent une bonne valeur prédictive de récidive des symptômes respiratoires, même après l’âge de 3 ans.
– En cas de prick tests négatifs, ou s’ils ne peuvent être réalisés en première intention (eczéma sévère sur l’ensemble du corps), des tests sanguins multiallergéniques (type Phadiatop®, Fx5®, etc.) peuvent être réalisés à titre d’examen d’orientation.
– Le dosage des immunoglobulines E (IgE) spécifiques et le dosage sérique des IgE totales ne sont pas recommandés en première intention.
• Le test de la sueurTestde la sueur est moins souvent réalisé depuis le dépistage néonatal, mais doit être proposé en cas de stagnation pondérale et/ou d’encombrement bronchique persistant, de diarrhée graisseuse, ou d’hippocratisme digital.
• Le dosage pondéral des immunoglobulines et des sous-classes (après l’âge de 2 ans) ainsi que des anticorps vaccinaux, pour éliminer un déficit immunitaire, est préconisé en cas de surinfections ORLORL et/ou bronchiques récidivantes, ou de mauvaise croissance pondérale.
• L’endoscopie bronchique ne doit pas être réalisée systématiquement; elle est réservée à la recherche d’un diagnostic différentiel et aux formes sévères après un avis spécialisé.
• Les explorations fonctionnelles respiratoires sont réservées aux formes sévères ou de diagnostic difficile. En effet, elles ne sont réalisées que dans certains centres pédiatriques et nécessitent à cet âge une sédation.
En faveur du diagnostic d’asthme, on pourra retenir :
• la présence d’une atopie personnelle (eczéma, allergie alimentaire) et/ou familiale (asthme, dermatite atopique, rhinite allergique chez les parents ou la fratrie);
• le nombre d’épisodes de toux (plutôt sèche, quinteuse, récidivante) et de sifflements (≥ 3), souvent déclenchés par les infections virales, les efforts ou les émotions, et les irritants;
• la normalité de l’examen clinique entre les crises;
• l’absence de retentissement sur la courbe staturopondérale;
• la normalité de la radiographie pulmonaire;
• des prick tests cutanés positifs pour les pneumallergènes et/ou les allergènes alimentaires (lait et œuf).
En résumé, la présence d’au moins trois épisodes sifflants avant l’âge de 3 ans, rapportés par les parents ou notés dans le carnet de santé, permet d’évoquer le diagnostic d’asthme du nourrisson (fig. 2.1).
Il est nécessaire d’évaluer, lors de la première consultation, le degré de sévérité de l’asthme afin de décider du traitement adapté et des explorations complémentaires à réaliser.
Évaluation de la sévérité de l’asthme
Asthmedu nourrissonsévéritéDes recommandations pour le nourrisson de moins de 36 mois ont été établies par le groupe de travail de l’HAS en 2009.
Trois stades de sévérité de la maladie ont été décrits : l’asthme intermittent, l’asthme persistant léger à modéré et l’asthme persistant sévère (tableau 2.2). À ces trois stades de sévérité, il convient d’ajouter l’asthme intermittent sévère qui est appliqué aux nourrissons présentant des exacerbations viro-induites sévères et fréquentes, mais qui sont asymptomatiques entre les crises.
| *Exacerbations viro-induites fréquentes sans symptômes respiratoires entre les crises. | |||
| Selon recommandations HAS 2009. | |||
| Stade Paramètres | Asthme intermittent | Asthme persistant léger à modéré | Asthme persistant sévère |
|---|---|---|---|
| Symptômes diurnes | < 1 jour/semaine | 1 à 2 jours/semaine | > 2 jours/semaine |
| Symptômes nocturnes | < 1 nuit/mois durée d’action | 1 à 2 nuits/mois | > 2 nuits/mois Exacerbations |
| Retentissement sur les activités quotidiennes | Aucun | Léger | Important |
| β2-mimétiques de courte durée d’action | < 1 jour/semaine | 1 à 2 jours/semaine | > 4 jours par mois |
| Exacerbations | 0 à 1 dans l’année | ≥ 2 sur les 6 derniers mois | |
Diagnostics différentiels
Asthmedu nourrissondiagnostics différentielsLes diagnostics différentiels doivent être recherchés en cas de symptômes persistants (malgré un traitement bien conduit), d’une stagnation pondérale, d’un stridor, de signes atypiques comme une cyanose, un souffle cardiaque, des vomissements excessifs, des troubles de la déglutition, et en présence d’une déformation thoracique ou d’une anomalie radiologique.
Obstruction trachéobronchique proximale
Obstruction intrinsèque
Corps étranger inhalé bronchique
Corps étranger
• Clinique : accès de suffocation suite à l’inhalation du corps étranger puis, après une accalmie, des rechutes sous forme de toux, de dyspnée, d’encombrement ou de sifflements bronchiques, souvent fébriles et dans un même territoire. L’examen retrouve une asymétrie auscultatoire fréquente avec sibilants ou diminution du murmure vésiculaire ou ronchi localisés. Puis, rapidement, une surinfection avec fièvre et toux grasse.
• Examens complémentaires :
– la radiographie pulmonaire en inspiration et expiration est essentielle pour le diagnostic : hyperinflation d’un territoire avec parfois déplacement médiastinal du côté opposé, mieux ou seulement visible en expiration (piégeage expiratoire), trouble de ventilation localisé souvent rétractile ne guérissant jamais totalement sous antibiothérapie. Le corps étranger est rarement radio-opaque (voir fig. 9.23);
– l’endoscopie bronchique confirme le diagnostic et la localisation;
– le scanner thoracique est en cours d’évaluation et pourrait devenir l’examen de référence diagnostique (voir fig. 9.24).
• Traitement :
– l’ablation du corps étranger est réalisée au cours d’une endoscopie rigide sous anesthésie générale dès que possible. C’est une urgence thérapeutique car la mobilisation secondaire avec enclavement sous-glottique et asphyxie est toujours possible. Dès le diagnostic fait, l’enfant est hospitalisé, et une antibiothérapie et des corticoïdes oraux sont prescrits pour 5 à 10 jours selon l’ancienneté du corps étranger et l’aspect endoscopique des lésions. Une radiographie de contrôle est réalisée tout de suite après l’ablation du corps étranger, puis dans le mois qui suit pour vérifier la guérison complète. La présence d’un granulome intrabronchique initial impose une corticothérapie prolongée (3 semaines à 1 mois) ainsi qu’un contrôle radiologique et endoscopique à son terme;
– on recourt exceptionnellement à la chirurgie.
Dyskinésie (malacie) trachéale ou bronchique
Dyskinésietrachéale ou bronchiqueLa dyskinésie est un collapsus expiratoire excessif, réduisant le calibre trachéal de plus de 50 % et le calibre bronchique de plus de 75 % au cours de l’expiration.
• Clinique : les symptômes débutent souvent après la première infection respiratoire d’allure virale. Parfois, le bruit respiratoire anormal (bruit à l’expiration ou aux deux temps de la ventilation) existe dès la naissance et est majoré lors de l’alimentation. Par ailleurs, on peut retrouver des épisodes de toux rauque aboyante et rebelle aux traitements, un encombrement trachéobronchique récidivant ou permanent, mais aussi des surinfections bronchopulmonaires récurrentes.
• Examens complémentaires :
– radiographie pulmonaire : distension pulmonaire uni- ou bilatérale, opacités bronchiques voire parenchymateuses. L’analyse de la trachée en scopie peut parfois objectiver le collapsus trachéal;
– endoscopie bronchique : sous anesthésie locale, signe le diagnostic et précise le siège, l’étendue et la sévérité de la malacie.
• Traitement : kinésithérapie respiratoire (sans effort de toux par compression trachéale si dyskinésie trachéale), antibiothérapie si infection. Traitement éventuel d’une hyperréactivité bronchique souvent associée.
Sténose trachéale
Sténose trachéale
• Clinique : dyspnée aux deux temps d’apparition très précoce dans les premiers jours ou mois de vie, encombrement et surinfections bronchiques.
• Examens complémentaires :
– radiographie pulmonaire : réduction du calibre trachéal;
– endoscopie bronchique : permet le diagnostic et évalue le degré de rétrécissement trachéal ainsi que la hauteur du rétrécissement;
– scanner thoracique injecté : il est nécessaire pour vérifier la position des artères pulmonaires (voir fig. 5.8).
• Traitement : selon le degré de sténose et son étendue, simple surveillance; sinon, chirurgie interventionnelle selon les possibilités, par dilatation au ballonnet ou trachéoplastie.
Compression extrinsèque
Arc vasculaire anormal
Arc vasculaire anormalLe plus fréquent est l’anomalie du développement des arcs aortiques aboutissant à une disposition vasculaire pouvant comprimer l’œsophage et la trachée – double arc aortique (sévère, révélation néonatale fréquente avec stridor et malaises, chirurgie nécessaire). Plus rare est le crochetage de la bronche souche gauche par une artère pulmonaire gauche aberrante. L’artère sous-clavière gauche rétro-œsophagienne n’est jamais compressive.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree