P. Vaast, B. Guérin, V. Debarge, Ph. Bourgeot, Y. Robert and C. Coulon La grossesse gémellaire n’est peut-être pas une grossesse pathologique mais ce n’est pas non plus une grossesse normale ! C’est avant tout une grossesse à haut risque responsable, à elle seule, d’une part importante de la mortalité et de la morbidité périnatale : Ces risques justifient une prise en charge spécifique, souvent spécialisée, pour optimiser le pronostic maternofœtal. Cette prise en charge débute dès le 1er trimestre avec le diagnostic précoce de gémellité et la datation précise (voir chap. 4, Datation, cas particulier des grossesses gémellaires). On admet généralement que la grossesse gémellaire présente une avance de maturité d’environ 2 semaines (maturité pulmonaire, risque de la mortalité in utero) devant conduire à considérer que le terme est atteint vers 39 SA et à mettre en œuvre une surveillance de post-maturité au-delà de cette date. La superfécondation correspond théoriquement à la fécondation de deux ovules par deux spermatozoïdes issus de rapports différents dans un même cycle. C’est possible mais souvent difficile à démontrer (sauf lorsqu’il y a deux géniteurs différents et on parle de superfécondation hétéropaternelle). La superfœtation (ou superfétation) correspondrait à des fécondations dans des cycles différents mais ce sont des observations exceptionnelles. Dans ce cas, il y aurait ovulation et fécondation alors qu’une grossesse est déjà en place dans l’utérus (voir remarque ci-dessous). Gémellaire dichoriale et diamniotique ou DCDA (70 à 80 %) formée de deux œufs indépendants avec chacun leur sac amniochorial et leur placenta. Au départ il peut s’agir : Gémellaire monochoriale et diamniotique ou MCDA (20 à 30 %) avec deux embryons dans deux cavités amniotiques mais appendus à un seul placenta commun. Au départ il s’agit toujours d’une monozygotie avec division au stade du bouton embryonnaire (6–9e jour). Gémellaire monochoriale et monoamniotique ou MCMA (1 %, donc très rare) où les deux embryons partagent la même cavité amniotique et le même placenta. Là encore, il s’agit toujours d’une monozygotie avec division plus tardive du disque embryonnaire (10–12e jour). Au-delà du 13e jour, la division du disque sera incomplète conduisant à la formation d’un monstre double (jumeaux conjoints) avec accolement plus ou moins important des deux embryons. S’il existe une masse placentaire unique, cela peut correspondre soit à un seul placenta (grossesse MONOchoriale), soit à deux placentas accolés (grossesse DIchoriale). Anatomiquement, on peut parfois trouver un sillon de séparation sur la face maternelle du placenta, mais il faut surtout examiner la face fœtale à la recherche d’anastomoses vasculaires qui permettent d’affirmer le caractère MONOchorial. En cours de grossesse, la structure échographique ne permet pas souvent de trancher, mais on peut visualiser les anastomoses en mode Doppler. De plus, comme dans le cadre d’une grossesse monofœtale, ce placenta unique peut présenter des variations anatomiques et, en particulier, être bipartita, donnant ainsi un faux aspect de placentation dichoriale. En cas de masse placentaire unique, s’il n’existe pas de cloison membraneuse implantée entre les deux cordons ou entre les deux fœtus, il s’agit d’une grossesse monoamniotique et donc monozygote. La grossesse monoamniotique est très rare, de l’ordre de deux cas toutes les 10 000 grossesses (donc bien peu de cas dans une carrière de radiologue ou d’obstétricien). L’examen doit être très attentif avant d’affirmer l’absence de cloison car il est beaucoup plus fréquent qu’il s’agisse d’une cloison cachée, excentrée ou moulée sur un des fœtus en cas de déséquilibre des quantités de liquide. Dans le cas habituel, il existe une cloison et il faut essayer de compter les membranes qui la composent soit directement (après l’accouchement) en la disséquant doucement avec l’aide de compresses, soit indirectement en évaluant l’épaisseur échographique. S’il n’y a que deux membranes, l’épaisseur échographique est toujours très fine et il s’agit de deux amnios donc d’une DIamniotique MONOchoriale (on se reporte mentalement à la fig. 18.1). S’il existe anatomiquement quatre membranes (en pratique, plus de deux car le décompte n’est pas toujours facile), la cloison est souvent un peu plus épaisse en échographie et c’est une DIchoriale DIamniotique même si la masse placentaire est unique. Notons que la fusion des chorions est assez fréquente ce qui peut donner une impression d’une cloison à trois feuillets lors de l’examen direct. En raison de la grande surface placentaire, l’insertion basse est plus fréquente. Les irrégularités de résorption trophoblastique rendent également plus fréquente l’implantation marginale ou vélamenteuse des cordons, avec le risque accru de procidence (voir plus loin fig. 18.24). En vertu de la règle « cordon bas inséré sur placenta bas inséré », il faut penser à étudier le bord inférieur du ou des placentas. Le problème devient intéressant, fascinant même, dans la gémellaire MONOchoriale car il existe quasiment toujours des communications entre les deux circulations au niveau du placenta commun. Ces anastomoses vasculaires entraînent des transfusions interfœtales qui sont un phénomène encore mal connu mais physiologique quand il est modéré et, surtout, équilibré. En cas de déséquilibre des échanges se réalise le syndrome transfuseur–transfusé (STT) ou twin-twin transfusion syndrome (TTTS) avec un fœtus en surcharge vasculaire (anasarque, hydramnios) et l’autre en restriction (retard de croissance). Les anastomoses vasculaires sont de plusieurs types (fig. 18.4, et voir plus loin fig. 18.37c et d pour le fœtus acardiaque) : Les anastomoses bidirectionnelles superficielles auraient un rôle compensateur ou protecteur vis-à-vis du shunt artérioveineux : si le débit résultant de l’ensemble des AA-V penche trop d’un côté, si l’un des fœtus se remplit trop, les anastomoses superficielles serviraient de soupape, de « trop-plein » pour renvoyer à l’envoyeur une partie du volume sanguin excessif. Même si les choses sont probablement plus complexes qu’un simple problème de baignoire et de robinet, le STT serait alors le résultat soit d’un excès de transfusion dans une ou plusieurs anastomoses artérioveineuses, soit de l’absence ou de l’insuffisance des anastomoses superficielles compensatrices : ceci est important pour comprendre les tentatives de diagnostic et surtout de traitement. La mise en évidence, par écho-Doppler, d’une anastomose superficielle bidirectionnelle (essentiellement AA-A) est un facteur de bon pronostic (présence d’une soupape) car elle diminue considérablement le risque de STT. En revanche, en cas d’insuffisance cardiaque ou surtout de mort d’un des jumeaux, ces anastomoses bidirectionnelles deviennent unidirectionnelles entraînant une transfusion massive et brutale avec collapsus vasculaire chez le donneur. Le diagnostic positif de gémellité ou de grossesse multiple impose la visualisation sur un même plan de coupe des embryons ou de segments embryonnaires identiques. Le diagnostic échographique de grossesse gémellaire est en général facilement obtenu au 1er trimestre, en rappelant que : Les erreurs par excès ne sont pas rares dans les premières semaines de gestation bien que le plus souvent facilement évitables : artefact de dédoublement ovulaire qui s’efface en basculant la sonde (voir fig. 1.13), défaut temporaire d’accolement des caduques prolongeant la ligne cavitaire (fig. 18.5d), hématome décidual épousant le contour du sac (voir fig. 4.35 à 4.40), utérus double avec réaction déciduale dans l’hémi-utérus vide (voir chap. 3), fibrome œdémateux ou en nécrobiose, avec images liquidiennes internes (voir chap. 2). L’étude de la zone d’insertion de la cloison interovulaire (quand elle existe) entre 10 et 14 SA est pour la majorité des auteurs un paramètre essentiel permettant de différencier les différents types de placentation. Ainsi, les différents aspects décrits par Moon sont bien corrélés au type de placentation (fig. 18.9 et 18.10). Les grossesses de rang supérieur à 2 sont toujours polyzygotes, trichoriales, tétrachoriales, etc., mais l’un des œufs peut se diviser ce qui vient inclure une gémellaire monochoriale. La combinaison la plus fréquente est le panachage (fig. 18.12) dichoriale + monochoriale aboutissant à une grossesse triple dichoriale et triamniotique. Le diagnostic repose sur le compte des œufs jusqu’à 6,5 SA, puis le compte des embryons dans chaque œuf, puis sur l’étude précoce des cloisons. Voir aussi chap. 4, Datation de la grossesse. Le choix de l’embryon utilisé pour fonder la datation peut être source de discussion : En cas de gémellaire dichoriale, l’arrêt d’évolution peut ne concerner qu’un seul des œufs réalisant un avortement partiel (fig. 18.13). On utilise aussi parfois le terme plus poétique de deuxième œuf « évanescent » (vanishing twin). Le plus souvent, l’interruption se fait très précocement et se traduit échographiquement par la juxtaposition d’un œuf normal et d’un sac vide plus ou moins déformé. Plus tardivement, le deuxième œuf contient un petit embryon mort, de taille variable selon l’âge de l’interruption. Les examens successifs montreront l’aplatissement puis la disparition progressive, en quelques semaines, de ce deuxième sac. Des métrorragies peuvent se prolonger assez longtemps, jusqu’au 2e trimestre. Il est assez rare de retrouver la trace du sac à l’examen du délivre après l’accouchement. Cependant, lorsque le décès survient après 13 SA, il se produit une momification du fœtus (fœtus papyraceus) que l’on visualise contre la paroi utérine, moulé par sa poche amniotique, et que l’on retrouve accolé dans les membranes après l’accouchement (fig. 18.13d).
Grossesses gémellaires et multiples
 la mortalité périnatale des grossesses gémellaires est six à sept fois plus élevée que celle des grossesses uniques ;
la mortalité périnatale des grossesses gémellaires est six à sept fois plus élevée que celle des grossesses uniques ;
 la morbidité gravidique est également nettement accrue, par une fréquence plus élevée d’un certain nombre de complications : avortement et surtout accouchement prématuré, hypertension artérielle, RCIU, mort in utero et, plus spécifiquement pour les monozygotes, syndrome transfuseur–transfusé ;
la morbidité gravidique est également nettement accrue, par une fréquence plus élevée d’un certain nombre de complications : avortement et surtout accouchement prématuré, hypertension artérielle, RCIU, mort in utero et, plus spécifiquement pour les monozygotes, syndrome transfuseur–transfusé ;
 l’accouchement gémellaire est également un accouchement à haut risque maternel (hémorragie de la délivrance, placenta prævia) et fœtal (présentation dystocique, procidence du cordon).
l’accouchement gémellaire est également un accouchement à haut risque maternel (hémorragie de la délivrance, placenta prævia) et fœtal (présentation dystocique, procidence du cordon).
Rappels sur les grossesses multiples
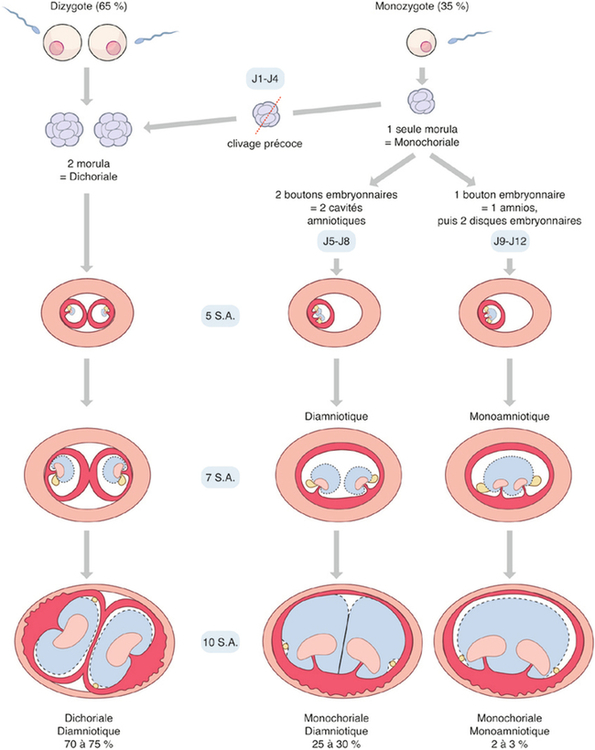
Deux mécanismes au départ (fig. 18.1)
Grossesse gémellaire dizygote (65 %) ou bi-ovulaire ou « faux jumeaux »
Trois formes anatomiques (placentations), à l’arrivée (fig. 18.1)
 le plus souvent (environ 9 fois sur 10) d’une dizygotie ;
le plus souvent (environ 9 fois sur 10) d’une dizygotie ;
 ou plus rarement (1 fois sur 10) d’une monozygotie par division très précoce de l’œuf au stade de morula (entre le 1er et le 5e jour).
ou plus rarement (1 fois sur 10) d’une monozygotie par division très précoce de l’œuf au stade de morula (entre le 1er et le 5e jour).
Annexes fœtales (placenta et circulations fœtales, membranes, cordons)
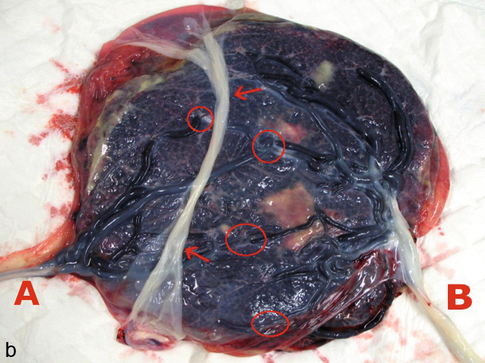
Le ou les placentas (fig. 18.2)
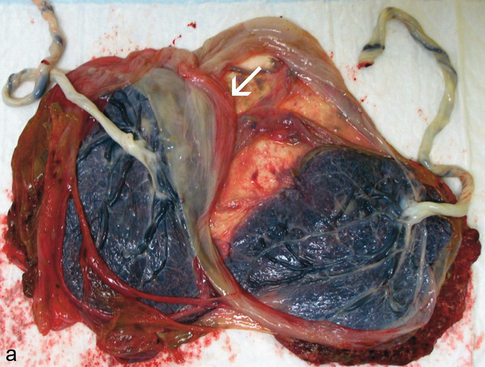
a. Grossesse gémellaire dichoriale avec deux placentas indépendants et reliés par un large pont de membrane. Cloison (→) épaisse entre les deux cavités (voir fig. 18.3b).
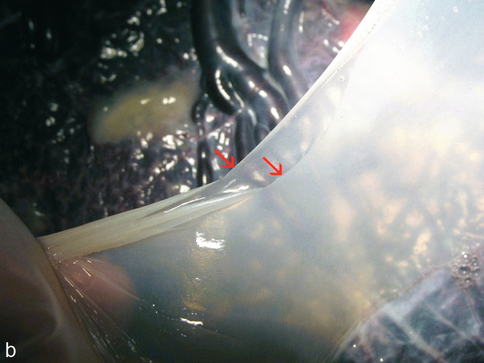
b. Gémellaire monochoriale avec une seule « galette ». Les cordons A et B ont une insertion marginale et même un peu vélamenteuse pour le A. La cloison amniotique (→) affaissée s’insère en position paramédiane et elle est fine (voir fig. 18.3b). On devine bien plusieurs anastomoses superficielles entre les deux circulations (cercles rouges).
Membranes et cloison (fig. 18.3)
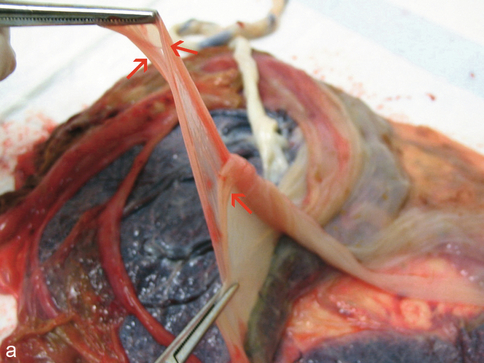
a. Gémellaire dichoriale (placentas de la fig. 18.2a). Cloison étirée entre deux pinces, épaisse, avec au moins trois couches membraneuses (→).
b. Même placenta qu’à la fig. 18.2b : étirée et doucement déchirée, la cloison montre bien qu’elle n’est formée que de deux fines membranes amniotiques (→).
Localisation placentaire et cordons
Circulations placentaires et anastomoses
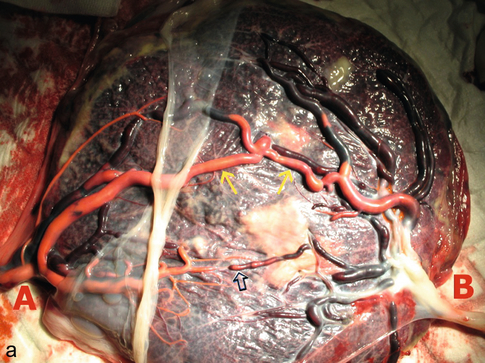
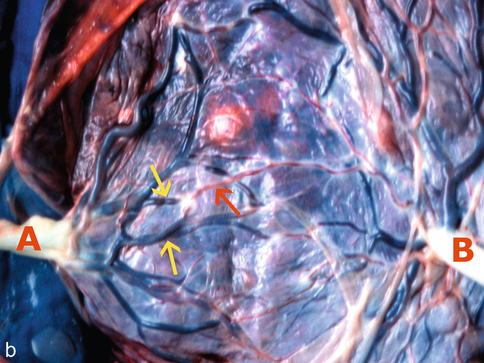
a. Anastomoses artério-artérielle directe (AA-A) évidente (→), s’opacifiant immédiatement après injection d’une artère du cordon A (voir Doppler couleur de la fig. 18.25a). Il existe aussi, probablement, une anastomose artérioveineuse avec une opacification plus lente (⇨). Les deux cordons ont une implantation marginale.
b. Anastomose unidirectionnelle, artérioveineuse, entre une artère (flèche rouge) qui pénètre la plaque choriale et l’une ou l’autre veine (flèches jaunes) qui émerge à proximité, avec une direction à peu près identique à celle de l’artère. Le cordon A a une implantation marginale et le B une implantation paracentrale.
 bidirectionnelles, artério-artérielles (AA-A) ou veinoveineuses (AV-V), superficielles et formant un by-pass direct entre deux artères ou deux veines. Le débit est normalement très faible, dans un sens ou dans l’autre, si les pressions sont équilibrées dans les deux secteurs. Dans les anastomoses artério-artérielles, le « tuyau » est le siège de deux flux pulsatiles, de sens opposés, selon des rythmes cardiaques voisins mais différents : l’échographiste doit se transformer en ingénieur hydraulicien pour comprendre le résultat. Selon que les rythmes des pulses est en phase, en opposition de phase ou entre les deux, le flux est variable en permanence. Il n’y a jamais d’annulation totale du flux car la concordance n’est jamais parfaite, mais surtout des périodes de flux alternatif, de va-et-vient en Doppler (reverse flow) très caractéristiques ;
bidirectionnelles, artério-artérielles (AA-A) ou veinoveineuses (AV-V), superficielles et formant un by-pass direct entre deux artères ou deux veines. Le débit est normalement très faible, dans un sens ou dans l’autre, si les pressions sont équilibrées dans les deux secteurs. Dans les anastomoses artério-artérielles, le « tuyau » est le siège de deux flux pulsatiles, de sens opposés, selon des rythmes cardiaques voisins mais différents : l’échographiste doit se transformer en ingénieur hydraulicien pour comprendre le résultat. Selon que les rythmes des pulses est en phase, en opposition de phase ou entre les deux, le flux est variable en permanence. Il n’y a jamais d’annulation totale du flux car la concordance n’est jamais parfaite, mais surtout des périodes de flux alternatif, de va-et-vient en Doppler (reverse flow) très caractéristiques ;
 unidirectionnelles artérioveineuses (AA-V), profondes, par mise en commun d’un cotylédon placentaire alimenté par une artère du fœtus (transfuseur) et drainé par une ou des veines de l’autre fœtus (transfusé). Il peut y avoir une seule AA-V ou au contraire plusieurs dont les sens peuvent être identiques ou opposés. Si les sens sont opposés, les débits peuvent être égaux dans les deux sens (probablement le cas le plus fréquent) ou inégaux avec risque de STT. S’il n’y a qu’une seule AA-V, la situation est probablement plus défavorable car le déséquilibre est obligatoire à ce niveau. Le nombre, le sens et le calibre de ces anastomoses déterminent donc le risque de déséquilibre entre les deux secteurs vasculaires.
unidirectionnelles artérioveineuses (AA-V), profondes, par mise en commun d’un cotylédon placentaire alimenté par une artère du fœtus (transfuseur) et drainé par une ou des veines de l’autre fœtus (transfusé). Il peut y avoir une seule AA-V ou au contraire plusieurs dont les sens peuvent être identiques ou opposés. Si les sens sont opposés, les débits peuvent être égaux dans les deux sens (probablement le cas le plus fréquent) ou inégaux avec risque de STT. S’il n’y a qu’une seule AA-V, la situation est probablement plus défavorable car le déséquilibre est obligatoire à ce niveau. Le nombre, le sens et le calibre de ces anastomoses déterminent donc le risque de déséquilibre entre les deux secteurs vasculaires.
À retenir au total
 À la conception, il y a 65 % de dizygotes pour 35 % de monozygotes, en gros deux tiers de faux jumeaux pour un tiers de vrais.
À la conception, il y a 65 % de dizygotes pour 35 % de monozygotes, en gros deux tiers de faux jumeaux pour un tiers de vrais.
 Anatomiquement, on a environ 75 % de dichoriales diamniotiques, 25 % de monochoriales diamniotiques, et seulement 1 à 2 % de monoamniotiques.
Anatomiquement, on a environ 75 % de dichoriales diamniotiques, 25 % de monochoriales diamniotiques, et seulement 1 à 2 % de monoamniotiques.
 La « monochorie » est un critère formel de monozygotie (les vrais jumeaux), elle se reconnaît à l’échographie précoce puis par l’examen du placenta et des membranes.
La « monochorie » est un critère formel de monozygotie (les vrais jumeaux), elle se reconnaît à l’échographie précoce puis par l’examen du placenta et des membranes.
 À l’inverse, la « dichorie », n’est pas un critère formel même si elle correspond le plus souvent à un dizygotisme (les faux jumeaux), car 10 à 15 % des dichoriales sont monozygotes à l’origine.
À l’inverse, la « dichorie », n’est pas un critère formel même si elle correspond le plus souvent à un dizygotisme (les faux jumeaux), car 10 à 15 % des dichoriales sont monozygotes à l’origine.
 En cas de dichorie, seuls des sexes différents pourront permettre d’affirmer la dizygotie. Si les sexes sont semblables et si l’on veut une preuve formelle du type de gémellaire, seule la réalisation de tests génétiques pourrait infirmer ou affirmer l’identité parfaite des deux enfants.
En cas de dichorie, seuls des sexes différents pourront permettre d’affirmer la dizygotie. Si les sexes sont semblables et si l’on veut une preuve formelle du type de gémellaire, seule la réalisation de tests génétiques pourrait infirmer ou affirmer l’identité parfaite des deux enfants.
Échographie du premier trimestre
Diagnostic échographique et datation
Diagnostic positif (fig. 18.5 et 18.6)
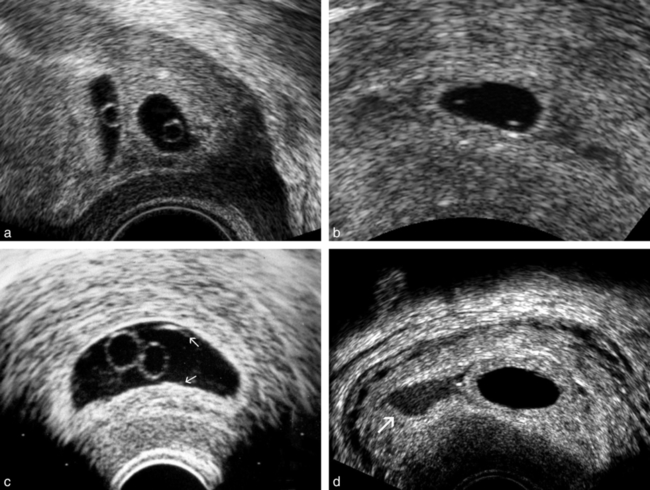
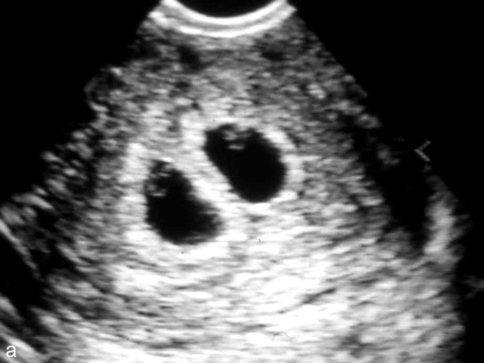
a. Deux œufs bien séparés avec deux vésicules ombilicales, un peu avant 6 SA = gémellaire dichoriale.
b. Petit œuf de 9 mm où l’on retrouve deux échos traduisant la présence de deux vésicules ombilicales = gémellaire monochoriale de 5 SA.
c. Un seul sac ovulaire mais deux vésicules ombilicales d’environ 3 mm = c’est une monochoriale et il existe forcément deux embryons qu’il faut rechercher au contact des vésicules, soit d’emblée soit après quelques jours. On commence à deviner l’une des deux membranes amniotiques (→).
d. Diagnostic différentiel (facile) avec ce défaut d’accolement des caduques à côté de l’œuf, contenant un peu de liquide échogène (→), réalisant un pseudo-deuxième sac.
a. Dichoriale à 6,5 SA, avec deux œufs qui commencent à s’accoler. Les amnios ne sont pas encore visibles.
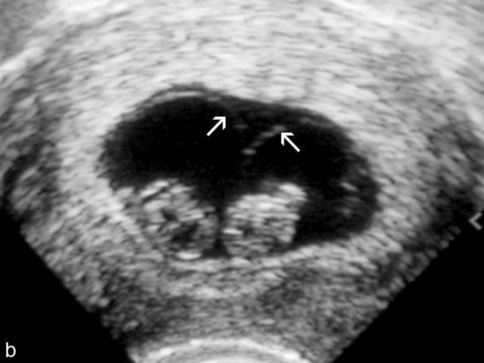
b. Monochoriale à 7,5 SA : un seul sac, deux embryons et les deux bulles amniotiques (→) qui s’accolent en « v ».
 très précocement, vers 4–5 SA, la gémellaire monochoriale se présente sous la forme d’un sac unique mais avec rapidement la présence de deux vésicules ombilicales ;
très précocement, vers 4–5 SA, la gémellaire monochoriale se présente sous la forme d’un sac unique mais avec rapidement la présence de deux vésicules ombilicales ;
 il sera donc prudent d’attendre 7 SA pour un diagnostic de certitude qui repose sur la visualisation de deux embryons avec deux activités cardiaques.
il sera donc prudent d’attendre 7 SA pour un diagnostic de certitude qui repose sur la visualisation de deux embryons avec deux activités cardiaques.
Diagnostic de placentation (de type gémellité ou de chorionicité)
 entre 5 et 7 semaines d’aménorrhée, c’est très facile (fig. 18.5 et fig. 3.7). La grossesse dichoriale est évidente avec deux sacs ovulaires distincts et leurs couronnes trophoblastiques, au sein desquels une vésicule ombilicale puis un embryon peuvent être individualisés. La grossesse monochoriale présente toujours un seul sac ovulaire dans lequel vont apparaître successivement deux vésicules ombilicales puis deux embryons ;
entre 5 et 7 semaines d’aménorrhée, c’est très facile (fig. 18.5 et fig. 3.7). La grossesse dichoriale est évidente avec deux sacs ovulaires distincts et leurs couronnes trophoblastiques, au sein desquels une vésicule ombilicale puis un embryon peuvent être individualisés. La grossesse monochoriale présente toujours un seul sac ovulaire dans lequel vont apparaître successivement deux vésicules ombilicales puis deux embryons ;
 entre 7 et 10 semaines d’aménorrhée, la forme dichoriale présente deux œufs qui commencent à s’accoler mais restent séparés par une délimitation épaisse et échogène (fig. 18.6a). Les amnios deviennent visibles et le type de grossesse monochoriale peut être précisé : diamniotique si deux amnios autour des deux embryons sont visibles (fig. 18.6b), monoamniotique si une seule membrane entoure les deux embryons. Ainsi, le diagnostic de chorionicité peut être effectué de manière fiable et rapide entre 5 et 10 SA, en dénombrant le ou les sacs ovulaires et de préférence en utilisant une sonde endovaginale pour améliorer la résolution des structures membranaires intra- et interovulaires. L’échographie volumique est utilisable dès les termes précoces mais a toutefois un apport très modeste en termes de diagnostic de placentation ;
entre 7 et 10 semaines d’aménorrhée, la forme dichoriale présente deux œufs qui commencent à s’accoler mais restent séparés par une délimitation épaisse et échogène (fig. 18.6a). Les amnios deviennent visibles et le type de grossesse monochoriale peut être précisé : diamniotique si deux amnios autour des deux embryons sont visibles (fig. 18.6b), monoamniotique si une seule membrane entoure les deux embryons. Ainsi, le diagnostic de chorionicité peut être effectué de manière fiable et rapide entre 5 et 10 SA, en dénombrant le ou les sacs ovulaires et de préférence en utilisant une sonde endovaginale pour améliorer la résolution des structures membranaires intra- et interovulaires. L’échographie volumique est utilisable dès les termes précoces mais a toutefois un apport très modeste en termes de diagnostic de placentation ;
 à partir de 10 semaines d’aménorrhée, le trophoblaste s’épaissit dans la région du futur placenta. La cavité amniotique s’agrandit et sa membrane s’accole progressivement à la paroi trophoblastique, la présence des deux embryons et leur vitalité sont évidentes. Les trois types anatomiques sont alors bien individualisables :
à partir de 10 semaines d’aménorrhée, le trophoblaste s’épaissit dans la région du futur placenta. La cavité amniotique s’agrandit et sa membrane s’accole progressivement à la paroi trophoblastique, la présence des deux embryons et leur vitalité sont évidentes. Les trois types anatomiques sont alors bien individualisables :
 placentation DIchoriale DIamniotique (fig. 18.7). Dans 50 % des cas, les trophoblastes sont bien distincts sur des faces utérines opposées et les deux œufs sont séparés par une cloison épaisse, facile à visualiser, séparant les deux embryons. Dans 50 % des cas, les trophoblastes s’accolent, séparés initialement par une ligne de clivage qui disparaît progressivement pour donner l’impression d’une masse placentaire unique. La cloison épaisse s’implante à ce niveau avec présence de trophoblaste s’insinuant dans une zone de divergence, réalisant le signe du lambda (λ) pathognomonique d’une placentation dichoriale (fig. 18.9),
placentation DIchoriale DIamniotique (fig. 18.7). Dans 50 % des cas, les trophoblastes sont bien distincts sur des faces utérines opposées et les deux œufs sont séparés par une cloison épaisse, facile à visualiser, séparant les deux embryons. Dans 50 % des cas, les trophoblastes s’accolent, séparés initialement par une ligne de clivage qui disparaît progressivement pour donner l’impression d’une masse placentaire unique. La cloison épaisse s’implante à ce niveau avec présence de trophoblaste s’insinuant dans une zone de divergence, réalisant le signe du lambda (λ) pathognomonique d’une placentation dichoriale (fig. 18.9),
a. À 9,5 SA. Les deux sacs trophoblastiques (⇨) forment encore des parois épaisses et échogènes (les chorions) qui s’accolent en une cloison également épaisse. La bulle amniotique a gonflé et la membrane amniotique ou amnios (→) vient doubler le sac trophoblastique.
b. À 10 SA. La cloison se raccorde à la paroi utérine en formant l’image de « lambda » avec une zone triangulaire contenant un tissu trophoblastique plus ou moins dense et donc plus ou moins liquidienne (→).
c. À 12 SA. La cloison dessine encore un lambda dont le contenu est nettement trophoblastique, échogène (→), mais la signification est la même.
d. À 13 SA. La cloison est nettement plus fine (→), mais le raccord en lambda reste net et significatif.
e. À 10,5 SA, en 2D. Cloison en double lambda caricatural. On note les membranes amniotiques (→) qui tapissent presque complètement les chorions, avec encore un peu de cœlome externe visible dans un angle, finement échogène.
f. La même cloison en 3D. Plus spectaculaire mais sans intérêt supplémentaire sur le plan diagnostic.
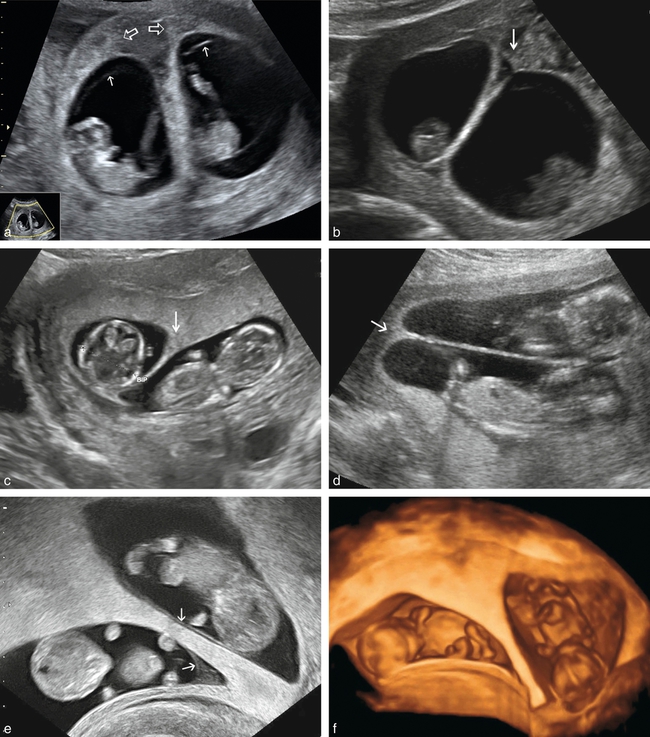
 placentation MONOchoriale DIamniotique (fig. 18.8a et b). Dans la quasi-totalité des cas, la masse trophoblastique est unique et homogène mais il a été décrit (dans 2 à 3 %) des cas un aspect bilobé de ce placenta unique avec une partition pouvant être source de confusion. La cloison entre les deux embryons est fine, de visualisation parfois difficile, s’insérant directement de manière anguleuse, « en T », sans interposition de chorion sur la masse trophoblastique. Toutefois l’accolement partiel des deux feuillets amniotiques, en regard du trophoblaste, délimite souvent un espace libre triangulaire à contenu liquidien finement échogène, correspondant au cœlome extra-embryonnaire résiduel. Malgré sa forme potentiellement trompeuse, cet aspect ne doit pas être confondu avec un signe du lambda. Cette zone peut parfois être hétérogène rendant son interprétation difficile et il est alors recommandé de faire varier les sites d’étude et les incidences pour toujours rechercher l’image la plus démonstrative,
placentation MONOchoriale DIamniotique (fig. 18.8a et b). Dans la quasi-totalité des cas, la masse trophoblastique est unique et homogène mais il a été décrit (dans 2 à 3 %) des cas un aspect bilobé de ce placenta unique avec une partition pouvant être source de confusion. La cloison entre les deux embryons est fine, de visualisation parfois difficile, s’insérant directement de manière anguleuse, « en T », sans interposition de chorion sur la masse trophoblastique. Toutefois l’accolement partiel des deux feuillets amniotiques, en regard du trophoblaste, délimite souvent un espace libre triangulaire à contenu liquidien finement échogène, correspondant au cœlome extra-embryonnaire résiduel. Malgré sa forme potentiellement trompeuse, cet aspect ne doit pas être confondu avec un signe du lambda. Cette zone peut parfois être hétérogène rendant son interprétation difficile et il est alors recommandé de faire varier les sites d’étude et les incidences pour toujours rechercher l’image la plus démonstrative,
a. MONOchoriale et DIamniotique à 11 SA. Un seul œuf avec deux poches amniotiques. Les amnios ne sont pas encore complètement collés à la paroi de l’œuf, ni entre eux au niveau de la cloison où l’on distingue bien les deux membranes (→). L’extrémité céphalique d’un des fœtus présente un œdème assez important (⇨) qui correspond ici à un STT très précoce.
b. MONOchoriale et DIamniotique à 11 SA (même grossesse qu’en a). Le raccordement des deux bulles amniotiques dessine un pseudo-lambda (→) avec la paroi trophoblastique.
c. MONOchoriale et MONOamniotique à 13 SA. Par voie abdominale : œuf unique et masse placentaire (P) antérieure unique ; PAS de cloison visible entre A et B.
d. MONOchoriale et MONOamniotique à 13 SA (même grossesse qu’en c). Contrôle par voie vaginale : les deux fœtus A et B sont en position tête-bêche, avec une mobilité indépendante, ce qui élimine l’hypothèse de jumeaux conjoints.
e. MONOchoriale et MONOamniotique à 15 SA. Placenta (P) antérieur unique. Implantation centrale mais séparée des deux cordons. Début d’enroulement des cordons (→), sans conséquence et sans raccourcissement : la situation pourrait devenir plus dangereuse si les deux fœtus avaient la mauvaise idée de faire « tourner le manège » toujours dans le même sens.
f. MONOchoriale et MONOamniotique à 4 mois. Enroulement des cordons formant une image complexe, difficile à analyser. Pas de limitation de la mobilité des fœtus, issue normale de la grossesse.
 placentation MONOchoriale MONOamniotique (fig. 18.8b à e). Le trophoblaste est unique et, malgré un examen rigoureux, aucune cloison ne peut être mise en évidence entre les deux embryons dont la mobilité occupe l’ensemble de la cavité amniotique. Du fait de la rareté de cette forme anatomique, il doit s’agir ici d’un diagnostic d’élimination.
placentation MONOchoriale MONOamniotique (fig. 18.8b à e). Le trophoblaste est unique et, malgré un examen rigoureux, aucune cloison ne peut être mise en évidence entre les deux embryons dont la mobilité occupe l’ensemble de la cavité amniotique. Du fait de la rareté de cette forme anatomique, il doit s’agir ici d’un diagnostic d’élimination.
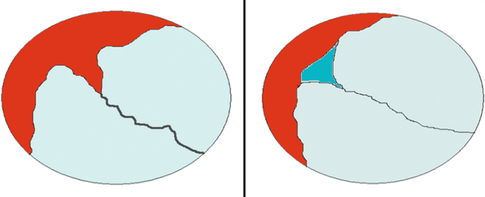
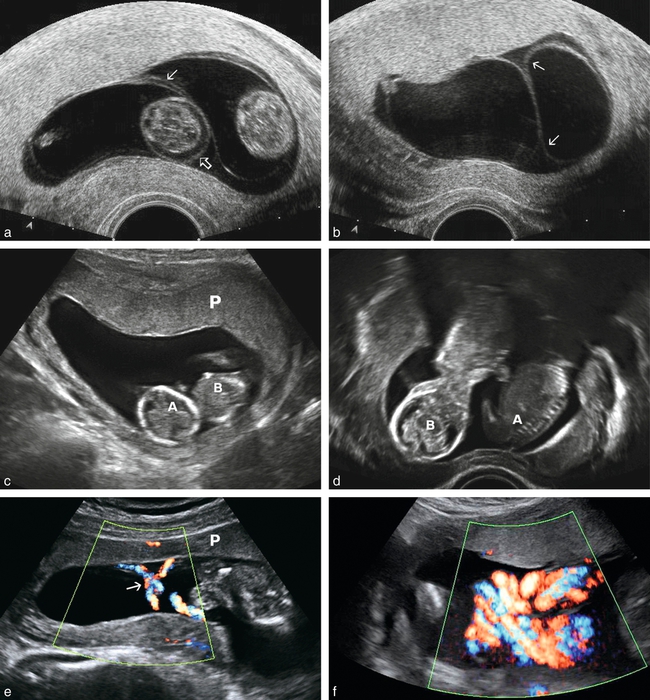
Schéma représentant un signe du lambda à gauche (insertion du trophoblaste « rouge » dans la zone d’implantation de la cloison) = grossesse dichoriale ; en opposition avec un « faux-lambda » à droite avec persistance du cœlome extra-embryonnaire (bleu foncé dans la zone de séparation des feuillets amniotiques) = grossesse monochoriale.
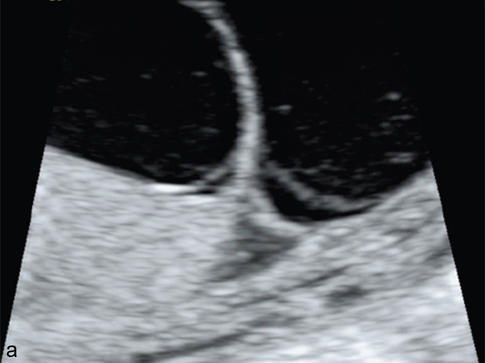
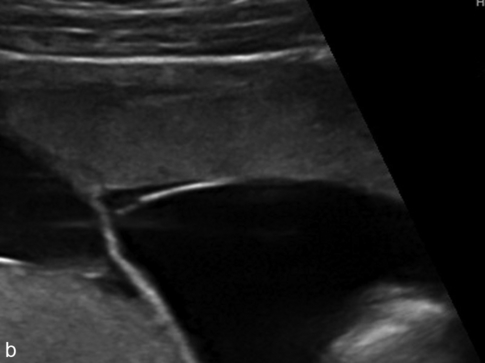
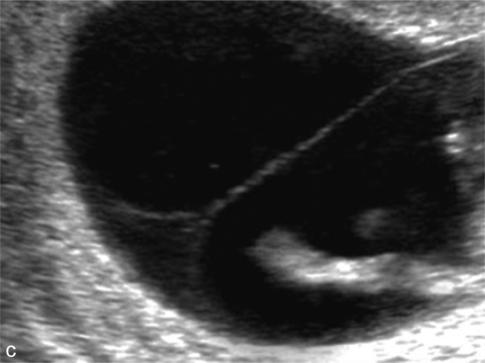
a. Dichoriale : le pied de cloison dessine un double lambda. Divergence des deux chorions avec un triangle légèrement échogène, flanqué de part et d’autre des deux amnios.
b. Dichoriale : on ne voit qu’une seule membrane amniotique mais la présence de plus de deux membranes permet d’affirmer le caractère dichorial.
c. Monochoriale : divergence des deux fines membranes amniotique. Le triangle contient du cœlome externe.
Grossesses multiples de haut rang (fig. 18.11 et 18.12)
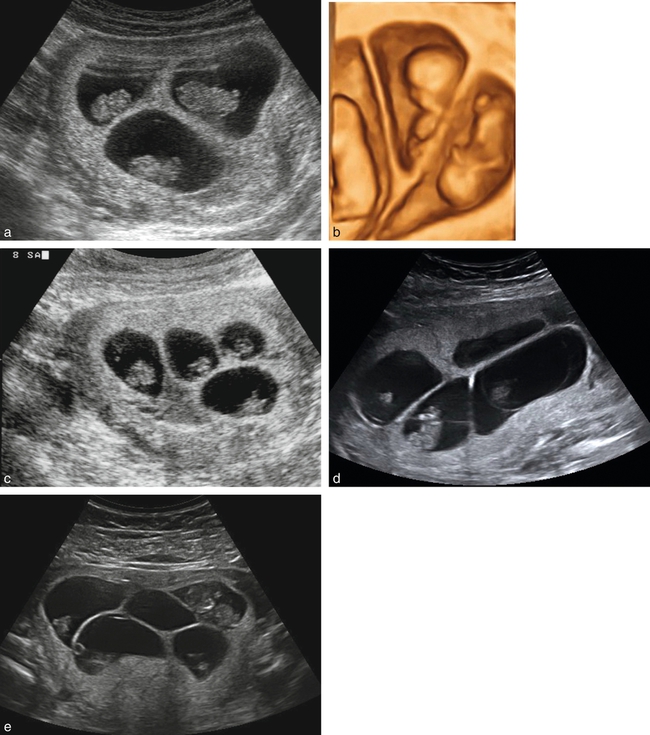
a. Grossesse triple (trichoriale).
b. Mode volumique sur grossesse triple : sans intérêt pour le diagnostic et risque de sous-évaluation du nombre d’œufs.
c. Grossesse quadruple (tétrachoriale) : il faut bien examiner chaque œuf pour rechercher un deuxième locataire.
d. Grossesse quadruple : certains amnios sont bien visibles et on peut affirmer qu’il s’agit d’une grossesse tétrachoriale (et tétra-amniotique, évidemment).
e. Grossesse quintuple qui semble bien pentachoriale.
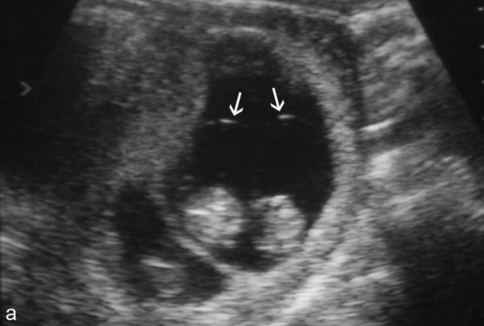
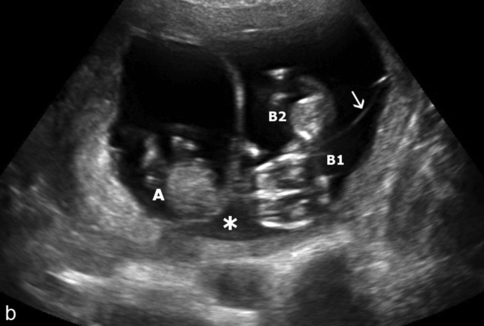
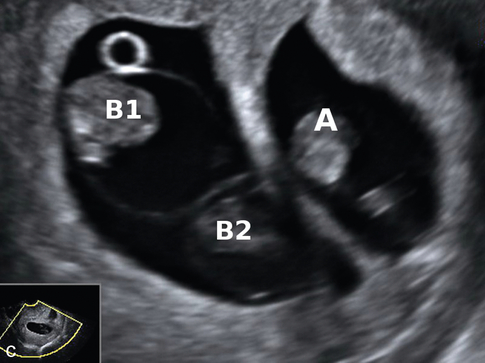
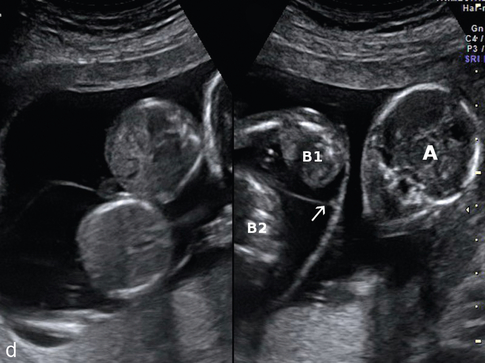
a. À 2 mois. Une cloison épaisse (amniochoriale) et deux bulles amniotiques (→) dans l’un des œufs.
b. À 2 mois et demi. æuf simple à gauche (A) et grossesse diamniotique à droite (B1 et B2) avec une cloison fine (→). La cloison centrale est épaisse (amniochoriale) et se raccorde en lambda (∗).
c. Grossesse triple panachée : cloison épaisse entre A et B1-B2, double bulle amniotique dans l’œuf B.
d. Grossesse triple panachée à 13 SA. On note une fine cloison (→) dans l’œuf B qui sépare B1 et B2 et qui se raccorde perpendiculairement à la cloison principale.
Datation des grossesses gémellaires
 le consensus professionnel français est de toujours prendre en compte le plus petit (court) des embryons–fœtus, sauf s’il existe une différence de plus de 8 mm. Dans ce dernier cas, c’est l’inverse et on se fonde sur le plus long ;
le consensus professionnel français est de toujours prendre en compte le plus petit (court) des embryons–fœtus, sauf s’il existe une différence de plus de 8 mm. Dans ce dernier cas, c’est l’inverse et on se fonde sur le plus long ;
 au Canada, pour la SOGC, la recommandation est de toujours utiliser la plus grande LCC, considérant que le plus grand embryon est a priori le plus normal ;
au Canada, pour la SOGC, la recommandation est de toujours utiliser la plus grande LCC, considérant que le plus grand embryon est a priori le plus normal ;
 il n’est pas recommandé d’utiliser la moyenne des mesures de LCC (mais cela ne serait pas une erreur très grave).
il n’est pas recommandé d’utiliser la moyenne des mesures de LCC (mais cela ne serait pas une erreur très grave).
Complications du premier trimestre
Métrorragies, avortement ou menace d’avortement précoce
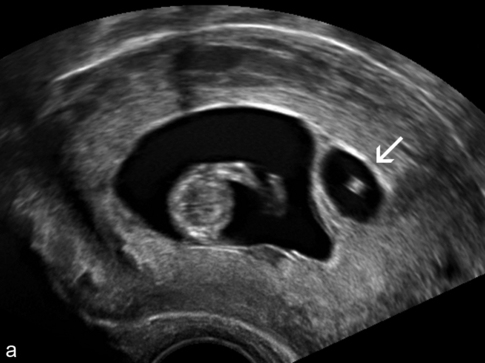
a. 11 SA. Petit œuf mort (→) contenant un résidu embryonnaire. La cloison est épaisse confirmant la dichorie.
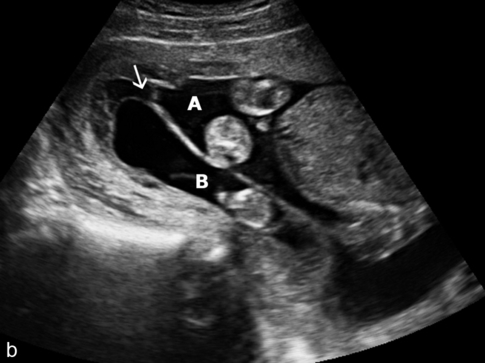
b. Avortement partiel. Évolution au 2e trimestre : œuf B hypotonique contenant un embryon. Présence d’un lambda (→). æuf A évolutif.
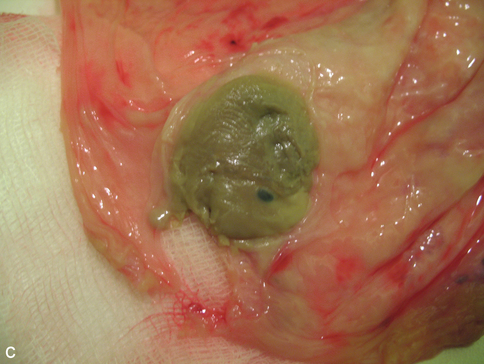
c. Examen du délivre après l’accouchement (même grossesse qu’en b) : petit fœtus de 2 mois aplati et momifié dans les membranes.![]()
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree


18: Grossesses gémellaires et multiples