L’échographie ne fait pas le diagnostic d’anomalie chromosomique. Elle oriente le diagnostic devant une malformation unique ou multiple, la confirmation venant de l’étude génétique. Elle peut aussi signaler un « sur-risque » devant des petites variantes morphologiques ou un trouble de croissance. Mais, surtout, elle ambitionne d’être un élément du dépistage de masse des aneuploïdies (en pratique, la cible est la trisomie 21), associé ou non à d’autres marqueurs (âge maternel, dosages de diverses molécules produites par l’œuf). La pratique conduit à envisager deux périodes de dépistage : Le terme « dyschromosomie » est employé ici à plusieurs reprises. C’est un néologisme synonyme d’anomalie chromosomique. Dans ce chapitre, il désigne à la fois les anomalies du nombre des chromosomes, c’est-à-dire les aneuploïdies, et les anomalies de structure. La clarté nucale désigne une collection liquidienne, habituellement très fine, située juste sous la peau de tous les embryons et fœtus entre 2 mois (9–10 SA) et 3 mois (15 SA). Ce terme est utilisé au 1er trimestre pour des clartés purement liquidiennes et localisées (formes habituelles), mais aussi pour celles qui contiennent quelques échos et des cloisons (septa) ou pour les collections qui s’étendent au-delà du cou (fig. 16.1 à 16.3). Les cotations proposées ont été faites de façon indépendante par des cotateurs FMF, CFEF et les deux auteurs : il y a quelques discordances… Il nous a semblé préférable de présenter en premier une cotation très rigoureuse, puis de nuancer certains jugements. Cette clarté nucale disparaît habituellement au 2e trimestre, mais parfois elle évolue rapidement ou forme d’emblée un œdème permanent et important réalisant l’hygroma kystique du cou ou hygroma colli et, à un stade de plus, le lymphœdème généralisé puis l’anasarque. Le terme d’hygroma kystique devrait être réservé aux dilatations majeures d’un ou des sacs lymphatiques formant des images en bulles assez volumineuses soulevant le derme du cou (voir fig. 16.1c et d) et donc mieux visibles en coupe axiale. L’un des mécanismes évoqués dans les dyschromosomies est une anomalie de développement du système lymphatique cervical avec retard ou échec de connexion entre les sacs lymphatiques jugulaires et le système veineux jugulaire (l’embouchure porte le nom de sinus jugulaire) : les sacs se dilatent et, à partir de là, une hyperpression de tout le système lymphatique s’installe. Dans les formes majeures, il se forme un hygroma qui s’étend progressivement depuis la nuque vers la région lombaire. Des logettes lymphatiques se dilatent, vallonnées, irrégulières, en forme de bulles, déterminant la formation d’images de « cloisons » (voir fig. 16.1a). Dans les formes mineures avec simple retard d’abouchement, l’œdème ou l’hygroma seront transitoires. Dans tous les cas, on retient l’équation : œdème de la nuque + caryotype normal = suspicion de malformation fœtale et en particulier de cardiopathie. La clarté nucale se mesure chez un fœtus dont la longueur cranio-caudale (LCC) est comprise entre 45 et 84 mm, soit entre 11 SA et 13 SA + 6 J en se référant aux courbes de la FMF qui situe la valeur en percentiles de la population initialement étudiée (voir plus loin diagramme de la fig. 16.5). Il était logique de fixer la date limite inférieure de l’examen à 11 SA, pour plusieurs raisons : La limite supérieure a été fixée à 13 SA et 6 J pour deux raisons essentielles : Le matériel utilisé doit avoir un cine-loop (au mieux > 200 images, permettant de choisir la meilleure image), un zoom et permettre une mesure au dixième de millimètre (chaque déplacement des curseurs devrait correspondre à une mesure de 0,1 mm). C’est le cas de tous les appareils proposés sur le marché. Une précision affichée au 1/100e de millimètre est illusoire et encombrante. La mesure de la longueur cranio-caudale (LCC) a déjà été envisagée au chapitre 4, dans le cadre de la « datation » de la grossesse. Cette mesure devient cruciale dans le cadre du dépistage combiné puisque le risque est calculé à partir de l’épaisseur nucale et de la LCC. Rappelons que la LCC mesure la plus grande longueur d’un embryon/fœtus ayant la tête en position neutre, sur une coupe sagittale et médiane, passant par la région fronto-nasale, le rachis, la région ombilicale et le tubercule génital. Un plan parasagittal avec visualisation d’une cuisse ou d’une orbite serait acceptable pour la LCC mais pas pour la nuque. Une tête trop fléchie ou en hyperextension va évidemment fausser le paramètre. La mesure de la clarté nucale doit donc se faire sur la coupe sagittale « idéale » par un abord orthogonal sur un fœtus « détendu », en position neutre, en utilisant soit l’image de la LCC zoomée soit une coupe spécifique. L’hyperflexion du fœtus peut réduire l’épaisseur de la clarté de 0,4 mm (en la comprimant) et l’hyperextension peut la majorer de 0,6 mm (en la plissant). Mais aussi, les mouvements de flexion–extension font nettement varier la LCC sur laquelle se base en partie le calcul de risque (voir fig. 4.28 et plus loin fig. 16.8). La présence d’un petit espace liquidien sous le menton assure de la bonne position de la tête fœtale. Le dos est alors discrètement arrondi. La coupe parfaite doit être médiane et sagittale : La reconstruction en 3D (fig. 16.3k et l), en partant d’une coupe axiale ou mieux d’une coupe sagittale trop oblique, peut également aider à fabriquer le bon plan de coupe, même si l’on perd en définition de l’image (mais il a été démontré que les mesures de la clarté nucale et de la longueur cranio-caudale étaient similaires à celles obtenues directement en 2D). La LCC (voir plus haut chap. 4) mesure tout l’embryon selon le grand axe donc sur une coupe sagittale médiane où l’embryon dessine un « haricot ». On recommande une coupe passant par le tubercule génital (CFEF) plutôt que par la courbure de la fesse et la mesure de l’embryon au repos, le dos « rond » et les membres inférieurs fléchis. Les calipers doivent être correctement placés en évitant une relative imprécision qui résulterait de contours supérieurs et inférieurs flous. Pour la nuque, c’est l’un des points les plus délicats. Il faut mesurer l’épaisseur maximale de la clarté nucale entre la peau et les parties molles recouvrant le rachis cervical : « mesurer au plus large ». Les calipers sont placés « On-On », la croix du caliper est posée sur la ligne de bordure de la clarté, sa barre horizontale est donc « tangente » à la clarté, sans la pénétrer (fig. 16.2b et les exemples de la fig. 16.3). Cette pénétration, comme le sexe des anges, fait l’objet de quelques discussions et de « bavardages dans les rangs ». On peut sourire et parler de pinaillage, mais il s’agit de rigueur : une variation d’un dixième de millimètre, intégrée dans un calcul combiné (clarté + marqueurs), peut faire basculer vers le prélèvement invasif ou vers l’abstention. Lorsque le fœtus est dos en arrière et repose, plus ou moins, sur la membrane amniotique non encore accolée, l’espace anéchogène entre membrane amniotique et membrane chorionique constitue un piège en mimant la clarté nucale (fig. 16.3a et fig. 4.28a). Tant que le fœtus reste immobile, il est parfois impossible de différencier la surface du dos fœtal et la membrane amniotique, la clarté, le liquide amniotique ou le cœlome externe. En revanche, le changement de position du fœtus permet immédiatement de les distinguer : la clarté nucale se soulève avec le fœtus. Il est donc nécessaire, dans certains cas, de prolonger l’examen échographique pour observer ce changement de position ou de faire tousser la mère ou de secouer légèrement l’utérus. Sur le cliché rendu, il peut être utile d’individualiser le cœlome externe par une flèche pour lever toute ambiguïté en cas de « relecture » du document. Dans 5 à 10 % des cas, le cordon ombilical est autour du cou gênant et faussant la mesure. Dans ce cas, certains recommandent d’effectuer une mesure au-dessus et une au-dessous du cordon et de faire la moyenne (fig. 16.3l). Il paraît plus sage d’attendre ou de provoquer des mouvements fœtaux ou de contrôler à distance en espérant de meilleures conditions techniques. Quand la nuque se voit mal en abord antérieur, c’est souvent à cause du massif maxillaire qui détermine un cône d’ombre parfois gênant (fig. 16.3b). Il faut essayer de le contourner en visant d’un peu plus bas pour passer sous le menton. Le matériel influe finalement assez peu, surtout si l’on considère les améliorations survenues depuis l’établissement des premières courbes, il y a plus de quinze ans. Un mauvais réglage de l’image peut effacer la clarté ou fausser la mesure. L’utilisation des harmoniques peut « remplir » ou dédoubler légèrement l’image, avec certains réglages et avec certains appareils : il est souvent conseillé de les supprimer pour améliorer la mesure. De même, le logiciel de mesure automatique augmente un peu les épaisseurs de nuque car il est étudié pour délimiter « au large », surtout quand les limites sont mal définies. Les différences intra- et inter-observateurs sont théoriquement de moins de 0,5 mm dans 95 % des cas, à condition que les « observateurs » soient des échographistes informés, formés et confirmés (voir plus bas). Ce n’est pas toujours le cas et l’on peut voir les mesures les plus farfelues (fig. 16.3g) : le test perd alors tout son intérêt, et même devient potentiellement nuisible (angoisses, contrôles et prélèvements invasifs inutiles ou faux négatif du dépistage). Comme souvent, la signature en bas du compte rendu est le premier facteur de variabilité. L’évaluation des pratiques professionnelles (EPP) et le suivi des médianes devraient améliorer la situation. Il reste un autre facteur de variabilité, assez mystérieux, c’est le facteur régional ou géographique. L’auto-évaluation que nous pratiquions depuis très longtemps15 montrait une discordance avec le diagramme de Snijders et Nicolaides : notre 50e percentile se situait entre le 10e et le 25e percentile de leur courbe et cette constatation était partagée par d’autres équipes qui constataient une sous-évaluation (chiffres moyens constatés versus la table de Sniders) d’environ 20 %. Nous avions évoqué une mauvaise méthode de mesure mais les chiffres récents de l’Agence de biomédecine confirment cette différence. En effet, l’Agence retrouve une médiane nationale de la clarté nucale en 2011 à 0,82 MoM (alors que le seuil attendu devrait être de 1 MoM) avec des disparités « régionales » que l’on s’explique mal. Par exemple dans le Nord–Pas-de-Calais la médiane est entre 0,76 et 0,79, à Paris entre 0,83 et 0,89, et en Corse entre 0,90 et 0,92 : dans tous les cas, on est toujours assez nettement en dessous de 1 MoM. Ces différences peuvent intriguer mais, au total et quelle que soit la région, l’expérience a largement démontré l’excellente efficacité du couple « clarté nucale + marqueurs sériques » pour cibler la population à risque de trisomie.
Anomalies chromosomiques : du dépistage au diagnostic
 le 1er trimestre centré sur un marqueur essentiel, la clarté nucale, et sur une datation précise par la mesure de la longueur cranio-caudale ;
le 1er trimestre centré sur un marqueur essentiel, la clarté nucale, et sur une datation précise par la mesure de la longueur cranio-caudale ;
 les 2e et 3e trimestres où l’on interprète des signes d’appels (majeurs ou mineurs) rencontrés accidentellement lors d’un examen de routine.
les 2e et 3e trimestres où l’on interprète des signes d’appels (majeurs ou mineurs) rencontrés accidentellement lors d’un examen de routine.
Dépistage des anomalies chromosomiques (aneuploïdies) au premier trimestre
Nuque fœtale et clarté nucale (CN)
Définitions
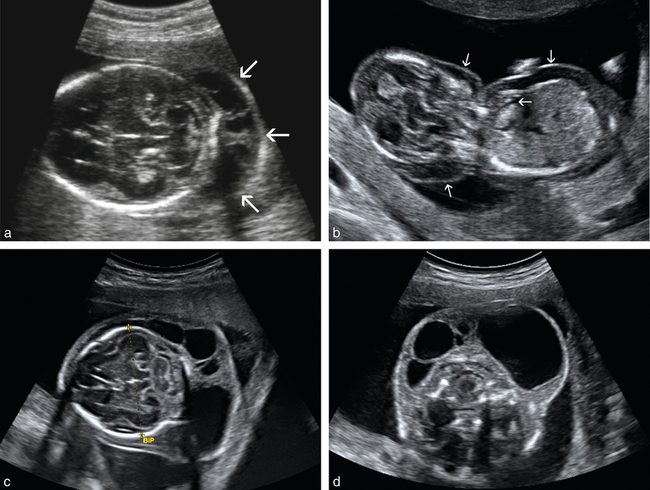
a. ædème nucal (→) important et cloisonné à 4 mois.
b. ædème généralisé (→) à 14 SA (on devine également un début d’épanchement pleural).
c et d. Hygroma cervical postérieur volumineux persistant à 20 SA dans le cadre d’un syndrome de Turner.
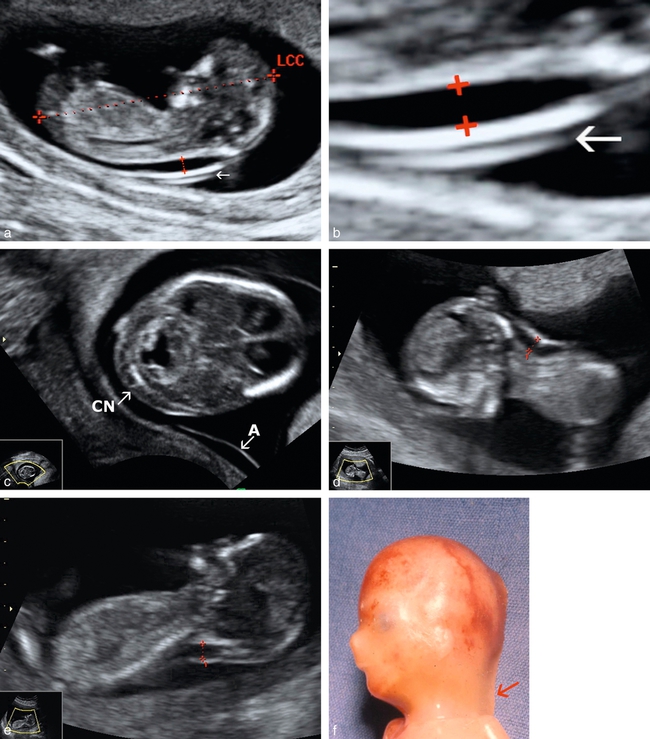
a. Clarté mesurée à 2,5 mm pour une LCC de 45 mm, soit supérieure au 95e percentile qui est à 2,1 mm. L’image est de bonne taille, les calipers sont en bonne position, l’amnios (→) est visible. Le plan de coupe n’est sans doute pas strictement médian car passant par une orbite.
b. Fort zoom sur la position des calipers : on mesure l’espace noir et les calipers sont posés sur la limite externe, sans pénétrer l’espace. Amnios visible (→).
c. Coupe transversale de la nuque à 12,5 SA. La clarté nucale (CN) contient quelques cloisons et elle est fine (à l’estime), très inférieure au 95e percentile. L’amnios (A) est bien identifié. C’est tout à fait rassurant mais la mesure n’est pas « autorisée » dans ce plan.
d et e. Fœtus en hyperextension. La clarté est mesurée entre 3,5 et 4 mm mais cette mesure est surestimée d’au moins 1 mm : elle est inutilisable pour un calcul de risque.
f. Fœtus de 2 mois. Zone nucale translucide (→) qui s’étend vers le haut du dos et vers l’occiput.
Les 7 chiffres du score correspondent dans l’ordre à :
Coupe sagittale
Calipers
Nuque–dos
Taille
Amnios
Flexion
Score
0–2
0–2
0–2
0–1
0–1
0–1
0–9

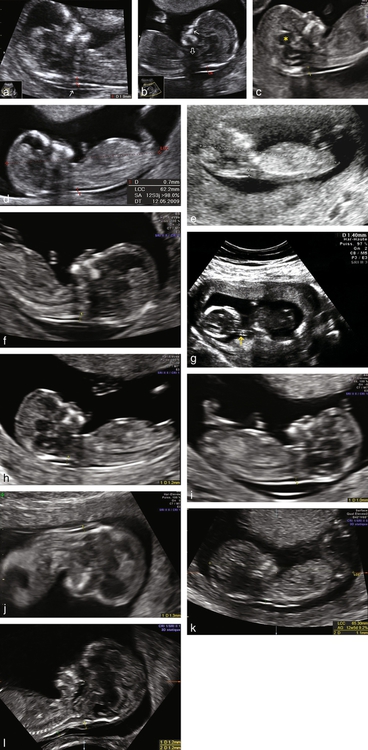
a. LCC à 71 mm et CN à 1,9 mm. La coupe n’est pas en position sagittale médiane mais nettement paramédiane (pas d’OPN, plexus choroïde). La flexion est satisfaisante de même que l’agrandissement. L’amnios est bien individualisé (→). La peau est continue. Les calipers sont bons mais le marqueur cutané est très légèrement dans la peau (ligne blanche) et non pas tangentiel. Score de Herman : 002111 = 5 (ou 022111 = 7 en validant les calipers car le glissement est très faible).
b. La coupe est très légèrement paramédiane : pas d’écho de la pointe du nez, visualisation de la branche montante du maxillaire (→), mais les OPN sont vus ainsi que le diencéphale donc la sagitallité est acceptable par la FMF-Londres. Le cône d’ombre du massif maxillaire (⇨) cache une partie de la nuque et ne permet pas de valider la peau (mais on pourrait extrapoler la peau au niveau du cône d’ombre), les calipers sont bien placés et l’agrandissement satisfaisant, la tête est un peu trop fléchie, mais il existe quand même un peu de liquide amniotique sous le menton et l’amnios n’est pas visible. Score de Herman : 020100 = 3 ou 220100 = 5 si on accepte la coupe sagittale ou 220101 = 6 si on accepte aussi la position indifférente de la tête. Ce cliché montre donc les limites possibles de l’évaluation (score variant de 3 à 6).
c. Plan de coupe parfait, médian (nez + menton + absence de malaire) et sagittal (pointe du nez + diencéphale : ∗). Tous les paramètres sont validés. Score de Herman : 222111 = 9.
d. On cumule sur la même image les deux mesures, LCC et nuque. Pour la LCC, la visualisation de la racine de la cuisse majore très légèrement la mesure et peut faire discuter la validation de la mesure. La coupe au niveau de la tête n’est pas strictement sagittale (pas d’OPN, visualisation de la branche montante du maxillaire, orbite commençant à se deviner). La continuité de la peau n’est pas parfaitement démontrée mais peut être acceptée. Les calipers ne sont pas placés à la partie la plus épaisse de la nuque. L’amnios n’est pas vu mais la flexion et l’agrandissement sont acceptables. Score de Herman : 002101 = 4.
e. Mauvaise mesure +++. Image récente (2009), acceptable pour la LCC (bien que la position des calipers puisse se discuter car peu nette) avec une coupe presque sagittale médiane mais sans nez visible, une attitude neutre de la tête. La CN se devine assez bien, mais, attention, les calipers ne mesurent pas la CN mais toute l’épaisseur musculaire postérieure du cou. La mesure à 2,9 mm serait nettement inquiétante si elle concernait vraiment la clarté nucale. La continuité de la peau est assez bien dessinée ce qui pose un problème. En effet, en acceptant les 2 points nuque–dos, le score de Herman est de 002101 = 4, soit utilisable pour un calcul de risque ce qui n’est évidemment pas acceptable étant donné la position des calipers. Idéalement, il faudrait que le couple calipers–nuque–dos soit toujours associé pour être validé ou non.
f. Il suffirait de peu pour que l’image soit parfaite : la visualisation d‘un plexus choroïde et d’un malaire démontre la légère inclinaison de la sonde. Mais la pointe du nez, le diencéphale et le rachis montrent qu’on est tout près du plan idéal. Le suivi de la peau est trop court. Les calipers sont bien positionnés. Flexion, agrandissement et amnios sont bons. Score de Herman : 220111 = 7.
g. Très mauvaise mesure +++. Échographie récente (2008) avec un matériel théoriquement performant. Le compte rendu indique une CN à 1,4 mm. L’examen des images sur le papier thermosensible montre que la mesure est quasiment incontrôlable car les calipers sont presque invisibles sur le cliché. Une recherche minutieuse permet de les repérer (flèche jaune) : la mesure ne concerne même pas le fœtus dont on ne voit même pas le dos ! Ceci est un examen « bidon » qui passera si le clinicien ne contrôle pas ou arrive trop tard : le score est à zéro et même sans doute négatif (Herman n’avait pas prévu qu’on ne reconnaisse pas le fœtus) !
h. Image presque excellente. La coupe paraît sagittale au premier abord (diencéphale et OPN visibles) mais le malaire est visible témoignant d’une légère angulation et donc de l’absence de sagittalité parfaite. La clarté nucale apparaît « un peu trop remplie » (les harmoniques auraient pu être coupées et le gain abaissé). De plus la continuité de la peau n’est pas démontrée ce qui ne permet pas de s’assurer que l’on mesure la plus grande largeur de la clarté nucale. Les calipers sont on to on. L’agrandissement est correct, la position de la tête est bonne et l’amnios individualisé. Au total score de Herman : 020111 = 5 (ou 220111 = 7 si on accepte le plan de coupe sagittale).
i. La coupe sagittale est bonne mais pas idéale car on voit la branche montante du maxillaire. Continuité de la peau et calipers : bons. Flexion, agrandissement et amnios : bons. Score de Herman : 022111 = 7 (ou = 9 si on valide la coupe).
j. La nuque est obligeamment tournée vers la sonde. La coupe est médiane et sagittale même si le nez n’est pas bien identifié ce qui est souvent le cas dans cette position. Le suivi de la peau est un peu court. Le reste est tout bon. Score de Herman : 220111 = 7.
k. Reconstruction 3D au cours d’un examen décrit comme difficile. On obtient un plan de coupe quasi parfait. La continuité de la peau paraît satisfaisante mais certains pourraient le discuter. Les calipers sont mal placés car non perpendiculaires à la clarté nucale, mais l’impact est très faible sur la mesure. L’amnios n’est pas visible mais la flexion et l’agrandissement sont bons. Score de Herman : 202101 = 6 (le score tombe à 4 si on ne valide pas la peau, mais il remonte à 6 si on valide les calipers).
l. Reconstruction 3D. L’image n’est pas strictement sagittale–médiane (non-visualisation du nez, mais rachis et diencéphale visibles) mais peut être retenue comme satisfaisante. La peau est continue marquée par un pli sans cordon visible cependant : on a mesuré au-dessus et au-dessous et retenu la moyenne. Flexion, agrandissement et amnios sont corrects. Score de Herman : 222111 = 9. Si l’on discutait la « sagittalité », il resterait un score de 7. Enfin, on note un discret dédoublement de la peau, probablement en relation avec l’usage des harmoniques.
Mécanismes
Date (ou fenêtre) de mesure
 l’examen est plus « rentable » car il permet de repérer en même temps d’assez nombreuses anomalies morphologiques majeures que l’on ne voit bien qu’après 11 SA (par exemple, acrânie et anencéphalie en raison de l’ossification du crâne). La vue « quatre cavités » n’est possible qu’après 10 SA. La hernie ombilicale physiologique est toujours présente avant 11 SA ne permettant pas d’exclure une omphalocèle. Enfin, la vessie fœtale n’est visible que dans 50 % des cas à 10 SA, mais dans plus de 80 % des cas à 11 SA et toujours à 12 SA ;
l’examen est plus « rentable » car il permet de repérer en même temps d’assez nombreuses anomalies morphologiques majeures que l’on ne voit bien qu’après 11 SA (par exemple, acrânie et anencéphalie en raison de l’ossification du crâne). La vue « quatre cavités » n’est possible qu’après 10 SA. La hernie ombilicale physiologique est toujours présente avant 11 SA ne permettant pas d’exclure une omphalocèle. Enfin, la vessie fœtale n’est visible que dans 50 % des cas à 10 SA, mais dans plus de 80 % des cas à 11 SA et toujours à 12 SA ;
 avant 11 SA, la clarté est souvent très fine, de l’ordre de « l’épaisseur du trait » par rapport au caliper, et l’erreur relative devient très importante ;
avant 11 SA, la clarté est souvent très fine, de l’ordre de « l’épaisseur du trait » par rapport au caliper, et l’erreur relative devient très importante ;
 l’examen est encore très efficace pour une datation précise ;
l’examen est encore très efficace pour une datation précise ;
 à partir de 11 SA, on dispose du prélèvement de trophoblaste pour établir un diagnostic de certitude ;
à partir de 11 SA, on dispose du prélèvement de trophoblaste pour établir un diagnostic de certitude ;
 c’est aussi avant 11 SA que se produisent la majorité des avortements spontanés, souvent d’origine chromosomique et donc la première sélection naturelle.
c’est aussi avant 11 SA que se produisent la majorité des avortements spontanés, souvent d’origine chromosomique et donc la première sélection naturelle.
 l’accumulation anormale de liquide nucal se réduit après 14 SA, le paramètre perd alors rapidement sa pertinence ;
l’accumulation anormale de liquide nucal se réduit après 14 SA, le paramètre perd alors rapidement sa pertinence ;
 la mesure de la clarté nucale devient plus difficile après 14 SA en raison de la verticalisation fréquente du fœtus (10 % d’échecs après 14 SA contre 2 % avant, et mesure souvent plus facile pour une LCC inférieure à 70 mm).
la mesure de la clarté nucale devient plus difficile après 14 SA en raison de la verticalisation fréquente du fœtus (10 % d’échecs après 14 SA contre 2 % avant, et mesure souvent plus facile pour une LCC inférieure à 70 mm).
Technique de mesure de la clarté nucale et de la longueur cranio-caudale
Matériel
Plan de coupe (voir fig. 16.2 et 16.3)
 la coupe médiane parfaite montre la pointe du nez, les OPN s’ils sont présents, le centre du menton, sans montrer l’os malaire ou zygoma (fig. 16.3c, par exemple) : ce paramètre intéressant a été récemment intégré dans les critères de la FMF (février 2009) ;
la coupe médiane parfaite montre la pointe du nez, les OPN s’ils sont présents, le centre du menton, sans montrer l’os malaire ou zygoma (fig. 16.3c, par exemple) : ce paramètre intéressant a été récemment intégré dans les critères de la FMF (février 2009) ;
 une coupe légèrement paramédiane montre à la fois le nez et le maxillaire et elle est souvent (mais pas toujours) acceptée car il y a peu d’impact géométrique sur la mesure nucale (fig. 16.3b, par exemple) ;
une coupe légèrement paramédiane montre à la fois le nez et le maxillaire et elle est souvent (mais pas toujours) acceptée car il y a peu d’impact géométrique sur la mesure nucale (fig. 16.3b, par exemple) ;
 la coupe est trop latérale quand elle montre le malaire sans le nez, a fortiori quand elle contient l’orbite ou le ventricule latéral, et elle ne devrait pas être acceptée pour la CN (exemple : fig. 16.3a ou d) : dans tous les cas le paramètre « coupe sagittale » sera coté à zéro pour le score de Herman ;
la coupe est trop latérale quand elle montre le malaire sans le nez, a fortiori quand elle contient l’orbite ou le ventricule latéral, et elle ne devrait pas être acceptée pour la CN (exemple : fig. 16.3a ou d) : dans tous les cas le paramètre « coupe sagittale » sera coté à zéro pour le score de Herman ;
 la « sagittalité » est reconnue par le diencéphale (sans plexus choroïde visible) et le rachis, mais aussi par la belle silhouette de la tête (fig. 16.3c).
la « sagittalité » est reconnue par le diencéphale (sans plexus choroïde visible) et le rachis, mais aussi par la belle silhouette de la tête (fig. 16.3c).
Placement des marques de mesures (calipers)
Difficultés et pièges
Facteurs de variabilité
![]()
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree


16: Anomalies chromosomiques : du dépistage au diagnostic
