Les instabilités rotuliennes
Patellar instabilities
Résumé
Les instabilités rotuliennes ont une définition radioclinique associant luxations vraies de rotule et anomalies anatomiques. Quatre facteurs principaux isolés ou associés les caractérisent : la dysplasie de trochlée, une TA-GT excessive supérieure à 20 mm, une rotule haute avec un index de Caton et Deschamps supérieur à 1,2 et enfin une bascule rotulienne mesurée au scanner en extension supérieure à 20°. Quatre facteurs secondaires sont retrouvés sans seuil statistique : antéversion fémorale excessive, rotation externe dans le genou, genu recurvatum et genu valgum. Les anomalies anatomiques sont toujours bilatérales avec une traduction clinique unilatérale dans 60 % des cas. 75 % sont des filles, la première luxation est habituellement post-traumatique. Le diagnostic est établi par le bilan radiologique standard, le scanner n’étant nécessaire que s’il y a une décision chirurgicale. Le traitement conservateur peut être proposé en première intention mais, lorsque les luxations sont récidivantes, seule la chirurgie pourra stabiliser la rotule. L’algorithme thérapeutique corrige un à un tous les facteurs de l’instabilité. Les gestes sur la trochlée sont de deux types, soit une trochléoplastie de relèvement lorsque la trochlée est totalement plate, soit une trochléoplastie de creusement lorsque celle-ci est convexe. La bascule rotulienne est corrigée par une plastie du vaste interne, la hauteur et la TA-GT excessives nécessitent une médialisation et/ou un abaissement. Les indications chirurgicales sont rares avant la fin de la croissance car aucun geste osseux ne peut être proposé, seuls la libération du quadriceps de type Judet ou la plastie de Insall ou encore le transfert tendino-périosté de l’insertion tibiale du tendon rotulien sont possibles. En conclusion, l’instabilité rotulienne est une pathologie clairement définie avec un support anatomique. Les traitements chirurgicaux donnent de très bons résultats sur la stabilité mais sont encore perfectibles sur le plan de la douleur, il faut prendre garde à ne pas hypocorriger mais également à ne pas hypercorriger, d’où l’importance d’un bilan radiologique précis préopératoire permettant de contrôler le résultat.
Summary
The definition of patellar instability is based on clinical data with dislocation and radiological abnormalities. Four main factors are statistically correlated with instability. Trochlear dysplasia, AT-TG over 20 mm, patella alta with a Caton index over 1.2, patellar tilt over 20° measured with CT scan in extension. Four secondary instability factors without statistical significance are femoral anteversion, genu valgum, genu recurvatum and external tibial rotation. Anatomical abnormalities are always bilateral but dislocation occurs on one side in 60 % of cases. 75 % oj cases are female, the first dislocation is often post-traumatic. Diagnosis is based on standard X-rays, CT Scan is only necessary when surgical treatment is recommended. Conservative treatment is effective on stability, but in the case of recurrence, only surgery can stabilise the patella. Surgical treatment corrects the each of the anatomical abnormalities. An elevated trochleoplasty is indicated in the case of flat trochlea, if the trochlea is convex a deepening trochleoplasty is better. Patellar tilt is corrected with a VMO plasty, patellar height and excessive AT-TG need médialisation and/or tibial tubercle lowering. Surgical indications are rare before the end of the growth phase. No bony surgery is possible, only quadriceps release such as Judet or Insall plasty or a patellar tendon transfer can be performed. Patellar instability is well defined with an anatomic basis. Surgical treatment gives good results on stability but the results on pain could be improved. This surgery is difficult because under or over correction leads to a poor resuit, emphasizing the importance of pre-operative assessment.
Introduction Définition, cadre nosologique
Longtemps la définition de l’instabilité rotulienne a été uniquement clinique [5, 13].
On distinguait classiquement :
• les luxations permanentes lorsque la rotule est en position de luxation à la fois en extension et en flexion ;
• les luxations habituelles lorsque la rotule, bien centrée en extension et dans les premiers degrés, s’échappe et se luxe à chaque flexion dès 20°–30° ;
• les luxations récidivantes lorsqu’il existe des épisodes plus ou moins fréquents de luxation de rotule, avec, entre ces épisodes, un système extenseur qui fonctionne de façon normale. Cette forme clinique pose déjà des problèmes car très souvent le médecin ne constate pas la luxation externe de la rotule qui se réduit spontanément par la mise en extension de la jambe. L’anamnèse est donc imprécise, l’épisode de dérobement, d’instabilité pouvant relever d’autres causes que l’instabilité rotulienne. Parfois, on peut faire la preuve de l’existence de vraie luxation lorsqu’on observe sur les vues axiales, des ossifications latéro-rotuliennes internes, témoins pathognomoniques d’une fracture ostéocliondrale du versant interne de la rotule survenue au cours d’une ancienne luxation ;
• les subluxations récidivantes sont encore beaucoup plus sujettes à caution car l’instabilité est ici un caractère très subjectif pouvant relever tout aussi bien d’une vraie instabilité rotulienne que d’un réflexe inhibiteur quadricipital à point de départ musculaire, cartilagineux voire condylien ou méniscal sans qu’il y ait une instabilité mécanique de la rotule.
Facteurs d’instabilité
Quatre facteurs peuvent être appelés principaux, ce sont :
Quatre facteurs peuvent être appelés secondaires :
Facteurs principaux
Trochlée fémorale (fig. 1 à 4)
La trochlée plate est le facteur le plus caractéristique et le plus fréquent. Pendant longtemps on a apprécié ce facteur uniquement sur l’angle trochléen mesuré sur les vues axiales à 30°. On estime que la trochlée est dysplasique si cet angle est supérieur à 140° mais cette anomalie n’existe que dans le tiers des cas d’instabilité rotulienne. Lorsque l’angle trochléen est plat ou presque, on parle de faible pente externe et l’on évoquait une dysplasie du condyle externe qui serait moins développé que l’interne. En fait, des études précises [3, 4] de simples radiographies de profil [11, 12] visualisant bien les condyles et des études par tomodensitométrie ont modifié ces données et ces concepts. La dysplasie de la trochlée doit être interprétée comme un comblement du fond de la trochlée. Cette dysplasie prédomine au sommet de la trochlée. Il y a toujours un endroit, plus ou moins haut, où la trochlée devient complètement plate ; c’est-à-dire que le fond de la trochlée est au même niveau que ses versants externe et interne. Dans les cas graves, cette absence de creusement se continue vers le bas et l’angle trochléen à 30° est un bon signe de gravité quand il est anormal ; dans les cas plus bénins, la trochlée se creuse rapidement et devient normale avant 30°. Sur des radiographies de profil avec un bon alignement postérieur et inférieur des deux condyles, on peut toujours voir le point où la trochlée devient plate : c’est, lorsque la ligne de fond de la trochlée croise le bord antérieur du condyle externe. Ce signe du croisement est pathognomonique des instabilités rotuliennes. Très souvent, ce croisement s’accompagne d’un bec ostéophytique lui aussi très caractéristique.
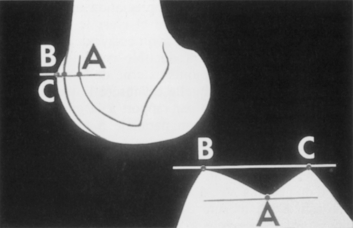
Figure 1 La dysplasie de la trochlée. Trochlée normale. La ligne de fond A ne croise jamais la ligne des contours antérieurs du condyle interne et du condyle externe. Elle reste à distance et celle-ci mesure la profondeur de la trochlée.
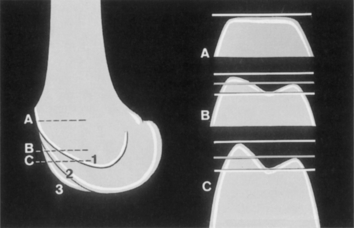
Figure 2 La dysplasie de la trochlée. Trochlée dysplasique. C’est toujours au sommet de la trochlée que prédomine le comblement.
En coupe A, le croisement a déjà eu lieu, la trochlée est complètement plate. En coupe B, la trochlée est creusée, la pente externe est devenue normale ; de même en coupe C.
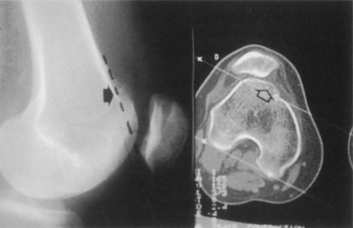
Figure 3 La dysplasie de la trochlée. Sur la radiographie en profil strict (les deux condyles étant bien alignés en arrière et au niveau de l’interligne), il existe un croisement de la ligne de fond et du bord antérieur du condyle externe. Noter également l’importante saillie en avant de la projection de la corticale antérieure du fémur. Le scanner précise bien, sur la coupe de référence (voûte romane régulière de l’échancrure) cette saillie qui horizontalise le versant externe et se termine en falaise sans versant interne, au-dessus du condyle interne.
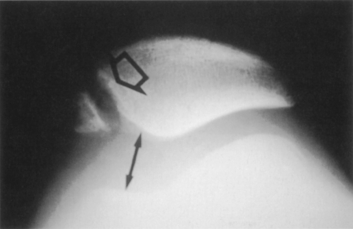
Figure 4 La vue axiale à 30° ne montre que les dysplasies très importantes ; elle reste très intéressante montrant ici une subluxation rotulienne et surtout une ancienne fracture ostéochondrale du versant interne de la rotule pathognomonique d’une luxation ancienne.
Cette dysplasie parfaitement bien définie par les radiographies et la tomodensitométrie est retrouvée dans 96 % de la population des instabilités rotuliennes objectives [3], c’est-à-dire ayant présenté une ou plusieurs luxations de rotule. On ne la retrouve que dans 3 % de la population normale ; par contre, dans les syndromes rotuliens douloureux où il n’y a pas de luxation, cette dysplasie est retrouvée dans 12 % des cas. Cette notion est très importante montrant la parenté de certains syndromes rotuliens douloureux et des instabilités rotuliennes objectives. On peut appeler cette population ayant une dysplasie de la trochlée et un tableau clinique de syndrome rotulien douloureux, les instabilités rotuliennes potentielles.
TA-GT excessive
Le système quadriceps-rotule-tendon rotulien forme une angulation externe responsable d’une force de subluxation externe de la rotule dès qu’il y a une contraction du quadriceps. Cette force est d’autant plus grande que le genou se met en rotation externe. C’est la notion d’angle Q des Anglo-Saxons, c’est également la baïonnette d’Albert Trillat mais l’appréciation uniquement clinique est très approximative et c’est le mérite de Goutallier et Bernageau [6] d’avoir essayé de quantifier d’une façon fiable et reproductible cette angulation. L’implantation plus ou moins externe de la tubérosité tibiale antérieure sur laquelle est inséré le tendon est exprimée en millimètres par rapport à la gorge de la trochlée sur une projection parallèle à la ligne des condyles postérieurs. Actuellement, cette mesure est réalisée grâce à des coupes tomodensitométriques. Goutallier et Bernageau ont proposé de la mesurer en flexion du genou à 30°, d’autres auteurs la mesurent en extension. Cette mesure est fiable, répétitive mais il faut savoir que sa précision n’est pas parfaite, la marge d’erreur étant de ± 4 mm. L’extension du genou s’accompagnant toujours d’une rotation externe automatique, la TA-GT sera plus grande en extension qu’en flexion. Lorsqu’on mesure la TA-GT en extension, on peut admettre que le seuil de normalité est de 20 mm. Dans la population des IRO 56 % des patients ont une TA-GT ≥ 20 mm alors que dans la population des sujets normaux il y en a seulement 3 % qui arrivent à ce chiffre de 20 mm. Lorsqu’on mesure la TA-GT en flexion à 30°, le seuil de normalité s’abaisse à 14 mm. À noter que la TA-GT est tout à fait indépendante de la torsion tibiale externe ; par contre, elle est très influencée par la rotation externe du genou.
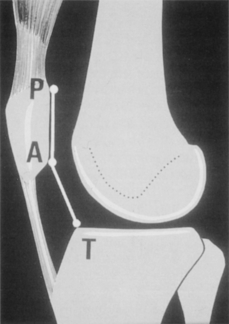
Rotule haute
L’index de Caton et Deschamps [2] (fig. 5 et 6) dérivé de l’index d’Insall a l’intérêt de proposer des chiffres précis en vue d’un abaissement éventuel de la tubérosité tibiale antérieure ; c’est l’indice le plus employé en France.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree