Traitement des descellements fémoraux aseptiques graves
Treatment of severe femoral aseptic loosening in total hip replacement
Descellement aseptique fémoral.
Reprise de prothèse de hanche.
Allogreffe fémorale proximale.
Revision total hip replacement.
Abstract – Treatment of severe femoral aseptic loosening in total hip replacement
Introduction
La définition et les principes thérapeutiques des descellements fémoraux des prothèses totales de hanche ont déjà été précisés dans la conférence d’enseignement de Marcel Kerboull en 1996 [12]. Bien entendu, de nouvelles techniques sont apparues, mais en matière d’arthroplastie totale de hanche, les évolutions sont très lentes et demandent des années d’observation avant d’être complètement validées. Les descriptions et définitions du descellement fémoral et de son mécanisme faites à l’époque sont toujours valables et nous n’y reviendrons pas. En revanche, nous nous attacherons à préciser les éléments de gravité du descellement fémoral aseptique, parce qu’ils nécessitent le recours à des techniques particulières, et nous essaierons de dégager les éléments de stratégie thérapeutique en fonction des très diverses possibilités techniques actuelles. Lorsqu’on évoque les descellements fémoraux graves des prothèses totales de hanche (dont nous excluons les fractures périprothétiques traumatiques, qui posent des problèmes d’indication particuliers), la première question est de définir les critères de gravité. Lorsqu’on élimine l’hypothèse septique, qui de toute façon plane comme une menace permanente au-dessus de tout descellement fémoral, même en l’absence de signes biologiques inflammatoires, la gravité se mesure en termes de dégâts osseux.
Les dégâts osseux résultent du descellement soit par le biais de la mobilité de la tige prothétique qui s’enfonce, se rétroverse et érode les corticales fémorales, soit par le biais du processus d’ostéolyse qui progresse généralement de l’articulation vers la partie distale du fémur. Les dégâts osseux sont difficiles à appréhender exactement avant l’opération. Mais il faut malgré tout essayer de préciser les lésions osseuses auxquelles le chirurgien se trouvera confronté, et deux paramètres se dégagent des différentes classifications et travaux effectués sur le sujet [5,14,28] :
• l’extension diaphysaire des dégâts osseux, sous la forme d’une ostéolyse périprothétique allant parfois jusqu’à la fracture diaphysaire, car il faut alors disposer de tiges de longueur suffisante pour ponter largement la zone de fragilité ;
• l’altération de la zone d’insertion du médaillon trochantérien, parfois séquelle d’une ancienne ostéotomie trochantérienne qui n’a pas consolidé, qui compromettra fortement les tentatives de réinsertion ultérieure. Et les défauts de consolidation persistants du médaillon trochantérien sont susceptibles d’altérer fortement et définitivement la fonction de la hanche [11].
Toute la difficulté réside dans l’analyse de la radiographie standard sous différentes incidences, seul document couramment disponible pour une évaluation préopératoire. Ces radiographies offrent cependant une vision très souvent sous-estimée des lésions osseuses réelles et ignorent les dégâts qui seront provoqués par les manœuvres peropératoires [5], que ce soit au moment de l’exposition ou au moment de l’extraction de l’ancienne tige.
Évaluation des dégâts osseux
Extension distale des dégâts osseux
La classification de la SOFCOT en cinq stades utilisée en France date de 1999 [28], et a été reprécisée plus tard [21]. Il est habituel de distinguer les stades 0, 1 et 2, où l’utilisation de tiges de première intention est encore possible, des stades 3 et 4, qui marquent l’extension diaphysaire de la destruction osseuse. Les stades 3 et 4, qui peuvent être considérés comme les descellements « graves », sont caractérisés par un amincissement cortical du fût diaphysaire, le stade 3 concernant la corticale médiale et le stade 4 les corticales latérale et médiale. L’atteinte de la corticale fémorale latérale constitue un stade de gravité supplémentaire, car elle compromet la consolidation du grand trochanter. De plus, c’est la région du fût fémoral qui se reconstitue le moins bien [10]. Elle rend difficile la pratique puis la consolidation du volet trochantérodiaphysaire, qui risque de casser en cours d’intervention.
Dans sa version la plus récente, la classification de la SOFCOT a introduit deux éléments de gravité supplémentaires, qui sont la déformation du fût fémoral par un cal vicieux et la fracture diaphysaire au stade ultime du descellement [21]. Dans la classification de Mallory [14], c’est aussi l’extension diaphysaire qui caractérise les lésions graves (plus ou moins de 10 cm en dessous du petit trochanter). Finalement, c’est l’extension distale des lésions osseuses qui conditionne le recours à des tiges de révision.
La longueur des tiges standard dans les grandes tailles étant voisine de 14 cm, elles ne pourront ponter efficacement que des lésions diaphysaires s’étendant en deça de 5 cm en dessous du petit trochanter, si l’on souhaite assurer une fixation distale en os sain d’au moins 4 cm. On peut donc considérer cette extension distale comme une marque de gravité. Dans la classification de Della Valle et Paprosky [5], un stade de gravité supplémentaire est distingué selon l’existence ou non d’une zone isthmique intacte de 4 cm. Si cette zone existe (stade 3a), l’implantation de tige longue sans ciment complètement recouverte de surface poreuse est possible. Dans le cas contraire (stades 3b et 4), le recours à d’autres types d’implants ou techniques est nécessaire (tiges longues coniques et modulaires). À l’extrême, dans le stade 4 avec un isthme élargi par le remodelage, le descellement et/ou l’ostéoporose, la fixation distale devient aléatoire et les auteurs conseillent l’utilisation d’allogreffes proximales massives.
État du grand trochanter
L’état du médaillon trochantérien a également fait l’objet d’une classification en trois stades, le stade 1 étant marqué par un évidement de l’os spongieux d’un trochanter toujours en place et le stade 2 étant défini par la pseudarthrose trochantérienne [21]. Il nous semble que ce stade 2 recouvre des réalités diverses. Ainsi, plus la pseudarthrose est déplacée, plus l’abaissement du grand trochanter sera problématique, nécessitant une libération des adhérences capsulaires à la face profonde de l’éventail fessier et le décollement des adhérences superficielles du muscle moyen fessier. Plus la pseudarthrose trochantérienne est ancienne, plus les chances de consolidation du médaillon trochantérien après refixation sont compromises [16]. Au stade ultime, l’altération du médaillon trochantérien peut être associée à la destruction diaphysaire de la corticale latérale, limitant l’espoir de replacer ce médaillon au contact d’un os vivant et donc compromettant sérieusement ses chances de consolidation.
Extraction de la tige et nettoyage du canal médullaire
Les différents abords fémoraux
L’abord transtrochantérien doit être utilisé seul lorsqu’il existe une pseudarthrose du grand trochanter, car il améliore la vue endocanalaire et permet un travail plus confortable sur un membre exposé en rotation latérale. En revanche, la revue de la série du symposium de la SOO a montré qu’il n’était pas souhaitable d’associer trochantérotomie et volet trochantérodiaphysaire car la pseudarthrose trochantérienne semble compromettre la consolidation du volet [18]. À l’inverse, en l’absence de pseudarthrose trochantérienne, l’ostéotomie trochantérienne est un geste risqué, surtout si le grand trochanter est évidé de son os spongieux et plombé de ciment, car la consolidation peut ensuite être difficile à obtenir. Il faut alors privilégier des ostéotomies élargies sur la diaphyse, plus faciles à refixer. Dans cette chirurgie de reprise des descellements fémoraux graves, et en dehors de la pseudarthrose trochantérienne, la seule véritable alternative au volet apparaît donc comme la voie haute par la coupe cervicale, imposant une vue difficile et un travail endocanalaire patient. Certains ont proposé des fenêtres étagées pour faciliter le travail endomédullaire tout en préservant la base d’insertion trochantérienne [6].
Volet trochantérodiaphysaire
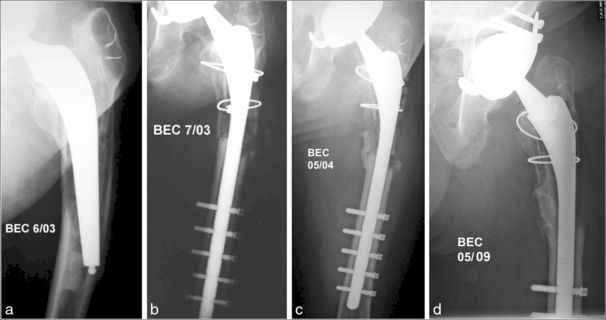
C’est pourquoi, lorsqu’il existe des plaques de ciment distales ou une partie du bouchon qui restent en place, car non descellés, il faut envisager un abord direct du canal médullaire. Il peut aussi être décidé de principe. Plusieurs techniques sont possibles : en l’absence d’incurvation fémorale, des fenêtres ciblées sur l’obstacle à enlever peuvent être effectuées, éventuellement multiples [6]. Sinon, la pratique d’un volet trochantérodiaphysaire donne un accès à l’ensemble du canal. La longueur du volet doit donc être calculée au plus juste de façon à permettre la reperméabilisation du canal et la correction d’une éventuelle déformation. La longueur du volet peut être réduite si on y associe les ultrasons pour l’ablation du ciment résiduel. La pratique du volet trochantérodiaphysaire permet de corriger une incurvation diaphysaire qui sera redressée par le volet associé à une ostéotomie de la corticale médiale, de façon à ramener la partie déformée de l’os sur la tige agissant comme un véritable tuteur métallique (figure 1).
En l’absence de déformation diaphysaire, plusieurs séquences sont possibles : l’extraction première de la tige descellée permet de pratiquer le volet d’un seul trait de scie traversant la gaine de ciment et les deux corticales postérieure et antérieure. Lorsque la tige fémorale est laissée en place, on peut aussi pratiquer un trait antérieur de bas en haut en passant sous le vaste latéral, ce qui permet de découper un volet représentant à peu près la moitié latérale du fémur. Parfois, il faut pratiquer plusieurs traits de scie selon la technique préconisée par Picault [25], le premier libérant une baguette osseuse postérieure avec la ligne âpre et exposant la partie postérieure de l’implant. Un second trait de scie tangent à l’implant permet l’ouverture complète du canal. Enfin, l’ostéotomie peut être complétée par une corticotomie médiale pour ramener la corticale métaphysaire médiale sur la tige lorsque celle-ci est non anatomique, ou lorsque le fémur est déformé par un cal vicieux. Cette technique, qui transforme la partie proximale du fémur en un fagot osseux est surtout utile pour les tiges non extractibles par voie haute, en particulier les tiges fracturées, dont le bout distal reste à l’intérieur du canal, et pour corriger les grosses déformations fémorales. Quelle que soit la méthode, le point technique important est de ne pas dévasculariser les fragments osseux qui doivent conserver leurs insertions musculaires et ne pas être dévitalisés.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree