Les anomalies du rachis fœtal sont relativement fréquentes (1/500–600 naissances). Sur le plan embryologique, il s’agit de malformations se constituant souvent très tôt dans le développement, la fermeture du tube neural s’étalant entre 5 SA et 2 j et 6 SA (entre le 22e et le 28e jour, voir chap. 4), et même encore plus tôt si l’on considère l’importance de l’étape de gastrulation qui démarre vers le 15e jour. Il faut cependant attendre une ossification suffisante pour que l’échographie devienne parlante : dès la 11e–12e SA, il est possible de diagnostiquer une fermeture incomplète du tube neural. Le spina bifida (dysraphie spinale) est, de très loin, la malformation rachidienne la plus fréquente et il s’agit d’un véritable enjeu de santé publique par : Le terme « spina bifida » signifie « épine (dorsale) fendue en deux » et on parle aussi parfois de « rachischisis » (exactement la même signification mais étymologie grecque : on peut d’ailleurs écrire rachischizis). Plus généralement, la « dysraphie » désigne une mauvaise fermeture. Tous ces termes recouvrent une séquence malformative de l’axe myélovertébral intéressant, à des degrés variables, ses différents constituants : le canal rachidien, les enveloppes méningées, la moelle épinière et les racines médullaires. Sa localisation est le plus souvent lombaire et/ou sacrée. Le mécanisme de constitution des dysraphies spinales est théoriquement simple : une stupide histoire de fermeture Éclair qui se coince, « aucun mécanisme tératologique n’est plus simple à comprendre » écrivait B. Duhamel ! En réalité, il s’agit de la perturbation d’une cascade d’événements complexes, qui se succèdent et se chevauchent, sur lesquels tous les embryologistes ne sont pas d’accord, avec, de surcroît, de grandes variations dans le vocabulaire et les définitions selon les écoles, les époques et les pays (fig.10.1 et 10.2). Au départ, au début de la 3e semaine (5e SA), il y a un petit embryon de 3 à 4 dixièmes de millimètre, formé d’un simple disque ovalaire, aplati entre les deux vésicules primordiales creusées dans l’œuf : la future cavité amniotique au-dessus et, en dessous, le lécithocèle qui deviendra l’appareil digestif et la vésicule ombilicale. Ce disque est didermique, avec une couche cellulaire formant l’entoblaste recouverte d’une deuxième couche correspondant à l’ectoblaste (voir fig. 10.1a). La gastrulation (15–18e jour) va permettre d’installer une troisième couche entre les deux précédentes : le mésoblaste ou chordomésoblaste. Le long d’un sillon apparu au milieu du disque (la ligne primitive), l’ectoblaste prolifère et s’invagine un peu comme une couverture que l’on glisse entre le matelas et le sommier (voir fig. 10.1b et 10.2a), puis le sillon se referme d’avant en arrière : c’est la première fermeture Éclair. Latéralement, l’invagination donne deux lames latérales de mésoblaste para-axial. Sur la ligne médiane, l’invagination se fait « en doigt de gant » vers l’avant formant un axe mésoblastique central, initialement canalaire : la chorde ou notochorde ou processus notochordal. La notochorde représente l’axe initial, longitudinal, qui induira autour de lui la formation des éléments du squelette axial primitif (corps vertébraux et base du crâne) un peu comme des perles empilées sur un fil. La fin de la ligne primitive produit une structure mésoblastique médiane, transitoirement isolée de la chorde, qui correspond à « l’éminence caudale » à l’origine du névraxe terminal, de l’appendice caudal et du sacrum, mais aussi du périnée primaire par migration du mésoblaste. Dysraphies de l’étape no 1. Une adhérence anormale entre les deux feuillets primitifs serait à l’origine de dédoublements localisés du tube chordal entraînant les notochordodysraphies. Les Anglo-Saxons regroupent certaines de ces anomalies sous le terme de split notochord syndrome. Les formes majeures peuvent entraîner une fente (schizis) de tout l’axe primitif, y compris du névraxe qui se développe plus tard, mais elles sont habituellement abortives. On peut rencontrer des formes plus ou moins mineures, qui concernent surtout le squelette axial antérieur : Au fur et à mesure que la chorde s’installe dans l’axe médian, elle induit l’épaississement et la différenciation de l’ectoblaste sus-jacent en tissu nerveux formant la plaque neurale : c’est le début de la neurulation (voir fig. 10.1d et 10.2b). Les bords de la plaque se soulèvent pour former la gouttière neurale, de plus en plus profonde, qui va se fermer (J22–J28) en partant du milieu comme une double fermeture Éclair pour former le tube neural (voir fig. 10.1e et 10.2c). Dans sa partie céphalique, le tube se dilate en une ampoule qui se segmentera en trois vésicules cérébrales. Dans sa partie caudale, la lumière du tube neural se réduit rapidement en un très fin canal épendymaire. Le mésoblaste de l’éminence caudale subit, indépendamment, la neurulation dite secondaire (sans formation d’une plaque neurale) avant de s’unir au canal neural pour produire l’extrémité inférieure de la moelle, et ses enveloppes, dans l’appendice caudal qui régressera en laissant le filum terminale et le segment sacro-coccygien. Dysraphies de l’étape no 2. Une malfaçon dans la fermeture Éclair entraînera une absence de fermeture (dysraphie ou a-raphie) du tube : c’est le spina bifida aperta (ouvert) ou myélodysraphie ou myélo-araphie (N.B. : au pôle céphalique, ce sera une encéphalo-araphie habituellement appelée anencéphalie, voir chap. 8). La plaque neurale reste ouverte sur une hauteur plus ou moins importante. Sur le plan anatomique, on retrouve le plus souvent une myéloméningocèle qui représente environ les trois quarts des dysraphies spinales (fig. 10.3b et 10.4a et b, et voir plus loin fig. 10.17f) : Pratiquement, le rachis fœtal peut être étudié selon les trois plans de coupe décrits classiquement (sagittal, transversal, frontal) du cou au sacrum (voir chap. 6 et en particulier les fig. 6.50 à 6.54). L’examen échographique doit comporter au moins deux de ces plans. Le plus souvent, l’utilisation conjointe des plans transversaux et sagittaux est suffisante pour le dépistage. Sur un fœtus en présentation du siège, notamment en cas de dos postérieur, la visualisation de l’extrémité caudale du rachis et de ses plans cutanés superficiels peut être difficile. L’utilisation de la voie endovaginale permet parfois un accès plus aisé au bas de la colonne. Le mode 3D-4D (fig. 10.6) peut être intéressant pour le dépistage mais il n’est pas indispensable et faute d’expérience, il peut requérir plus de temps que le mode 2D. En effet, il faut naviguer entre différents modes comme le rendu de surface, la coupe épaisse, le volume osseux ou le « multiplan » pour tirer tout le profit de ce progrès technologique. En revanche, quand le diagnostic est fait, le mode volumique permet une vision globale de la lésion et de son étendue (mais cela change rarement l’issue finale de ce diagnostic). Le diagnostic échographique du spina bifida est habituellement posé au 2e trimestre de la grossesse. Un spina bifida étendu, kystique surtout associé à une déformation rachidienne peut aussi être diagnostiqué au 1er trimestre lors de l’échographie de dépistage.
Pathologie du rachis fœtal
 sa fréquence dans certaines régions (0,5 à 1 pour 1000 grossesses en France, mais 1,2 à 1,6 pour 1000 en Bretagne et 8 pour 1000 en Angleterre) ;
sa fréquence dans certaines régions (0,5 à 1 pour 1000 grossesses en France, mais 1,2 à 1,6 pour 1000 en Bretagne et 8 pour 1000 en Angleterre) ;
 le coût des handicaps induits ;
le coût des handicaps induits ;
 les possibilités de dépistage avec un bon filtrage de diagnostic anténatal ;
les possibilités de dépistage avec un bon filtrage de diagnostic anténatal ;
 les possibilités de prévention par supplémentation périconceptionnelle en acide folique.
les possibilités de prévention par supplémentation périconceptionnelle en acide folique.
 les anomalies rachidiennes touchant l’axe myélovertébral (dysraphies spinales) avec un rappel d’embryologie ;
les anomalies rachidiennes touchant l’axe myélovertébral (dysraphies spinales) avec un rappel d’embryologie ;
 les notochordodysraphies et les anomalies rachidiennes osseuses ;
les notochordodysraphies et les anomalies rachidiennes osseuses ;
 le syndrome dit de régression caudale ;
le syndrome dit de régression caudale ;
Anomalies rachidiennes touchant l’axe myélovertébral : dysraphies spinales ou spina bifida
Circonstances de découverte
 augmentation de l’α-fœtoprotéine dans le sérum maternel supérieure à 2,5 MoM, lors du test d’évaluation de risque de trisomie 21 au 2e trimestre de grossesse. Il s’agit d’une « retombée » accidentelle positive de la politique de dépistage des dyschromosomies. Actuellement, le dépistage de la trisomie 21 étant conseillé au 1er trimestre, il ne fait plus intervenir le dosage de l’α-fœtoprotéine ce qui risque de retarder le diagnostic d’un spina bifida, petit, distal sur un fœtus dos en arrière, voire même de ne pas le diagnostiquer !
augmentation de l’α-fœtoprotéine dans le sérum maternel supérieure à 2,5 MoM, lors du test d’évaluation de risque de trisomie 21 au 2e trimestre de grossesse. Il s’agit d’une « retombée » accidentelle positive de la politique de dépistage des dyschromosomies. Actuellement, le dépistage de la trisomie 21 étant conseillé au 1er trimestre, il ne fait plus intervenir le dosage de l’α-fœtoprotéine ce qui risque de retarder le diagnostic d’un spina bifida, petit, distal sur un fœtus dos en arrière, voire même de ne pas le diagnostiquer !
 prise de médicaments, en particulier l’acide valproïque (Dépakine®) en traitement de l’épilepsie qui serait responsable de 2 à 3 % des spina bifida ;
prise de médicaments, en particulier l’acide valproïque (Dépakine®) en traitement de l’épilepsie qui serait responsable de 2 à 3 % des spina bifida ;
 antécédent d’enfant atteint, le risque de récidive étant de 3 à 5 % ;
antécédent d’enfant atteint, le risque de récidive étant de 3 à 5 % ;
 diabète maternel insulino-dépendant ou obésité morbide ;
diabète maternel insulino-dépendant ou obésité morbide ;
Classification, mécanismes, définitions
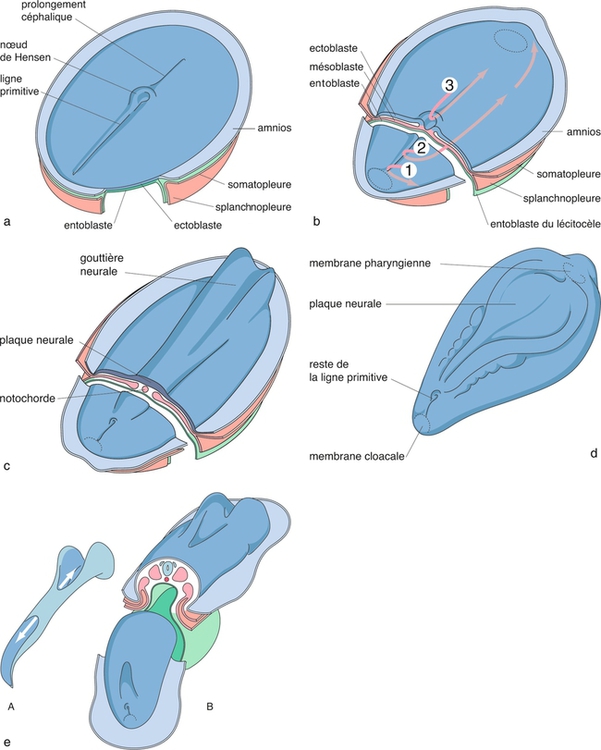
a. Disque embryonnaire didermique (2 feuillets) vu par sa face dorsale au 15e jour (1,5 mm) avec apparition de la ligne primitive.
b. Migration des cellules ectoblastiques pour installer le 3e feuillet de l’embryon : le mésoblaste (en rose). Les cellules qui migrent en (1) vont former le mésoblaste de l’extrémité caudale, en (2) le mésoblaste latéral (somites, néphrotomes et lame latérale), en (3) la notochorde (axe d’organisation du rachis).
c. Début de la neurulation (18e jour) : au-dessus de la notochorde, l’ectoblaste s’épaissit en plaque neurale qui commence à se creuser en gouttière vers l’avant.
d. Embryon d’environ 21 jours.
e. En A, transformation de la gouttière en tube neural ; en B, vue supérieure de l’embryon vers le 22e jour avec la délimitation latérale, le début des courbures dans le sens longitudinal et les extrémités du tube neural encore ouvertes.
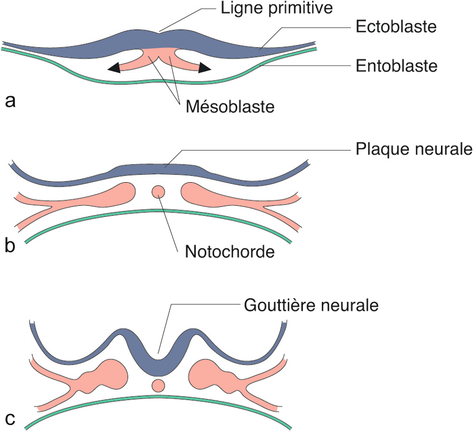
a. Mouvements cellulaires au niveau de la ligne primitive.
b. Au 17e–18e jour, les trois feuilles sont en place (chordomésoblaste en rose), l’ectoblaste s’épaissit en plaque neurale.
c. 18e jour : gouttière neurale.
Étape no 1
 malformations des corps vertébraux, élargissements et fissures, ouverture du canal rachidien, rachischisis allant jusqu’à l’iniencéphalie ;
malformations des corps vertébraux, élargissements et fissures, ouverture du canal rachidien, rachischisis allant jusqu’à l’iniencéphalie ;
 dédoublement médullaire, avec ou sans éperon osseux médian, réalisant la diastématomyélie ;
dédoublement médullaire, avec ou sans éperon osseux médian, réalisant la diastématomyélie ;
 méningocèle antérieure à travers un schizis plus ou moins visible.
méningocèle antérieure à travers un schizis plus ou moins visible.
Étape no 2
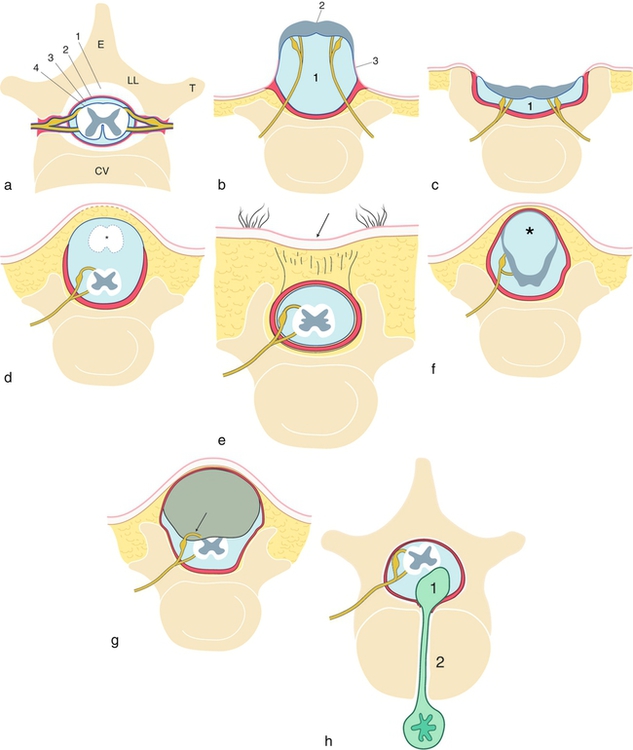
a. Canal rachidien en coupe transversale (adulte, d’après Rouvière). E : apophyse épineuse ; LL : lame latérale ; T : apophyse transverse ; CV : corps vertébral.
L’espace péridural (1) est important en arrière, mince en avant, et il contient un tissu cellulo-adipeux assez lâche. La dure-mère (2, en rouge) forme un étui épais qui se prolonge sur les racines nerveuses dans les trous de conjugaison et se fixe au périoste à la sortie. La face interne de la dure-mère est tapissée par l’arachnoïde (en bleu). L’espace sous-arachnoïdien (3) contient le LCR entre l’arachnoïde et la pie-mère (4, en bleu) qui tapisse la surface de la moelle.
b. Myéloméningocèle (voir fig. 10.4a et b et 10.17f).
C’est la forme la plus classique et la plus complète des spina bifida = myélodysraphie, myélo-araphie. C’est une dysraphie ouverte (spina bifida aperta) et c’est une forme kystique (spina bifida cystica) avec un défaut de fermeture de la gouttière neurale qui détermine une aplasie sus-jacente concernant les « endoméninges » (pie-mère et arachnoïde), les « ectoméninges » (dure-mère, arcs vertébraux), le derme et l’épiderme. Le cordon médullaire reste donc ouvert par sa face postérieure et se présente sous la forme de deux bandes de tissu nerveux séparées par un sillon correspondant au fond du canal épendymaire (2) : cette formation est appelée plaque neurale ou parfois « placode » neurale. La plaque neurale est soulevée par une dilatation kystique de l’espace sous-arachnoïdien (1), traversé par les racines nerveuses étirées. En surface, la plaque est seulement couverte par l’épithélium épendymaire et en profondeur par la pie-mère qui se continue avec l’arachnoïde pour délimiter le kyste. En périphérie, on retrouve souvent une « transition » avec une bande d’épiderme indifférencié (3) qui recouvre plus ou moins le bord de la plaque ou l’arachnoïde avant de se poursuivre sur le derme complet.
c. Myélocèle ou spina « plan » (voir fig. 10.4c).
C’est une variante de la dysraphie ouverte (spina bifida aperta) mais il n’y a pas de dilatation kystique de l’espace sous-arachnoïdien (1). Le terme de rachischizis est parfois utilisé par certains auteurs. Il n’y a pas de hernie nerveuse faisant relief mais plutôt une cupule nerveuse. Le spina plan est nettement moins fréquent que la forme kystique, mais, à elles deux, ces malformations représentent 75 % des dysraphies en anténatal.
d. Méningocèle.
C’est une dysraphie ectoméningée (dure-mère et arc vertébral postérieur) qui conduit à la formation d’une hernie purement méningée. Elle représente 15 à 20 % des dysraphies spinales. La couverture cutanée peut être normale ou amincie, sans derme profond. La moelle et les racines normales sont habituellement en place. On observe parfois un déplacement et une ascension du cordon médullaire (∗) dans la hernie ce qui est aussi décrit par certains auteurs comme une myéloméningocèle.
e. Spina bifida occulta.
Les méninges sont normales et seul manque l’arc vertébral postérieur. Le revêtement cutané est intact mais il peut être marqué par une touffe de poils, une fossette (→), un sinus épidermique, un angiome. Moins de 10 % des dysraphies, mais la fréquence est difficile à apprécier car le diagnostic sera fait à un âge très variable selon les manifestations cliniques, et rarement en période anténatale.
f. Myélocystocèle.
Rare. Dilatation kystique (∗) du canal épendymaire, de mécanisme inconnu, qui entraîne une hernie myéloméningée sous-cutanée, avec déhiscence de l’arc postérieur, mais le revêtement cutanéo-muqueux est normal. On parle aussi de syringo-hydromyélie.
g. Spina lipome.
Rare mais non exceptionnel. C’est une forme de lipome intrarachidien avec une extension extrarachidienne postérieure entraînant un spina bifida occulta car il gêne la constitution de l’arc postérieur. Il s’insère habituellement à la face postérieure de la moelle. Ici, il s’agit d’un type II qui englobe les racines nerveuses (→). La peau est normale.
h. Un exemple de notochordodysraphie : kyste neuro-entoblastique(ou neurentérique).
Rare ou très rare. Kyste intradural (1) extramédullaire d’origine entoblastique. Communication (fistule) avec l’appareil digestif à travers une fente vertébrale (2) réalisant un rachischisis antérieur.
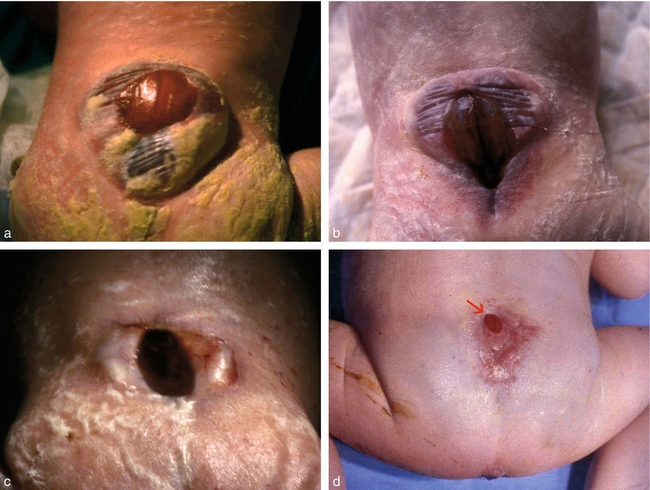
a. Volumineuse myéloméningocèle lombaire. Au centre, le tissu nerveux recouvert d’une fine couche d’épiblaste non différencié. En périphérie, épiderme fin et plissé, directement sur la hernie méningée, sans derme.
b. Myéloméningocèle avec hernie liquidienne peu marquée. Même aspect pour la couverture épidermique. Au centre, la ligne verticale sombre est le fond du canal épendymaire resté ouvert comme un livre.
c. Myélocèle ou spina « plan ». La lésion se dessine même en creux entre les crêtes des lames latérales écartées (mais tenir compte de l’affaissement post mortem de la hernie).
d. Spina bifida minime. Au premier examen, on évoque un angiome mais il s’agit en réalité d’une myéloméningocèle lombaire basse avec une ouverture médullaire de petite surface (→), avec quand même un retentissement cérébral important et une microcéphalie qui a conduit au diagnostic.
 La plaque neurale reste ouverte (au moins partiellement), sans couverture méningée en son centre qui expose la surface épendymaire, et se continue en périphérie d’abord avec une zone d’épiderme fin puis de derme complet. Le cordon médullaire reste donc ouvert par sa face postérieure et se présente sous la forme de deux bandes de tissu nerveux séparées par un sillon correspondant au fond du canal épendymaire (voir fig.10.4a et 10.17f). Une épithélialisation partielle, finement plissée, est aussi souvent présente, dans la partie supérieure ou inférieure du defect car un épiderme indifférencié (dérivé de l’ectoblaste) peut persister alors que le derme lui-même est absent car directement induit par le tube neural (voir fig.10.4a, b et 10.17f).
La plaque neurale reste ouverte (au moins partiellement), sans couverture méningée en son centre qui expose la surface épendymaire, et se continue en périphérie d’abord avec une zone d’épiderme fin puis de derme complet. Le cordon médullaire reste donc ouvert par sa face postérieure et se présente sous la forme de deux bandes de tissu nerveux séparées par un sillon correspondant au fond du canal épendymaire (voir fig.10.4a et 10.17f). Une épithélialisation partielle, finement plissée, est aussi souvent présente, dans la partie supérieure ou inférieure du defect car un épiderme indifférencié (dérivé de l’ectoblaste) peut persister alors que le derme lui-même est absent car directement induit par le tube neural (voir fig.10.4a, b et 10.17f).
 La plaque neurale est plus ou moins plissée et très souvent soulevée par la pression du liquide cérébrospinal (LCS) de l’espace sous-arachnoïdien, entraînant une hernie dont le toit est formé en partie par la plaque neurale étirée (voir fig.10.4a) et qui contient les racines nerveuses qui se sont normalement développées à partir des bords de la plaque neurale, même en l’absence de fermeture.
La plaque neurale est plus ou moins plissée et très souvent soulevée par la pression du liquide cérébrospinal (LCS) de l’espace sous-arachnoïdien, entraînant une hernie dont le toit est formé en partie par la plaque neurale étirée (voir fig.10.4a) et qui contient les racines nerveuses qui se sont normalement développées à partir des bords de la plaque neurale, même en l’absence de fermeture.
 La hernie liquidienne est parfois absente, l’ouverture rachidienne est directement comblée par la moelle ouverte sans aucune protrusion ou même avec une cavité (fig. 10.3c et 10.4c). La plaque neurale est directement attachée à la peau périphérique. On conçoit aisément que le diagnostic soit plus difficile en l’absence de hernie nerveuse. Cette forme de spina bifida ouvert est souvent appelée spina plan ou myélocèle (mais aussi, et improprement, rachischisis).
La hernie liquidienne est parfois absente, l’ouverture rachidienne est directement comblée par la moelle ouverte sans aucune protrusion ou même avec une cavité (fig. 10.3c et 10.4c). La plaque neurale est directement attachée à la peau périphérique. On conçoit aisément que le diagnostic soit plus difficile en l’absence de hernie nerveuse. Cette forme de spina bifida ouvert est souvent appelée spina plan ou myélocèle (mais aussi, et improprement, rachischisis).
 Un trouble de l’induction et de la différenciation au niveau de l’éminence caudale est à l’origine de lésions strictement sous-cutanées (par définition) représentées surtout par le lipome spinal de la région lombo-sacrée.
Un trouble de l’induction et de la différenciation au niveau de l’éminence caudale est à l’origine de lésions strictement sous-cutanées (par définition) représentées surtout par le lipome spinal de la région lombo-sacrée.
 La non-régression caudale : d’exceptionnels cas de persistance de l’appendice caudal au 1er trimestre ont été décrits en échographie (fig. 10.5). Une régression peut être notée au 2e trimestre, ne laissant la place qu’à un sinus pilonidal sacré. À la naissance, la persistance de l’appendice caudal peut se caractériser par une simple tuméfaction de la région lombo-sacrée mais aussi dans les formes majeures par une véritable queue humaine (true tail) comportant du tissu mésenchymateux (tissu musculaire, conjonctif, nerveux, vasculaire et cutané) mais pas de tissu osseux, cartilagineux ou médullaire. L’association avec d’autres anomalies fœtales (spina bifida, fente labiale, pied bot, syndactylie) est retrouvée dans 20 % des cas.
La non-régression caudale : d’exceptionnels cas de persistance de l’appendice caudal au 1er trimestre ont été décrits en échographie (fig. 10.5). Une régression peut être notée au 2e trimestre, ne laissant la place qu’à un sinus pilonidal sacré. À la naissance, la persistance de l’appendice caudal peut se caractériser par une simple tuméfaction de la région lombo-sacrée mais aussi dans les formes majeures par une véritable queue humaine (true tail) comportant du tissu mésenchymateux (tissu musculaire, conjonctif, nerveux, vasculaire et cutané) mais pas de tissu osseux, cartilagineux ou médullaire. L’association avec d’autres anomalies fœtales (spina bifida, fente labiale, pied bot, syndactylie) est retrouvée dans 20 % des cas.
Étape no 3
 La plus fréquente est la dysraphie ectoméningée (dure-mère et arc vertébral postérieur) qui conduit à la formation d’une hernie méningée ou méningocèle, qui représente en gros un quart des cas de dysraphies spinales. C’est une hernie méningée ne contenant que du LCS, la moelle et les racines normales sont en place (fig. 10.3d). Une peau normale peut recouvrir la méningocèle ou plus souvent une peau fine, mal différenciée, sans derme profond. Il y a peu de malformations cérébrales associées, et le pronostic neurologique peut être bon.
La plus fréquente est la dysraphie ectoméningée (dure-mère et arc vertébral postérieur) qui conduit à la formation d’une hernie méningée ou méningocèle, qui représente en gros un quart des cas de dysraphies spinales. C’est une hernie méningée ne contenant que du LCS, la moelle et les racines normales sont en place (fig. 10.3d). Une peau normale peut recouvrir la méningocèle ou plus souvent une peau fine, mal différenciée, sans derme profond. Il y a peu de malformations cérébrales associées, et le pronostic neurologique peut être bon.
 La dysraphie purement osseuse réalise un spina bifida occulta (caché) qui correspond bien à sa dénomination car il passe le plus souvent inaperçu. Il siège généralement au niveau lombo-sacré. Les méninges sont normales et seul manque l’arc vertébral postérieur (fig. 10.3e). Le revêtement cutané est intact mais il peut être marqué par une touffe de poils, une fossette, un sinus épidermique, un angiome.
La dysraphie purement osseuse réalise un spina bifida occulta (caché) qui correspond bien à sa dénomination car il passe le plus souvent inaperçu. Il siège généralement au niveau lombo-sacré. Les méninges sont normales et seul manque l’arc vertébral postérieur (fig. 10.3e). Le revêtement cutané est intact mais il peut être marqué par une touffe de poils, une fossette, un sinus épidermique, un angiome.
 La dysraphie la plus superficielle se traduit une simple aplasie cutanée, sans traduction anténatale.
La dysraphie la plus superficielle se traduit une simple aplasie cutanée, sans traduction anténatale.
 Une séparation imparfaite entre le tube neural et l’ectoblaste peut laisser localement des reliquats de communication entre la peau et le névraxe : ce sont les sinus dermiques qui peuvent prendre la forme de fistules plus ou moins complètes ou de kystes.
Une séparation imparfaite entre le tube neural et l’ectoblaste peut laisser localement des reliquats de communication entre la peau et le névraxe : ce sont les sinus dermiques qui peuvent prendre la forme de fistules plus ou moins complètes ou de kystes.
 Une différenciation prématurée et aberrante du mésenchyme peut conduire à la formation d’un lipome intrarachidien avec défaut de fermeture de l’arc postérieur : c’est le spina lipome. Le lipome peut également entrer dans le cadre d’un spina bifida ouvert sous la forme d’une lipomyéloméningocèle (fig. 10.3g, et voir plus loin fig. 10.12).
Une différenciation prématurée et aberrante du mésenchyme peut conduire à la formation d’un lipome intrarachidien avec défaut de fermeture de l’arc postérieur : c’est le spina lipome. Le lipome peut également entrer dans le cadre d’un spina bifida ouvert sous la forme d’une lipomyéloméningocèle (fig. 10.3g, et voir plus loin fig. 10.12).
 Un défaut d’induction est également à l’origine des anomalies cérébrales (malformation de Chiari 2) associées presque constamment aux spina bifida ouverts, quelles que soient leur forme ou leur étendue12. On pense que l’ouverture anormale du tube neural et la fuite de LCS entraînent une dilatation insuffisante de la vésicule rhombencéphalique, perturbant l’induction du mésenchyme avoisinant et aboutissant à une fosse cérébrale postérieure trop petite. La malformation de Chiari II résulterait alors de la croissance normale du rhombencéphale dans cette fosse postérieure trop étroite, entraînant l’issue de certains éléments vers le bas dans le trou occipital et vers le haut dans l’ouverture de la tente du cervelet. Le segment supérieur de la moelle étant fixé à l’atlas par le ligament dentelé, le bulbe refoulé vers le canal cervical doit se replier derrière la moelle cervicale accompagné par le V4 et le vermis qui l’un et l’autre se retrouvent dans le plan du trou occipital. Vers le haut, la hernie cérébelleuse dans le foramen de la tente vient écraser l’aqueduc de Sylvius. Latéralement, le cervelet déborde de part et d’autre du tronc cérébral en imprimant à la face postérieure des rochers une concavité postérieure. La tente du cervelet peut être insérée plus ou moins bas, à proximité du trou occipital. Le foramen de la tente et le trou occipital peuvent être très larges. La présence d’une malformation de Chiari 2 aggrave encore plus le pronostic neurologique.
Un défaut d’induction est également à l’origine des anomalies cérébrales (malformation de Chiari 2) associées presque constamment aux spina bifida ouverts, quelles que soient leur forme ou leur étendue12. On pense que l’ouverture anormale du tube neural et la fuite de LCS entraînent une dilatation insuffisante de la vésicule rhombencéphalique, perturbant l’induction du mésenchyme avoisinant et aboutissant à une fosse cérébrale postérieure trop petite. La malformation de Chiari II résulterait alors de la croissance normale du rhombencéphale dans cette fosse postérieure trop étroite, entraînant l’issue de certains éléments vers le bas dans le trou occipital et vers le haut dans l’ouverture de la tente du cervelet. Le segment supérieur de la moelle étant fixé à l’atlas par le ligament dentelé, le bulbe refoulé vers le canal cervical doit se replier derrière la moelle cervicale accompagné par le V4 et le vermis qui l’un et l’autre se retrouvent dans le plan du trou occipital. Vers le haut, la hernie cérébelleuse dans le foramen de la tente vient écraser l’aqueduc de Sylvius. Latéralement, le cervelet déborde de part et d’autre du tronc cérébral en imprimant à la face postérieure des rochers une concavité postérieure. La tente du cervelet peut être insérée plus ou moins bas, à proximité du trou occipital. Le foramen de la tente et le trou occipital peuvent être très larges. La présence d’une malformation de Chiari 2 aggrave encore plus le pronostic neurologique.
Sémiologie échographique
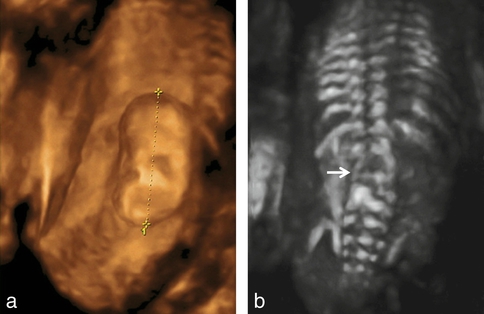
a. En mode surface.
b. En mode osseux : la désorganisation du rachis lombaire (→) est évidente, son analyse l’est beaucoup moins sur cette seule acquisition.
Signes directs
Formes classiques de dysraphie spinale
En coupe sagittale et parasagittale (fig. 10.7 à 10.9)
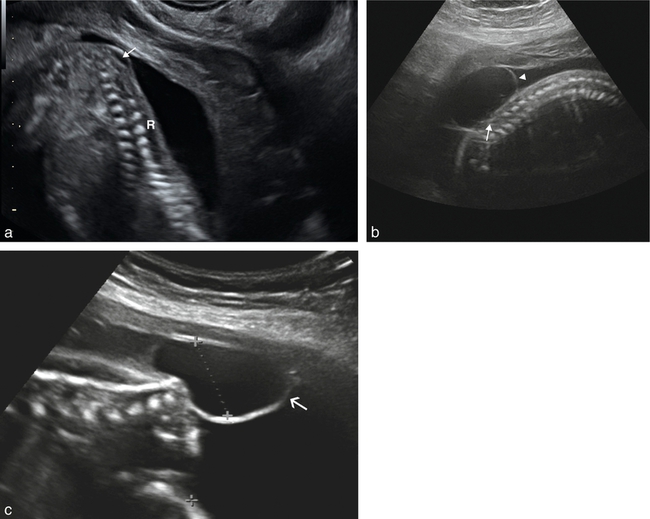
a. Diagnostic précoce (15 SA) de spina bifida dans un contexte polymalformatif (triploïdie). Dans le bas du dos, on note une discrète tuméfaction anéchogène bombant légèrement en arrière (→). Le rachis (R) ne peut être suivi complètement jusqu’au sacrum.
b. 24 SA. Coupe sagittale du rachis fœtal. Tumeur anéchogène à paroi nette appendue à la partie basse du rachis (au niveau de S1) dont l’arc postérieur est ouvert (→). Il n’y a pas de travées échogènes intrakystiques. L’aspect est en faveur d’une méningocèle. On note que la partie haute de la méningocèle (►) est nettement au-dessus de l’ouverture rachidienne.
c. Méningocèle (→) qui semble « pure », très basse sur le sacrum, sans defect osseux important.
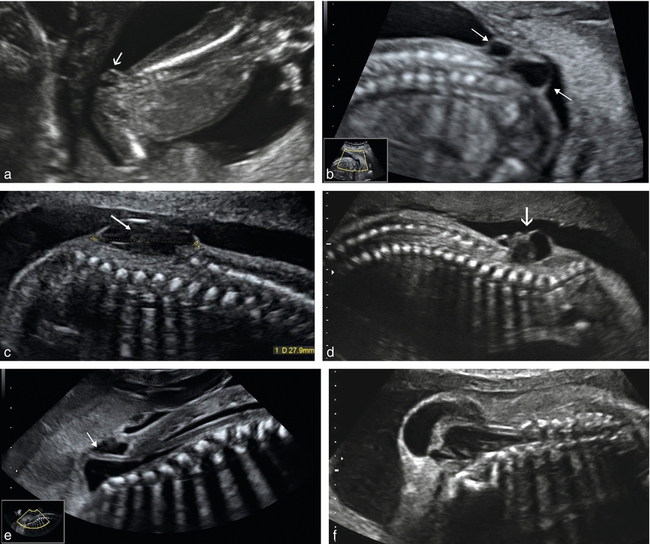
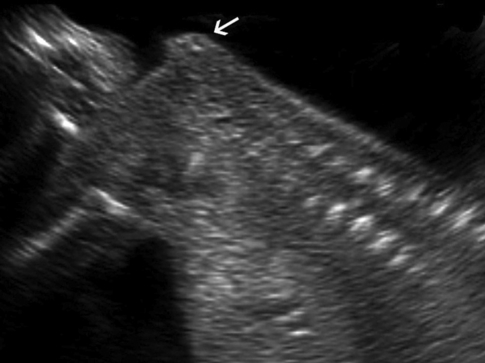
a. Myéloméningocèle (→) : diagnostic précoce à 14 SA.
b. 18 SA. Coupe longitudinale du rachis lombo-sacré confirmant l’existence d’une myéloméningocèle (→) qui avait été fortement suspectée par les signes intracrâniens des figures 10.13a et b.
c. 23 SA. Coupe longitudinale du rachis. Myéloméningocèle débutant au niveau L3 et s’étendant jusqu’à l’extrémité sacrée, évoquée devant le contenu hétérogène, la paroi épaisse et les contours irréguliers de la tuméfaction.
d. Myéloméningocèle à 24 SA (→) : interruption de la ligne des lames latérales au niveau lombaire, hernie à paroi épaisse grossièrement plissée et contenu échogène.
e. 22 SA. Coupe sagittale du rachis montrant une myéloméningocèle sacrée (→).
f. Myéloméningocèle étendue, à contenu complexe et paroi épaisse, associée dans cette observation à une exstrophie cloacale.
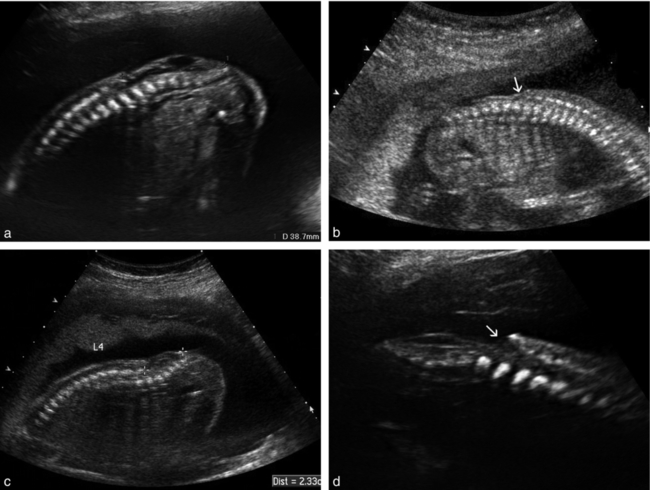
a. 21 SA. Disparition des lames latérales, aspect de « plaque nerveuse » épaisse avec une hernie liquidienne très minime, correspondant assez bien à un spina plan. Dans la hernie, quelques échos des racines nerveuses.
b. Myélocèle : absence de kyste, la lésion se dessine en creux et va des dernières vertèbres lombaires (→) jusqu’aux premières sacrées.
c. Autre aspect de myélocèle, légèrement saillant mais non kystique, qui démarre vers L4.
d. Autre aspect de myélocèle lombo-sacrée à 27 SA, avec ouverture nette (→) du canal rachidien et léger soulèvement liquidien de la plaque neurale.
 Solution de continuité du revêtement cutané et des parties molles parfois évidente (myélocèle), mais c’est la forme la plus difficile à identifier, où les signes indirects prennent toute leur valeur. Elle peut être dissimulée si le dos appuie sur la paroi utérine.
Solution de continuité du revêtement cutané et des parties molles parfois évidente (myélocèle), mais c’est la forme la plus difficile à identifier, où les signes indirects prennent toute leur valeur. Elle peut être dissimulée si le dos appuie sur la paroi utérine.
 Hernie méningée, remplie de LCS, faisant saillie en arrière du rachis et se repérant souvent assez facilement, mais on peut la manquer en fonction de la position du fœtus si elle est très petite ou, paradoxalement, très grande confondue alors avec une citerne de liquide amniotique.
Hernie méningée, remplie de LCS, faisant saillie en arrière du rachis et se repérant souvent assez facilement, mais on peut la manquer en fonction de la position du fœtus si elle est très petite ou, paradoxalement, très grande confondue alors avec une citerne de liquide amniotique.
 Contenu purement liquidien dans la méningocèle où la moelle n’est pas déplacée mais, beaucoup plus souvent, présence d’une myéloméningocèle confirmée par l’existence de travées nerveuses plus ou moins épaisses, échogènes, distribuées de façon linéaire en direction de la placode neurale, ou anarchique dans la hernie.
Contenu purement liquidien dans la méningocèle où la moelle n’est pas déplacée mais, beaucoup plus souvent, présence d’une myéloméningocèle confirmée par l’existence de travées nerveuses plus ou moins épaisses, échogènes, distribuées de façon linéaire en direction de la placode neurale, ou anarchique dans la hernie.
 Paroi souvent fine, ce qui ne préjuge pas de sa nature histologique (méninge, plaque neurale, derme, épiderme), et d’autant plus fine que la hernie est volumineuse avec une forte pression interne. Les épaississements, internes ou externes, et les gros plis évoquent clairement la présence d’une plaque neurale (myéloméningocèle). En pratique, la présence et la qualité d’un revêtement cutané sont difficiles à préciser.
Paroi souvent fine, ce qui ne préjuge pas de sa nature histologique (méninge, plaque neurale, derme, épiderme), et d’autant plus fine que la hernie est volumineuse avec une forte pression interne. Les épaississements, internes ou externes, et les gros plis évoquent clairement la présence d’une plaque neurale (myéloméningocèle). En pratique, la présence et la qualité d’un revêtement cutané sont difficiles à préciser.
 Sagittalisation des lames postérieures dont l’ouverture, arciforme sur une coupe frontale, conduit à leur disposition irrégulière sur une coupe parasagittale sur une hauteur variable. C’est souvent cette irrégularité du « pointillé » rachidien qui attire en premier l’attention.
Sagittalisation des lames postérieures dont l’ouverture, arciforme sur une coupe frontale, conduit à leur disposition irrégulière sur une coupe parasagittale sur une hauteur variable. C’est souvent cette irrégularité du « pointillé » rachidien qui attire en premier l’attention.
 Angulation rachidienne anormale, fréquente dans les larges spina bifida, soit par un déséquilibre de la statique vertébrale, soit par l’association avec une malformation des corps vertébraux.
Angulation rachidienne anormale, fréquente dans les larges spina bifida, soit par un déséquilibre de la statique vertébrale, soit par l’association avec une malformation des corps vertébraux.
En coupe transversale (fig. 10.10)
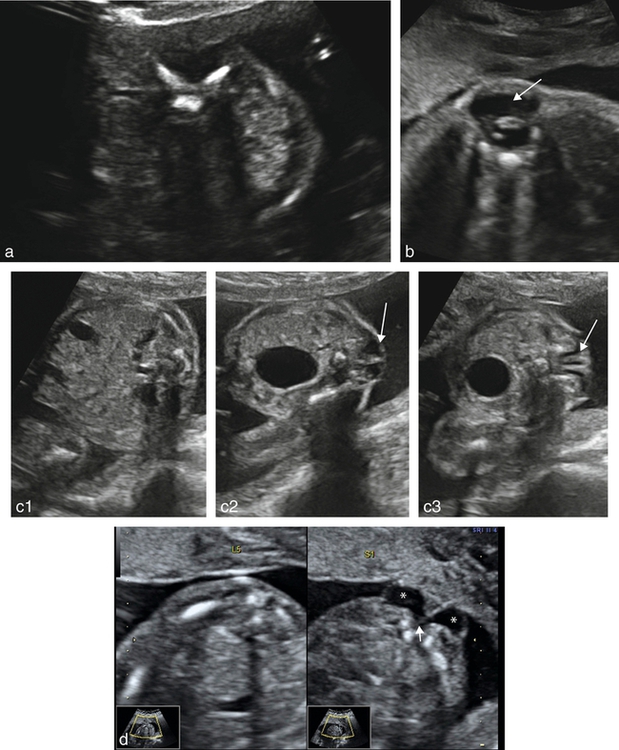
a. Myéloméningocèle : ouverture de l’arc postérieur qui prend une forme typique en « V ».
b. 22 SA. Coupe transversale basse du rachis. Ouverture de l’arc vertébral postérieur. Tumeur hétérogène à paroi épaisse présentant l’aspect typique d’une myéloméningocèle (→).
c. 24 SA. Coupes transversales du rachis au niveau L2 (c1), L3 (c2) et L5 (c3). L’arc postérieur du rachis est correctement fermé en L2. Son ouverture est nette sur les clichés en L3 et L5 (→). La présence de larges travées échogènes dans la hernie est en faveur d’une myéloméningocèle.
d. 18 SA. Coupes transversales au niveau de L5 et S1. L’aspect de l’arc postérieur L5 est normal. En revanche on note au niveau S1, à partir d’une ouverture de l’arc postérieur (→), une hernie étalée paraissant bilobée à paroi épaisse et contenu anéchogène correspondant à une myéloméningocèle (∗).
 Ouverture des lames postérieures plus ou moins marquée, aspects classiquement décrits en U, en V ou en cupule (spina bifida plan) selon le redressement ou la divergence des lames postérieures.
Ouverture des lames postérieures plus ou moins marquée, aspects classiquement décrits en U, en V ou en cupule (spina bifida plan) selon le redressement ou la divergence des lames postérieures.
 Visibilité des cloisons dans la hernie méningée en cas de myéloméningocèle.
Visibilité des cloisons dans la hernie méningée en cas de myéloméningocèle.
 Interruption des plans superficiels en regard de l’ouverture de l’arc postérieur (myélocèle ou spina bifida plan).
Interruption des plans superficiels en regard de l’ouverture de l’arc postérieur (myélocèle ou spina bifida plan).![]()
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree