Chapitre 10
Aspect post-thérapeutique du cancer du col utérin
Place de la thérapeutique oncologique médicale et radiothérapique dans le traitement actuel du cancer du col utérin
Le cancer du col utérin est le troisième cancer gynécologique et atteint préférentiellement les femmes jeunes de moins de 45 ans. Aujourd’hui la stratégie thérapeutique est plus efficace qu’auparavant grâce à l’introduction de la chimiothérapie et la radiothérapie concomitantes, dans les stades évolués, supérieurs au stade FIGO IB2 (classification de la Fédération internationale des gynecologues et obstétriciens, tableau 10.1).
Tableau 10.1
Classification FIGO des cancers du col, mise à jour 2009
| Stade I | Cancer strictement limité au col |
| IA | Cancer invasif diagnostiqué seulement à l’histologie avec invasion en profondeur ≤ 5 mm et extension latérale ≥ 7 mm |
| IA1 | Envahissement du stroma ≤ 3,0 mm en profondeur et extension ≤ 7,0 mm |
| IA2 | Envahissement du stroma > 3,0 mm et ≤ 5,0 mm avec une extension ≤ 7,0 mm |
| IB | Lésions cliniquement visibles limitées au col utérin ou cancers précliniques supérieurs au stade IA |
| IB1 | Lésions cliniquement visibles ≤ 4,0 cm de plus grand diamètre |
| IB2 | Lésions cliniquement visibles > 4,0 cm de plus grand diamètre |
| Stade II | Cancer du col s’étendant au-delà de l’utérus, sans atteindre la paroi pelvienne ou le tiers inférieur du vagin |
| IIA | Sans extension paramétriale |
| IIA1 | Lésion cliniquement visible ≤ 4,0 cm de plus grand diamètre |
| IIA2 | Lésion cliniquement visible > 4,0 cm de plus grand diamètre |
| IIB | Avec atteinte paramétriale |
| Stade III | Tumeur étendue à la paroi pelvienne et/ou envahissant le tiers inférieur du vagin et/ou avec hydronéphrose ou rein non sécrétant |
| IIIA | Tumeur envahissant le tiers inférieur du vagin, sans extension à la paroi pelvienne |
| IIIB | Extension à la paroi pelvienne et/ou hydronéphrose ou rein non sécrétant |
| Stade IV | Extension extrapelvienne ou avec envahissement de la muqueuse vésicale ou rectale |
| IVA | Extension aux organes adjacents |
| IVB | Extension à distance |
FIGO Committee On Gynecologic Oncology. Int J Gynaecol Obstet. 2009 ; 105 : 103-4.
Traitement du cancer du col utérin
Les principaux facteurs pronostiques sont : la taille de la tumeur, le stade, l’existence d’un envahissement ganglionnaire pelvien et/ou lomboaortique. Le pronostic du cancer du col est bon lorsqu’il est détecté au stade de lésion pré-invasive (absence d’envahissement de la membrane basale) et le traitement consiste alors en une conisation chirurgicale ou une destruction des lésions par vaporisation laser [1]. Cependant, les formes invasives ou d’emblée localement avancées ont un pronostic moins favorable. Le stade de la maladie est toujours déterminé par la classification FIGO [2] (tableau 10.1), qui est une classification clinique, et qui tient compte essentiellement de l’extension locorégionale de la tumeur. Cette classification ne tient pas compte de l’extension ganglionnaire, pelvienne ou lomboaortique, contrairement à la classification TNM [3]. Les tumeurs de stade Ia (lésion maligne du col uniquement histologique) et IB1 (tumeur limitée au col de moins de 4 cm) peuvent relever d’un traitement chirurgical. L’approche chirurgicale classique est l’opération de Wertheim-Meigs qui consiste en une hystérectomie totale avec résection du tiers supérieur du vagin, des paramètres et du paravagin incluant les ligaments utérosacrés, associée à une dissection des ganglions pelviens et lomboaortiques.
Pour les tumeurs plus évoluées, au-delà du stade Ib2 (tumeur limitée au col de plus de 4 cm), la chirurgie ne doit pas être pratiquée d’emblée. Le pronostic de ces lésions avancées a été fortement amélioré par la mise en place de protocoles thérapeutiques associant une radiochimiothérapie concomitante et une curiethérapie. Des études randomisées publiées en 1999 et 2000 testant le cisplatine en association concomitante avec la radiothérapie ont montré un bénéfice sur la survie sans récidive et sur la survie globale dans les carcinomes du col utérin de plus de 4 cm et/ou avec un envahissement ganglionnaire pelvien mais sans envahissement lomboaortique [4, 5]. Ce bénéfice semble moins important dans les stades les plus évolués. La toxicité de l’association radiochimiothérapie, principalement hématologique et digestive est supérieure à celle d’une irradiation seule.
Ce traitement est donc aujourd’hui le traitement de référence des tumeurs de stade IB2 et au-delà [6].
La curiethérapie joue un rôle fondamental dans le traitement des patientes présentant un cancer du col utérin. Les caractéristiques physiques de la curiethérapie sont représentées par un gradient de dose élevé, permettant de délivrer une dose élevée dans la tumeur, tout en maintenant des doses relativement faibles dans les organes sains (essentiellement la vessie, le rectum et le sigmoïde). Ces caractéristiques physiques, associées aux possibilités actuelles d’optimisation, permettent à la curiethérapie gynécologique de conserver une place compétitive, même comparée à des techniques sophistiquées d’irradiation, comme la protonthérapie ou la modulation d’intensité [7]. En conséquence, la curiethérapie représente toujours une étape fondamentale dans le traitement des patientes atteintes d’un cancer du col utérin de stade FIGO I à IV. La dose délivrée en curiethérapie varie suivant l’inverse du carré de la distance et permet de délivrer une dose très élevée tout en protégeant les tissus sains environnants. Il est possible aujourd’hui de définir par IRM les volumes d’irradiation en curiethérapie de façon beaucoup plus précise qu’avec n’importe quelle autre modalité d’imagerie. L’imagerie par IRM a ainsi conduit à une amélioration de la connaissance de la tumeur et de ses extensions. Au moment de la curiethérapie, la mise en place d’applicateurs vaginaux compatibles avec l’IRM a permis également de progresser dans l’évaluation des volumes tumoraux résiduels après radiochimiothérapie concomitante [8]. Outre des définitions volumétriques et anatomiques, les recommandations du groupe gynécologie du GEC-ESTRO (Groupe européen de curiethérapie – European Society for Radiotherapy and Oncology) ont porté sur les doses à délivrer dans les deux CTV reconnus (volumes d’intérêt tumoral à traiter) : dose d’au moins 60 Gy dans le CTV-IR (Clinical Target Volume – Intermediate Risk, qui correspond au volume tumoral intégrant les données d’extension tumorale initiale) et d’au moins 80 Gy dans le CTV-HR (Clinical Target Volume – High Risk, qui correspond au volume tumoral résiduel au moment de la curiethérapie, après l’irradiation externe) [9].
Ce traitement peut être suivi par une chirurgie de clôture qui comporte une colpohystérectomie élargie avec lymphadénectomie pelvienne et lomboaortique. En cas d’envahissement ganglionnaire pelvien ou lomboaortique, une radiothérapie externe est réalisée [6].
Difficultés de l’évaluation
La difficulté initiale est donc d’évaluer très précisément le stade de la maladie. La classification FIGO, basée sur l’examen clinique et donc subjective, peut être imprécise pour déterminer exactement l’extension aux paramètres [10]. Le but premier du bilan d’extension en imagerie est donc de préciser quel est le stade de la maladie, afin d’opter pour la meilleure option thérapeutique. L’imagerie et l’IRM en particulier est également fondamentale pour évaluer l’efficacité thérapeutique de la radiochimiothérapie concomitante associée à la curiethérapie.
L’examen clinique, enfin, est insuffisant pour la détection des récidives locales, en particulier lorsque le traitement est conservateur. Ainsi, le troisième rôle de l’IRM va être de préciser l’existence, la localisation et l’extension d’une éventuelle récidive tumorale Locorégionale ou à distance. La TEP-TDM a également un intérêt pour la détection des récidives en cas de doute radiologique en IRM ou scanner ou d’imagerie scanner ou IRM normale, et pour l’évaluation à distance, grâce à une exploration « corps entier » dans le même temps d’examen.
Évaluation de la réponse précoce et tardive au traitement
Aspects post-thérapeutiques normaux
Après chirurgie
L’aspect habituel en imagerie après hystérectomie totale montre, outre l’absence d’utérus, un cul-de-sac vaginal épaissi qui forme une bande linéaire hypointense en séquence pondérée T2 (fig. 10.1). Les séquences sagittales sont utiles pour montrer le mur vaginal normal, hypointense en séquence pondérée T2. Dans certains cas un tissu fibreux est présent au niveau de la cicatrice vaginale. Des clips métalliques sous la forme de foci hypointenses peuvent être détectés le long de la paroi pelvienne au niveau des zones de dissections ganglionnaires.
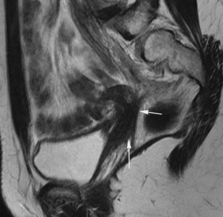
Fig. 10.1 Patiente de 47 ans, cancer du col IB2 traité par chirurgie : séquence sagittale en pondération T2.
Adhérences en rapport avec la chirurgie, visibles sous la forme de bandes épaisses hypointenses, latérales, bilatérales et symétriques, au niveau des deux ligaments utérosacrés et en paravaginal postérieur (flèches).
Après trachélectomie (résection du col, d’une collerette vaginale et des paramètres), intervention possible en cas de tumeur limitée au col, de moins de 2 cm, sans emboles vasculaires ni envahissement ganglionnaire, et désir de grossesse, l’aspect habituel est celui d’un utérus tronqué, l’isthme apparaissant directement au-dessus du vagin.
Après irradiation
L’IRM peut évaluer la réponse à l’irradiation. Elle peut être précoce (2–3 mois) dans le cas de petites tumeurs, ou retardée (6–9 mois) pour de volumineuses tumeurs. Une réponse à la radiothérapie correspond à une régression de la taille tumorale et à une diminution ou disparition de l’hypersignal tumoral (fig. 10.2). Une diminution significative précoce (2–3 mois) de l’intensité de signal et du volume de la tumeur indique une bonne réponse à l’irradiation et une forte probabilité de rémission complète. Hricak et al. [11] ont montré que la reconstitution d’une anatomie zonale normale du col et la présence d’un stroma cervical hypointense homogène en IRM sont des indicateurs fiables de l’absence de tumeur résiduelle après irradiation. Cependant, surtout pendant les 3 premiers mois après la fin de l’irradiation, il est fréquent d’observer un élargissement du canal cervical ou une hyperintensité du stroma cervical ; ces signes sont non spécifiques, si bien que dans de tels cas, la détection d’une récidive est très aléatoire [12]. En cas de doute sur des phénomènes post-thérapeutiques, on propose un nouveau contrôle IRM 2 mois plus tard.
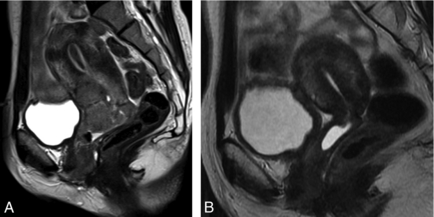
Fig. 10.2 Patiente de 49 ans, cancer du col IIIA traité par radiochimiothérapie, curiethérapie : séquence sagittale en pondération T2 avant traitement (A) et après 6 semaines après la fin du traitement (B).
La masse tumorale envahit initialement le col utérin, le vagin jusqu’à son tiers inférieur. Après traitement, la tumeur n’est plus visible ; le col apparaît atrophié, ce qui est normal après radiochimiothérapie et curiethérapie.
Stay updated, free articles. Join our Telegram channel

Full access? Get Clinical Tree







